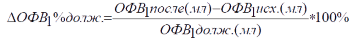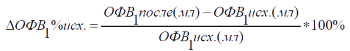Бронхопровокационный тест что это
Современный подход к ведению больных бронхиальной астмой
Каковы современные взгляды на патогенез развития БА? Каковы критерии диагноза БА? Каковы принципы достаточности терапевтического контроля за БА? Бронхиальная астма (БА) относится к числу наиболее распространенных заболеваний дыхательных путей.
Каковы современные взгляды на патогенез развития БА?
Каковы критерии диагноза БА?
Каковы принципы достаточности терапевтического контроля за БА?
Бронхиальная астма (БА) относится к числу наиболее распространенных заболеваний дыхательных путей. В России, как и в большинстве стран Европы, БА страдает около 5% взрослого населения и до 7% детей (в 1970 г. заболеваемость составляла от 0,3 до 0,7%). Таким образом, в нашей стране насчитывается примерно 7 млн. больных БА. Однако диагноз БА ставится лишь небольшому числу больных — это примерно 1 млн. человек, которые регулярно обращаются за медицинской помощью в стационары. В то же время подавляющее большинство больных лечатся амбулаторно или не получают лечения вовсе. У пациентов с легким течением заболевания БА часто не диагностируется или им ставится диагноз хронического бронхита.
Накопление новых данных о патогенетических механизмах развития БА к началу 90-х годов потребовало пересмотреть наши взгляды на это заболевание. Согласно современным представлениям, в основе патогенеза БА находится хроническое воспаление дыхательных путей. Таким образом, БА является хроническим воспалительным заболеванием дыхательных путей, в развитии которого играют определенную роль многие клетки и клеточные элементы, особенно тучные клетки, эозинофилы, Т-лимфоциты, нейтрофилы и эпителиоциты.
Наиболее значимыми факторами риска развития БА являются генетическая предрасположенность, проживание в условиях теплого и влажного климата, высокая концентрация аллергенов и поллютантов в окружающей среде.
Важно подчеркнуть, что воздействие повреждающих факторов — аллергенов, поллютантов и агрессивных факторов окружающей среды, а также инфекционных агентов у больных БА приводит к генетически обусловленному чрезмерному воспалительному ответу, для которого характерны отсутствие или недостаточность самоограничивающих механизмов и быстрая хронизация воспалительной реакции.
Наиболее хорошо изучен патогенез атопической (обусловленный гиперчувствительностью немедленного типа) БА. Процесс развития воспаления дыхательных путей в этом случае можно разделить на несколько этапов.
Ранняя астматическая реакция. При попадании аллергена в дыхательные пути он соединяется в комплексы со специфическим IgE. Когда комплексы аллерген — IgE связываются с рецепторами, на поверхности этих клеток наблюдается их активация, которая приводит к дегрануляции тучных клеток и эозинофилов и активному синтезу медиаторов воспаления. Выделение гистамина и других медиаторов тучных клеток приводит к появлению острого бронхоспазма. Развитие тяжелого бронхоспазма занимает от нескольких минут до трех часов, но даже при тяжелой степени бронхообструкции, как правило, можно рассчитывать на быстрое улучшение состояния вследствие истощения запаса медиаторов (гистамин и триптаза) в гранулах тучных клеток. Поэтому бронхоспастическая реакция на этапе раннего астматического ответа продолжается обычно от нескольких минут до нескольких часов и часто купируется без лечения. Применение β2-агонистов на этом этапе развития заболевания, как правило, оказывается достаточно эффективным вследствие бронходилятационного действия препаратов этой группы. Кроме того, уже на ранних этапах развития воспаления эффективны стабилизаторы тучных клеток, ингибирующих механизм дегрануляции. В то же время, с одной стороны, применение кортикостероидов (ГКС) не влечет за собой быстрого терапевтического эффекта, а с другой — нельзя не учитывать способность этих лекарственных средств (ЛС) влиять на механизмы дальнейшего развития воспалительной реакции.
Поздняя астматическая реакция. Основной цитохимический механизм этой фазы — инфильтрация стенки бронхов гранулоцитами и тромбоцитами, которые выделяют целый ряд медиаторов воспаления, в результате чего появляются отек и инфильтрация стенок бронхов гранулоцитами и лимфоцитами, увеличение числа тканевых макрофагов с явлениями бронхиальной гиперреактивности. Без соответствующей противовоспалительной терапии процессы воспаления в бронхиальной стенке приобретают хронический самоподдерживающий характер даже в том случае, если контакт с аллергеном не повторяется.
Хроническое течение астматической реакции может наблюдаться в течение многих дней и даже месяцев. На этой стадии происходят рост и дифференцировка предшественников всех линий, главным образом эозинофилов, отмечается эозинофилия в периферической крови. А к бронхоспастическим механизмам формирования бронхообструкции присоединяется обтурационный механизм. Процессы инфильтрации и десквамации эпителия бронхов на этой стадии сменяются регенерацией поврежденных тканей. Параллельно с регенерацией эпителия происходит отложение коллагена под базальной мембраной и формируется субэндотелиальный фиброз. Еще один механизм необратимой перестройки бронхиальной стенки — это гипертрофия и/или гиперплазия гладкомышечных волокон. Воспалительные изменения при бронхиальной астме завершает процесс ремоделирования дыхательных путей. Это понятие включает в себя целый комплекс изменений, происходящих при хроническом воспалении в стенке бронха: гипоплазию и метаплазию клеток эпителия, десквамацию эпителия, гипертрофию бокаловидных желез подслизистого слоя, гипертрофию гладкой мускулатуры, увеличение васкуляризации подслизистого слоя, субэпителиальный фиброз и, наконец, изменение хрящевого слоя.
Патогенез БА не исчерпывается только реакцией эпителия бронхов на вдыхание аэроаллергенов. В основе современного понимания процессов, приводящих к развитию заболевания, лежит представление о неспецифической гиперреактивности дыхательных путей у больных БА. Реализация факторов неаллергической природы происходит благодаря наличию гиперреактивности бронхов — патологически высокой чувствительности эпителия бронхов к повреждающим факторам — уникального патогенетического механизма, который имеется только у больных БА.
При диагностике БА следует в первую очередь оценить жалобы больного и данные анамнеза.
Жалобы. Для больных БА типичны жалобы на приступы кашля или затрудненного дыхания, часто возникающие внезапно на фоне полного благополучия, на экспираторную одышку, дистантные свистящие хрипы и свисты. Важным с диагностической точки зрения является указание на положительный эффект применения бронхолитиков. Отделение мокроты при кашле обычно вызывает облегчение. В промежутках между приступами (особенно в начале заболевания) самочувствие больного может полностью восстановиться.
Анамнез. Чтобы поставить диагноз БА, клиницист при опросе должен выявить наличие следующих признаков: 1) эпизодический характер симптомов обструкции дыхательных путей; 2) обратимый характер этих симптомов после применения бронхолитиков. Кроме того, необходимо исключить альтернативные диагнозы.
Следует обратить внимание на наследственность (наличие БА и других аллергических заболеваний у родственников больного), аллергологический анамнез и сезонность симптомов. Нельзя также упускать из виду такие факторы, как непереносимость пенициллинов, пива, сыров и перенесенные грибковые заболевания в анамнезе (сенсибилизация к грибковым аллергенам). Этот вид аллергии вероятен и в том случае, когда в каком-либо помещении (например, в ванной или подвале) имеется сырость или затхлость. Нередко обострение БА или ее появление впервые может вызвать контакт с домашними животными. Всегда следует рассматривать возможность воздействия аллергенов клеща домашней пыли.
Из-за неспецифической гиперреактивности бронхов больные с БА чрезмерно реагируют не только на аллергены, но и на другие раздражители-триггеры. Например, ухудшение дыхания могут провоцировать запахи парфюмерных изделий, чистящих средств или спреев, а также воздействие теплого и холодного воздуха, выхлопных газов автомобилей, табачного дыма.
Объективное исследование. При объективном осмотре больных БА в промежутке между приступами у них могут полностью отсутствовать отклонения от нормы; в других случаях физикальная картина практически не отличается от аналогичной при других бронхообструктивных заболеваниях, например при хронической обструктивной болезни легких (ХОБЛ). Очень важна оценка симптомов в динамике — их быстрое (минуты, часы) появление и исчезновение после проведения лечебных мероприятий. Речь больного с бронхиальной астмой при тяжелом приступе может быть нарушенной из-за высокой частоты дыхания.
Положение больного — при приступе БА больные предпочитают сидеть (ортопноэ — вынужденное положение больного сидя с опорой руками о колени или кровать); у больных с тяжелым приступом можно заметить втяжение межреберных промежутков и парадоксальные торакоабдоминальные движения. К физикальным симптомам приступа БА относятся следующие.
Удлинение выдоха и тахипноэ
При перкуссии отмечается коробочный перкуторный звук. По мере прогрессирования заболевания эти изменения происходят и вне приступа, что отражает развитие эмфиземы легких.
Аускультация. Для БА характерна разнообразная аускультативная картина. Ослабление дыхательных шумов при приступе БА может быть следствием острой эмфиземы легких или такого осложнения БА, как пневмоторакс. Отсутствие дыхания над каким-либо отделом легкого («немое легкое») может служить свидетельством обтурации крупного бронха мокротой, «слизистой пробкой» или являться признаком крайне тяжелого бронхоспазма, требующего проведения легочной реанимации. Монотонные сухие хрипы, одинаково звучащие над всей поверхностью легких, свидетельствуют об остром бронхоспазме. Сочетание сухих хрипов высокой и низкой частоты более характерно для длительно персистирующего обострения. При легкой и умеренной обструкции хрипы выслушиваются главным образом на выдохе, с усилением тяжести обструкции — на вдохе и на выдохе.
Исследование функции внешнего дыхания (ФВД). Для диагностики БА применяется исследование легочных объемов. Но более информативным с точки зрения постановки диагноза представляется изучение кривой «поток-объем» (тахиспирометрия). Как правило, при БА отмечается резкое уменьшение объема форсированного выдоха за первую секунду (ОФВ1); в меньшей степени уменьшается общий объем форсированного выдоха. Жизненная емкость легких (ЖЕЛ) также сокращается незначительно (уменьшение ЖЕЛ все же отмечается из-за развития острой эмфиземы). Значительно уменьшаются показатели скорости форсированного выдоха — пиковая скорость выдоха (ПСВ) и средняя мгновенная объемная скорость выдоха — МОС 25-75%. На практике наиболее распространенными и надежными показателями для определения уровня бронхообструкции у больных БА являются ОФВ1 и ПСВ.
Тяжесть бронхообструкции оценивают по соотношению величины ОФВ1 или ПСВ с должным (для пола, возраста и роста больного) показателем:
При оценке ОФВ1 и ПСВ следует ориентироваться на среднестатистические показатели нормы для данной популяции, а в идеале — на индивидуальный лучший показатель данного больного, измеренный в период стабильного состояния. Когда проведение спирометрии или бронхопровокационного теста не представляется возможным, производится оценка вариабельного характера бронхообструкции (> 20%) при многодневном измерении ПСВ в домашних условиях. Этот показатель может также указывать на наличие бронхиальной астмы, однако данный метод обладает меньшей чувствительностью, чем измерение вариабельности ОФВ1. Наблюдения за изменением величины ПСВ можно использовать в дифференциальной диагностике БА у пациентов с хрипами в легких.
Классификация БА
Современная клиническая классификация БА складывается из следующих категорий.
Отдельные клинические варианты неатопической БА:
2. Тяжесть течения заболевания
Отдельные клинические варианты тяжелого течения БА:
3. Степень обострения БА (оценка состояния больного на момент осмотра):
Проведение бронхолитических тестов у больных с обструктивным заболеванием легких
М.Ю. КАМЕНЕВА, канд.мед.н., НИИ пульмонологии СПбГМУ им. акад. И.П. Павлова
Для многих заболеваний легких характерно наличие нарушений про-ходимости дыхательных путей (НП ДП) или бронхиальной обструкции. Основным методом диагностики подобных нарушений является спиро-метрия (исследование отношений поток-объем форсированного выдоха). В течение многих лет этот метод успешно применяется в пульмонологической практике, разработаны международные стандарты проведения и оценки результатов этого исследования.
Спирометрия позволяет выявить обструктивные нарушения, определить степень их выраженности. Помимо диагностики бронхиальной обструкции, важной клинической задачей является оценка степени ее обратимости и выявление измененной реактивности дыхательной путей. С этой целью в пульмонологической практике используются бронхолитические тесты. Следует отметить, что, несмотря на их активное применение, в настоящий момент не существует единых стандартов проведения этих функциональных проб. Все специалисты едины в том, что результаты бронхолитической пробы следует оценивать по изменению ОФВ1, однако, способ его расчета и определение достоверной величины прироста является предметом дискуссии представителей таких авторитетных организаций, как Европейское Респираторное Общество, Американское и Британское Торакаль-ные Общества. В нашей стране также не существует унифицированного подхода к проведению и трактовке результатов этих тестов.
Анализ литературных источников и собственный многолетний опыт проведения бронходилатационных тетов позволил нам предложить вариант такого единого методического подхода к проведению этих исследований.
В день исследования и непосредственно во время его проведения пациент не должен курить. Если пациент является злостным курильщиком и не может выполнить это требование, то в подобном случае ему следует воздержаться от курения, как минимум, за 2 часа до начала исследования. Спирометрия до и после использования бронхолитика должна проводиться на одном приборе, одним и тем же оператором.
Для проведения бронхолитического теста дозированный ингалятор лучшего всего использовать вместе со спейсером. Больным с тяжелой обструкцией, а также детям и пожилым пациентам рекомендуется для ингаляций использовать небулайзер.
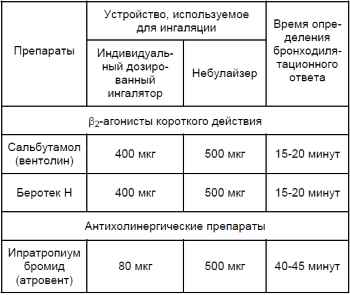
Перечень и дозировка препаратов, наиболее часто используемых при про-ведении бронхолитических проб с применением индивидуального дозированного ингалятора или небулайзера представлены в таблице 1:
Результаты бронхолитического теста оценивают по степени изменения ОФВ1 после приема бронхорасширяющего препарата относительно его исходного значения. Бронхолитический тест считается положительным, если прирост ОФВ1 равен или больше 12% и составляет не менее 200 мл.
Для оценки относительного прирос- та ОФВ1 после ингаляции бронхолитика используется два способа расчета:
Способ 1
Расчет прироста ОФВ1 по отношению к должной величине исходного ОФВ1.
Способ 2
Расчет прироста ОФВ1 по отношению к исходной (до ингаляции бронхолитика) величине ОФВ1.
Выбор способа расчета бронходилятационного ответа зависит от выраженности обструктивных нарушений. Если у пациента исходно показатели проходимости дыхательных путей находятся в пределах нормы или имеется бронхиальная обструкция легкой степени выраженности (ОФВ1 ≥ 70 %Д), то следует использовать способ расчета прироста ОФВ1 относительно должной величины (способ 1), а в случае наличия более выраженных нарушений про-ходимости дыхательных путей (ОФВ1 70% должной величины), с целью диагностики гиперреактивности дыхательных путей следует выполнять бронхопровокационные пробы.
Выраженное ухудшение проходи-мости дыхательных путей, то есть снижение ОФВ1 и других скоростных показателей после приема брохолитика может быть связано с развитием у пациента бета-адренергического дисбаланса, обусловленного блокадой β2-рецепторов вследствие передозировки бронхолитиков.
Источник: «Ремедиум Приволжье» (январь-февраль 2005).
Проведение бронхолитических тестов у больных с обструктивным заболеванием легких
М.Ю. КАМЕНЕВА, канд.мед.н., НИИ пульмонологии СПбГМУ им. акад. И.П. Павлова
Для многих заболеваний легких характерно наличие нарушений про-ходимости дыхательных путей (НП ДП) или бронхиальной обструкции. Основным методом диагностики подобных нарушений является спиро-метрия (исследование отношений поток-объем форсированного выдоха). В течение многих лет этот метод успешно применяется в пульмонологической практике, разработаны международные стандарты проведения и оценки результатов этого исследования.
Спирометрия позволяет выявить обструктивные нарушения, определить степень их выраженности. Помимо диагностики бронхиальной обструкции, важной клинической задачей является оценка степени ее обратимости и выявление измененной реактивности дыхательной путей. С этой целью в пульмонологической практике используются бронхолитические тесты. Следует отметить, что, несмотря на их активное применение, в настоящий момент не существует единых стандартов проведения этих функциональных проб. Все специалисты едины в том, что результаты бронхолитической пробы следует оценивать по изменению ОФВ1, однако, способ его расчета и определение достоверной величины прироста является предметом дискуссии представителей таких авторитетных организаций, как Европейское Респираторное Общество, Американское и Британское Торакаль-ные Общества. В нашей стране также не существует унифицированного подхода к проведению и трактовке результатов этих тестов.
Анализ литературных источников и собственный многолетний опыт проведения бронходилатационных тетов позволил нам предложить вариант такого единого методического подхода к проведению этих исследований.
В день исследования и непосредственно во время его проведения пациент не должен курить. Если пациент является злостным курильщиком и не может выполнить это требование, то в подобном случае ему следует воздержаться от курения, как минимум, за 2 часа до начала исследования. Спирометрия до и после использования бронхолитика должна проводиться на одном приборе, одним и тем же оператором.
Для проведения бронхолитического теста дозированный ингалятор лучшего всего использовать вместе со спейсером. Больным с тяжелой обструкцией, а также детям и пожилым пациентам рекомендуется для ингаляций использовать небулайзер.
Перечень и дозировка препаратов, наиболее часто используемых при про-ведении бронхолитических проб с применением индивидуального дозированного ингалятора или небулайзера представлены в таблице 1:
Результаты бронхолитического теста оценивают по степени изменения ОФВ1 после приема бронхорасширяющего препарата относительно его исходного значения. Бронхолитический тест считается положительным, если прирост ОФВ1 равен или больше 12% и составляет не менее 200 мл.
Для оценки относительного прирос- та ОФВ1 после ингаляции бронхолитика используется два способа расчета:
Способ 1
Расчет прироста ОФВ1 по отношению к должной величине исходного ОФВ1.
Способ 2
Расчет прироста ОФВ1 по отношению к исходной (до ингаляции бронхолитика) величине ОФВ1.
Выбор способа расчета бронходилятационного ответа зависит от выраженности обструктивных нарушений. Если у пациента исходно показатели проходимости дыхательных путей находятся в пределах нормы или имеется бронхиальная обструкция легкой степени выраженности (ОФВ1 ≥ 70 %Д), то следует использовать способ расчета прироста ОФВ1 относительно должной величины (способ 1), а в случае наличия более выраженных нарушений про-ходимости дыхательных путей (ОФВ1 70% должной величины), с целью диагностики гиперреактивности дыхательных путей следует выполнять бронхопровокационные пробы.
Выраженное ухудшение проходи-мости дыхательных путей, то есть снижение ОФВ1 и других скоростных показателей после приема брохолитика может быть связано с развитием у пациента бета-адренергического дисбаланса, обусловленного блокадой β2-рецепторов вследствие передозировки бронхолитиков.
Источник: «Ремедиум Приволжье» (январь-февраль 2005).
Проба с бронхолитиком
Оценка функций дыхания — один из важных этапов в диагностике заболеваний дыхательных органов, а также для исключения заболеваний сердца и других состояний, которые проявляются нарушениями дыхания. Одним из таких методов исследования является спирография, проводимая с бронхолитиком — препаратом, расширяющим просвет бронхов.
На такую диагностику, как спирография проба с бронхолитиком вы можете записаться прямо сейчас в «Первую семейную клинику Петербурга». Мы проводим широкий спектр исследований на высокоточном современном оборудовании. Процедуры проводят опытные врачи с высокой квалификацией и большим практическим опытом. Наши многопрофильные центры расположены недалеко от метро, в Петроградском и Приморском районе.
Когда проводится проба с бронхолитиком
Спирография с бронхолитиком является одним из самых эффективных видов диагностик, позволяющих получить достоверную информацию о состоянии дыхательной системы, наличия нарушений и патологий. Такие исследования дают возможность выявить опасные заболевания в самом начале их развития, чтобы не запускать их в хроническую форму, а своевременно назначить лечение и вылечить пациента.
Проба с бронхолитиком рекомендована при появлении такой симптоматики:
ФВД проба с бронхолитиком (исследование функций внешнего дыхания) проводится при хроническом бронхите, хронической обструктивной болезни легких, бронхиальной астме, пневмонии, силикозе, идиопатическом фиброзирующем альвеолите и др.
Противопоказаниями для проведения спирографии с бронхолитиком являются острые инфекционные заболевания, стенокардия в тяжелой форме, острый период инфаркта миокарда, повышенное артериальное давление, застойная сердечная недостаточность, психические патологии, которые затрудняют правильное выполнение пациентом инструкций врача-диагноста. По причине возможного неправильного выполнения действий процедура не проводится для детей младше 4 лет.
Как проводится проба с бронхолитиком
Проба с бронхолитиком проводится во время спирографии (спирография – один из самых эффективных методов исследования функций дыхательной системы и диагностики пульмонологических заболеваний). Во время этой процедуры пациент выдыхает в специальный аппарат воздух, и по мере его прохождения через датчики регистрируются различные критерии дыхания.
После спирографии, проведенной без использования каких-либо препаратов, пациенту выдается небулайзер или аэрозоль с бронхолитическим препаратом, расширяющим просвет бронхов и улучшающим дыхательные функции, и после применения этого средства проводится повторная оценка функций легких. При улучшении показателей спирографии можно сделать заключение, что нарушение дыхательной функции обусловлено спазмами. Предварительно проводится тест на восприимчивость бронхолитиков, чтобы получить максимально точные результаты диагностики.
Для проведения ФВД пробы с бронхолитиком нужна некоторая подготовка. Исследование должно проводиться натощак, в крайнем случае, не раньше, чем через 1,5-2 часа после еды. В индивидуальном порядке врач может отменить прием бронхолитических лекарств, которые принимает пациент за 6-24 часов до проведения процедуры.