Бурса синдром орфанное заболевание что это
Редкие заболевания нервной и мышечной систем
Редкие (орфанные) заболевания нервной и мышечной систем — это группа синдромов и болезней с незначительной распространенностью в популяции, общими признаками которых являются снижение двигательной активности и мышечная слабость.
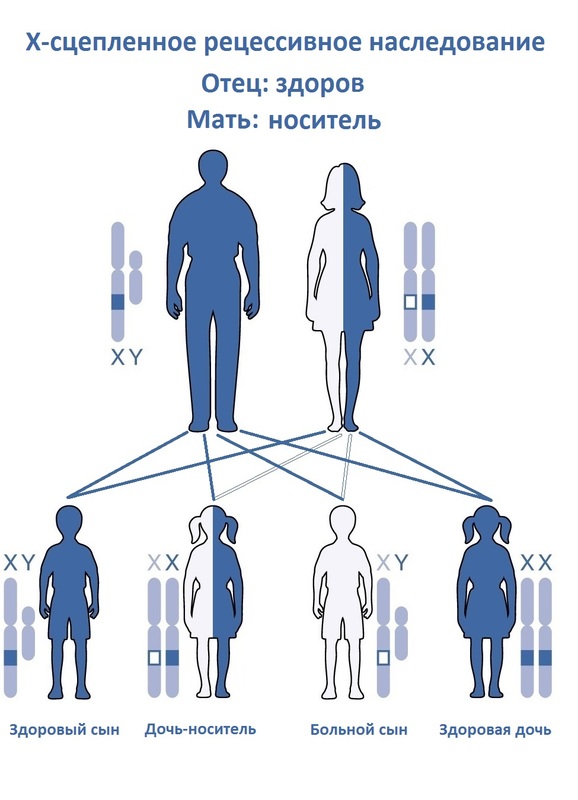
Зачастую редкие заболевания нервной и мышечной систем обусловлены генетическими причинами — передаются по наследству от родителей к детям или возникают из-за новой мутации генов (спинальная мышечная атрофия, миотония, пароксизмальная миоплегия). Существует и разнородная группа нервно-мышечных синдромов и болезней, вызванных аутоагрессией иммунной системы и выработкой антител, повреждающих и разрушающих здоровые клетки и ткани организма (синдром Гийена — Барре, миастения, мультифокальная моторная невропатия).
Причины возникновения некоторых редких заболеваний нервной и мышечной систем до конца не изучены или неизвестны (боковой амиотрофический склероз, мультифокальная моторная невропатия).
Лекарств, воздействующих на причины возникновения большинства редких заболеваний нервной и мышечной систем, не существует. Однако применение симптоматической и поддерживающей терапии помогает повышать качество жизни пациентов, уменьшать ограничения подвижности, проявления мышечной слабости и, таким образом, улучшать прогноз.
Преимущества лечения редких заболеваний нервной и мышечной систем в клинике Рассвет
Неврологи Рассвета проводят комплексную оценку нервно-мышечных заболеваний, в том числе редких синдромов и болезней. Наши врачи являются высококвалифицированными специалистами, обладают большим практическим опытом и навыками, необходимыми для диагностики и лечения редких демиелинизирующих, аутоиммунных и воспалительных болезней нервной и мышечной систем.
Клиника Рассвет оснащена современным диагностическим и терапевтическим оборудованием, позволяющим точно устанавливать диагноз редкого заболевания и применять эффективную тактику лечения. Мы используем только доказанные терапевтические подходы, проводим лечение по международным протоколам, назначаем эффективную симптоматическую и поддерживающую терапию.
Редкий случай: как пациенты борются с орфанными заболеваниями
В четверг, 28 февраля, отмечается Международный день редких заболеваний (Rare Disease Day). Редкие, орфанные, они же «сиротские» заболевания (от англ. orphan — «сиротский»), потому что семьи, где появился пациент с редким заболеванием, стоят особняком от остальных, попадают в своего рода изоляцию — как Робинзон Крузо на необитаемом острове, где нужно как-то выживать. И хотя по определению редкие болезни затрагивают незначительную часть населения, никто не застрахован от попадания в Красную книгу заболеваний. О проблемах и чаяниях редкой судьбы пациентов — читайте в материале «Известий».
«Хантеренок», соболиные брови
«Как все мамы, которые получали тяжелый страшный диагноз, я полгода честно рыдала, — рассказывает «Известиям» президент межрегиональной благотворительной организации «Хантер-синдром» Снежана Митина. Когда ее сыну Павлику было 2 года 9 месяцев врачи сообщили матери о диагнозе — мукополисахаридоз II типа, или Хантер-синдром. Начало 2000-х. Лекарства нет, шансов у ребенка дожить до совершеннолетия тоже. — Сначала ты не веришь и считаешь, что ошиблись с диагнозом. Потом начинаешь торговаться: «Вот я сейчас это сделаю, а он за это выздоровеет». Думаешь: со мной этого не могло случиться, потому что я бабушек через дорогу переводила, кошек не обижала. Потом понимаешь: раз это случилось с тобой, то в принципе Бог понимал, что ты справишься, ты будешь лучшей мамой для этого ребенка, потому что иначе тебе бы его не дали. Потихоньку начинаешь выплывать, искать методы, как жить в такой ситуации».
Пациенты с мукополисахаридозом похожи друг на друга, но не на родителей: малыши с лицом не то старичков, не то гномов. Для описания внешности таких пациентов существует термин «гаргоилизм»: толстый язык, губы, редкие маленькие зубы, широкий с большими ноздрями нос, скрюченные, как птичьи лапы, руки. Без лечения ребенок перестает ходить, говорить и в итоге умирает.
«Паша периодически переставал ходить, говорить, а потом опять начинал. После каждой простуды, ротавируса, он очень сильно откатывался назад в развитии, и не все навыки восстанавливались. В 4 года нас исключили из обычного сада, а в 6 — из сада для детей-инвалидов, потому что мы не справлялись с программой, нам было тяжело, воспитателям — он портил все показатели в группе», — говорит Снежана. Ей предлагали отдать Павлика в интернат, но она лишь ответила: «Не для того я рожала ребенка, чтобы он жил в интернате».
И только когда Паше исполнилось 6 лет, Снежана узнала, что лекарство все-таки изобрели. Два года женщина добивалась регистрации препарата в нашей стране и начала терапии. К тому времени сын уже месяц ел из шприца и пил из пипетки.
Сейчас Павлику почти 19. Каждая неделя его терапии обходится бюджету в 800 тыс. рублей — огромная сумма, которую самостоятельно не потянет ни одна семья. И когда где-то местный бюджет отказывался закупать пациенту с мукополисахаридозом лекарства («денег нет, что вы хотите»), Снежана шла в суд, воюя за каждого малыша как за своего. И ни один бой с Фемидой не проиграла.
«Мне хотелось быть обычной женщиной: печь пирожки и вышивать крестиком. Утром думала, что у меня больше нет сил, я не хочу и не могу всем этим заниматься, а потом позвонила новая мама, которой поставили диагноз. И я не могу ее оставить, потому что, когда мне было страшно, мне не с кем было поговорить. Не было такой мамы, у которой сыну было бы 19 лет, 11 из которых он получает терапию, — говорит Снежана Митина. — Эта мама ничего не смогла узнать ни у генетиков, ни у кого. Ей просто сказали: «У вашего ребенка мукополисахаридоз II типа», и у мамы рухнул мир. Знаете, когда мне это говорили, тогда лекарство в мире не было придумано, и мне сразу сказали, что, скорее всего, мой сын не доживет до того момента, когда лекарство придумают. Я той маме говорю: «Какая вы счастливая! Лекарство в мире существует, в стране зарегистрировано, оно доступно». Она мне отвечает: «Вы сейчас пошутили?» Она плачет. Ей ни психологической помощи не предложили, ни брошюр, ни телефонов».
Кадр из фильма «Масло Лоренцо»
Слушая Снежану, вспоминаешь фильм «Масло Лоренцо» с Ником Нолти и Сьюзен Сарандон. Реальная история семьи Одоне, которая боролась за ребенка против редкой болезни — адренолейкодистрофии (АЛД). Врачи подсчитали, что шестилетний Лоренцо проживет не более двух лет, постепенно теряя речь, слух, координацию и ясность ума. Лекарства от недуга не было — отец Лоренцо сам изобрел препарат на основе оливкового и рапсового масел. Благодаря ему мальчик дожил до 30 лет и умер в 2008 году.
«Звонят: «Я знаю, что у моего ребенка не мукополисахаридоз, но мне сказали, что вы своим помогаете лучше, чем другие. Хочу, чтобы вы занимались нашим диагнозом. Я говорю: «Простите, мне очень жаль, но я не хочу». — «А вот ваши на море ездят, а вот у ваших выставки, конкурсы красоты, а вот у вас «сиреневый бал. Мы тоже так хотим». — «Берите и делайте!» — «А вы нам сделаете?» «Не буду, я своим сделаю, — говорит Снежана Митина. — Делай, что должен, и будь, что будет».
Если начать терапию как можно раньше (в шесть месяцев ребенку могут назначить лечение), внешне дети со страшным диагнозом мало чем будут отличаться от ровесников, разве что будут трепетно относиться к своему прошлому — к тому времени, когда болезнь в первый раз показала зубы. И если бы могли, вырвали эту страницу из своей биографии.
«Большая часть мальчишек учится в обычной школе, — рассказывает Снежана. — Им сейчас по 13–14 лет, у них пубертат. Они требуют, чтобы все публикации о том, какие они были маленькие «хантерята», убрали из интернета, но это же невозможно. Они все пытаются скрыть, что у них есть инвалидность, потому что они все прекрасные! Кто-то даже выщипывает шикарные соболиные брови, кто-то обижается и плачет, потому что его не берут в баскетбольную секцию — выглядит здоровым, но не может прыгать высоко. Кто-то играет за паралимпийскую сборную. Есть тяжелые, а есть легкие формы течения — на терапии такие дети не отличаются от сверстников. Точно так же влюбляются, хулиганят, шалят».
В полку прибыло
Вообще День редких заболеваний, как и положено по статусу, должен занимать в календаре самую «редкую» строчку — 29 февраля. Но тот наступает только раз в четыре года, а говорить о редких болезнях нужно гораздо чаще. Многие орфанные заболевания — следствие генетических изменений: могут заявить о себе еще в детстве (30% детей не доживают до 5 лет) или «сидеть», а потом неожиданно проявиться уже в зрелом возрасте.
Сам термин «орфанные заболевания» впервые прозвучал в 1983-м в США, когда был принят «Акт об орфанных препаратах». Уже тогда генетики обнаружили около 1600 заболеваний.
В России с 2008 года действует программа «7 высокозатратных нозологий», куда входят четыре редких заболевания. Благодаря этой программе пациенты имеют право на льготное дорогостоящее лечение за счет средств из федерального бюджета. Само понятие «редкие (орфанные) болезни» было введено в нашей стране только в 2011 году. В 2012-м закон «Об основах охраны здоровья граждан» вступил в силу вместе с так называемым «перечнем 24» или «24 нозологии» —списком из 24 жизнеугрожающих прогрессирующих редких заболеваний, лечение которых должно финансироваться из региональных бюджетов.
Пациент с синдромом Элерса–Данло демонстрирует гипермобильность суставов
На сегодня в мире зарегистрировано более 7 тыс. редких болезней (лекарство существует в лучшем случае для 300), из них 230 входит в перечень Минздрава России. И с каждым годом список только расширяется. Так, в середине января специалисты лаборатории ДНК-диагностики ФГБНУ «Медико-генетический научный центр» сообщили о появлении нового вида мышечной патологии и патологии соединительной ткани. К уже известному, но редкому синдрому Элерса–Данло добавилась редкая мутация — кифосколеоз.
«В России нами уже выявлено около 20 больных, что составляет примерно половину мирового количества пациентов. Определенная специалистами ФГБНУ МГНЦ популяционная частота гетерозиготного носительства данного заболевания в России составляет 1:250 человек, а расчетная частота самой болезни — один на 250 тыс. новорожденных. Это выше, чем в мире», — заявил заведующий лабораторией ДНК-диагностики ФГБНУ «Медико-генетический научный центр» Александр Поляков.
В России официально редкими заболеваниями считаются те, которые затрагивают не более 10 человек на 100 тыс. населения, в то время как в Европе частота редкого заболевания определяется как 1 человек на 2 тыс. населения. При этом официально сказать, сколько же в нашей стране «редких» пациентов, не может ни одна статистика.
Груз с плеч
В этом году список из семи нозологий, нагрузку на лечение которых взял на себя федеральный бюджет, пополнится еще пятью орфанными заболеваниями. В него вошли: гемолитико-уремический синдром, юношеский артрит и мукополисахаридоз I, II, VI типов. К слову, для пациентов именно с такими патологиями это настоящее спасение — ответственные за покупку лекарств регионы не справлялись с этой ношей. Но, по мнению экспертов, по факту программа заработает со II квартала.
«Не все регионы успели закупить препарат за счет федерального бюджета — процедура закупки сложная, — объясняет Снежана Митина. — Если регион позаботился о пациентах и купил им лекарств на 2–3 месяца или добрые люди осуществили благотворительные поставки, производители, тогда у пациентов есть эти лекарства. Но как сделали в Чебоксарах? Местный минздрав взял и пошел в суд, чтобы изменили ответчика в исковом заявлении — мама судилась в отношении двух своих сыновей с мукополисахаридозом VI типа. Судья сказал, что «да, конечно, с 1 января ответчиком должен быть федеральный Минздрав, поэтому мы сейчас берем и изменяем главного ответчика, вы свои обязанности выполнили». Прекрасно! Федеральный бюджет, 1 января — всё верно. Но нельзя в один день закупить на всю страну лекарства. Нужно объявить конкурс, пройти весь регламент, и препарат будет в марте-апреле. Всё правильно, такая система, но будьте же людьми — вас сейчас это не касается, но Земля же круглая, нельзя так. Взяли и бросили, как котят. Во многих регионах такая гадкая ситуация».
Можно, конечно, считать, что редкая болезнь никогда не затронет вашу семью, но гарантии нет. Оттого остается сложным вопрос, как выявить заболевание на самой ранней стадии. Один из работающих методов — неонатальный скрининг. Делается бесплатно, по полису ОМС.
«Ранний скрининг крайне необходим, но дело в том, что скрининг новорожденных выявляет только пять редких заболеваний, — пояснил «Известиям» исполнительный директор Союза пациентов и пациентских организаций по редким заболеваниям Денис Беляков. Как определить, есть ли у вашего ребенка одна из других 6995 нозологий, — вопрос. — Вторая проблема — генетические тесты. Это всё платная история, то есть пациенты вынуждены платить сами. Есть некоторые пилотные проекты Минздрава, но для двух лабораторий на ограниченное количество времени, заболеваний, с ограниченным бюджетом. К нам приходит много запросов по поводу генетического тестирования — люди неплатежеспособные, а экспертиза стоит несколько десятков, а то и сотен тысяч рублей. Они не могут себе этого позволить, не могут поставить правильный диагноз и соответственно не могу понять, можно это лечить, нельзя и как это купировать. Генетическая диагностика появилась значительно позже, чем появились стандарты ОМС».
По словам эксперта, официальный перечень Минздрава из 230 редких болезней — это просто список, который по большому счету не несет какой-то пользы для пациентов. Такая перекличка заболеваний на первый-второй.
«Каждый год открывают новые заболевания и улучшается система диагностики. Вообще количество пациентов с орфанными заболеваниями — это порядка 7–8% населения земного шара, — объясняет Денис Беляков. — Но либо уровень диагностики хромает, либо разные заболевания проявляются по-разному. Где-то дети умирают в младенчестве, где-то — в раннем возрасте, а где-то заболевание проявляется уже в зрелом или даже пожилом возрасте. Теоретически это почти каждый десятый житель Земли, а по факту это другие цифры».
Узкие специалисты в стране есть — в федеральных центрах проводят экспертизы, ведут постоянный мониторинг заболеваний. Но рассказать всем остальным врачам о 7 тыс. редких болезней не представляется возможным, да и проблема в том, что редкие болезни часто лежат на стыке нескольких врачебных специальностей.
«Настороженности обычного врача (будь то широкого или узкого специалиста) нет, — говорит Денис. — Да и не может быть, потому что такой врач может никогда не встретить пациента с редким диагнозом или встретит, но раз в жизни. Предположим, он прочтет о 7 тыс. болезней, но вряд ли запомнит всю эту информацию».
Впрочем, несмотря на проблемы, эксперт отмечает за последнее время прорыв в отношении государства к «редким» пациентам. Раньше подобный диагноз был едва ли не личной историей пациента и пациентской организации. Врачи пугались и даже не могли вступиться за необходимость лечения больного — слишком дорого. Теперь есть небольшая часть заболеваний, лечение которых берет на себя федеральный бюджет. Может быть, когда-то очередь дойдет до пациентов, чьи заболевания не входят ни в программу «7 нозологий», ни «24». Сейчас, по сути, единственный выход для получения дорогостоящего лечения — добиться оформления инвалидности.
«В этом году впервые за шесть лет просьб, жалоб обеспечение еще пяти редких заболеваний было переведено на федеральный уровень. Все-таки с 2019 года задел сделан, именно таким путем надо идти. Снимается груз с плеч с родителей, самих пациентов, у которых нестабильная ситуация: у регионов есть деньги — купили, а завтра лечение прекратилось, потому что денег нет. Снялся груз с плеч региональных чиновников, — считает Денис Беляков, отмечая, что на этом государство не остановится. — Вице-премьеру Татьяне Голиковой поручено разработать законодательство по централизации лечения всех орфанных заболеваний. Пока сложно сказать, каким образом это будет работать. Думаю, либо пойдет по пути расширения федеральной программы, либо это будет совершенно отдельная программа, посвященная орфанным заболеваниям, но закупки будут производиться на уровне Минздрава Российский Федерации. В этом есть и логическая, и экономическая, и медицинская подоплека».
Орфанные заболевания. Редкие и опасные
Обсуждаемой новостью стало, что часть средств, вырученных от увеличения ставки НДФЛ, планируется направить в целевой фонд на лечение детей с орфанными заболеваниями. Подробнее об орфанных заболеваниях и как они изучаются в России в нашем материале.
Что такое орфанные заболевания?
Редкость заболевания, с одной стороны, плюс, так как немногие люди сталкиваются с ними, но для носителей заболевания – существенный минус. Недостаточная изученность болезни затрудняет постановку диагноза, а в следствии, и оказание своевременного лечения.
Минздрав России 27 февраля 2020 года опубликовал перечень орфанных заболеваний, куда входят 258 болезней, включая различные новообразования, заболевания кровообращения, эндокринные нарушения, врождённые аномалии, психические расстройства и другие.
Лечение орфанных заболеваний дорогостоящее. Например, для лечения детей со спинальной мышечной атрофией применяют препарат стоимостью около восьми миллионов рублей за одну инъекцию.
В России существуют программы по лечению орфанных заболеваний на региональном и федеральном уровнях, но многие родители вынуждены обращаться к помощи благотворительных фондов, самостоятельному поиску средств на лечение детей через Интернет. В такой ситуации необходима системная поддержка на государственном уровне.
Как изучаются орфанные заболевания?
По информации Минобрнауки, в России существует всего несколько научных центров и лабораторий, где изучаются орфанные заболевания и генные патологии, в том числе Лаборатория «Молекулярная медицина и генетика человека» СВФУ, Лаборатория терапии орфанных заболеваний МФТИ, Медико-генетический научный центр имени академика Н.П. Бочкова. Эти лаборатории занимаются изучением причин и механизмов развития орфанных и мультифакториальных заболеваний, разрабатывают способы диагностики и профилактики этих заболеваний.
Особое место в работе лаборатории «Молекулярная медицина и генетика человека» СВФУ занимает исследование генетических заболеваний, характерных для представителей якутского этноса, в связи с чем она работает в тесном сотрудничестве с Национальным центром медицины Республики Саха (Якутия). Изучаются: SOPH-синдром, приводящий к низкорослости с атрофией зрительных нервов, 3-М синдром, так называемый «якутский синдром низкорослости», врожденная глухота первого А-типа, наследственная метгемоглобинемия и синдром мукополисахаридоз-плюс и другие заболевания. Все разработки СВФУ – новые методы диагностики и лечения – сразу внедряются в практическое здравоохранение.
В лаборатории терапии орфанных заболеваний МФТИ при совместной работе с Национальным медицинским исследовательским центром эндокринологии Минздрава РФ специалисты работают над созданием терапии для врожденной дисфункции коры надпочечников – группы заболеваний, обусловленных нарушением стероидогенеза в результате дефицита одного из ферментов, участвующих в синтезе кортизола. Предлагаемая лабораторией стратегия терапии основывается на интеграции нормальной копии гена в геном стволовых клеток коры надпочечников для обеспечения пожизненного терапевтического эффекта, что станет альтернативой применяющейся гормональной терапии. Кроме того, в лаборатории геномной инженерии МФТИ по заказу компании «Артема» ведется разработка генной терапии колбочковой дистрофии сетчатки глаза с измененным палочковым ответом. В случае успешного тестирования, терапия позволит остановить потерю зрения у людей с генной мутацией, а также поможет восстановить зрение уже ослепшим из-за наследственной патологии пациентам.
Сотрудники Медико-генетического научного центра имени академика Н.П. Бочкова разрабатывают уникальные методы эффективной диагностики наследственных болезней, а также новые методы лечения, лекарственные средства, способы диагностики и индивидуализации терапии онкологических заболеваний. Для каждого конкретного пациента разрабатывается новый, уникальный метод функционального анализа. В 2019 году специалисты МГНЦ осуществили консультативный прием 11 тысяч пациентов и провели свыше 13 тысяч генетических исследований в рамках госзадания. Центр является первым в Европе по количеству диагностируемых наследственных заболеваний и единственной организацией в России, выполняющей высокотехнологичные генетические тесты на бюджетной основе в таком объеме.
«Уровень развития медицинской генетики в нашей стране соответствует общемировому. В России сегодня есть возможности применения всех современных подходов диагностики и профилактики наследственных болезней. Развиваются полногеномные исследования, анализ хромосом, подходы профилактики наследственной и врожденной патологии. При этом технологии, которыми владеют врачи в Российской Федерации, не отличаются от технологий, применяющихся в развитых странах. Сегодня у нас меняется парадигма: мы говорим уже не о симптоматическом, а о патогенетическом лечении, о развитии таких современных технологий, как генотерапия. Мы подошли очень близко к тому, чтобы получить лекарственные препараты для лечения ряда наследственных заболеваний. Совместная работа с международным консорциумом Orphanet позволит сделать дальнейшие шаги в этом направлении», – сообщил Сергей Куцев, директор ФГБНУ «МГНЦ», главный внештатный специалист по медицинской генетике Минздрава России.
«Оптимисты». Как живут люди с орфанными заболеваниями в России?
Ника Воюцкая
Павлику, сыну Снежаны Митиной, было всего три года, когда ему поставили диагноз мукополисахаридоз II типа, или синдром Хантера. «Мы только открыли дверь, а врач уже говорит: „Какой прекрасный Хантер!“ — рассказывает Снежана теперь. — С первой частью я согласилась, а вот кто такой Хантер, мне тогда было неизвестно».
В детском саду мальчик был самым высоким в своей группе, читал стихи про бычка, который идет и качается. Поверить, что совсем скоро он перестанет ходить и говорить, казалось невозможным.
Но в четыре из-за гиперактивности Павлика исключат из детского сада, в шесть — из детского сада для инвалидов: перестанет усваивать программу. У него изменятся внешность и характер.
Терапии, способной корректировать часть симптомов, вместе с другими родителями Снежане придется добиваться самой. Элапразу — единственный препарат, способный помочь ее сыну, зарегистрируют в России не сразу и именно ее трудами.
Синдром Хантера — это одна из форм мукополисахаридоза, генетическое заболевание, возникающее в результате дефицита ряда ферментов, расщепляющих продукты обмена. Этот дефицит приводит к накоплению белково‑углеводных комплексов и жиров в клетках. В результате чего происходит «самоотравление» организма и поражаются органы.
В России редким, или орфанным, считается заболевание, которое встречается у 1 человека из 10 тысяч или реже. Именно из-за редкости такие болезни сложно диагностировать и лечить. Тот синдром, что у Паши, встречается у одного ребенка на 132 000 родившихся младенцев.
Сейчас Снежана помогает больным мукополисахаридозом как президент МБОО «Хантер-синдром»: рассказывает, как получить лекарство, через благотворительные фонды находит памперсы, инвалидные коляски и ортопедическую обувь.
Право выбора
Большинство редких болезней хронические. То есть неизлечимые. Почти все приводят к инвалидизации и смерти. Орфанные препараты, если терапия от конкретного недуга все-таки существует, как правило, не излечивают болезнь полностью, а лишь снимают тяжесть симптомов и приниматься должны на протяжении всей жизни.
«С первой частью я согласилась, а вот кто такой Хантер, мне тогда было неизвестно»
Лечение двадцати четырех самых тяжелых и дорогих орфанных заболеваний финансируется государством. Если диагноз входит в знаменитый список «12 нозологий», то лекарство закупают за счет федерального бюджета, если в «Перечень 24» — за препараты платят регионы. В остальных случаях пациенты получают терапию как жизненно необходимую или по инвалидности.
Известно, что крайне важно начать лечение от мукополисахаридоза как можно раньше. Павлик получил первые свои медикаменты только в восемь. Сейчас ему девятнадцать, с восемнадцати он не говорит, хотя понимает человеческую речь.
«Конечно, мне часто пишут мамы, — признается Снежана: „Мы видели вашего ребенка в интернете. Он не разговаривает и ходит в памперсах. Зачем нужна такая жизнь?“. Но у меня короткий ответ. Что вы выберете: двенадцать лет ходить на кладбище или двенадцать лет целовать сына?».
За двенадцать лет терапии Павел не пропустил ни одного приема Элапразы. Хоть препарат и стоит около миллиона (!) рублей в неделю. Благо в Москве проблем с лечением нет.
Вопрос денег
У сына Натальи Буртаевой мукополисахаридоз IV типа, заболевание схожее, но ни в списке «12 нозологий», ни в «Перечне 24» его нет.
Даниилу уже шестнадцать. Его рост 97 сантиметров. Ходит с трудом: ноги и руки деформированы, внутренние органы тоже деформированы. С пятого класса Даня учится на дому. Нервная система при этом диагнозе не страдает, дети с ним отлично осваивают школьную программу. Но поврежденной оказывается опорно-двигательная система, страдает слух.
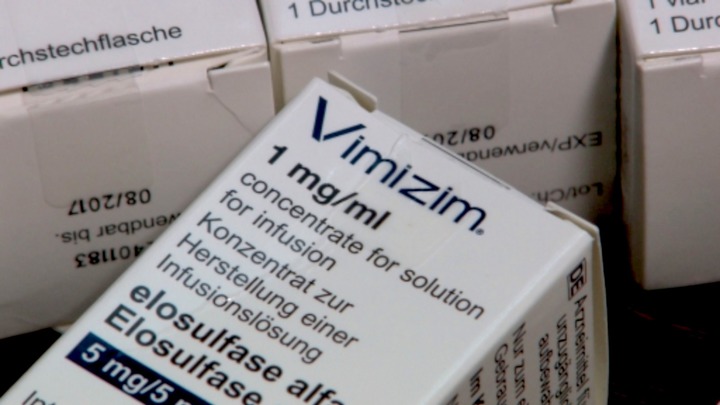
Препараты специальной ферментной заместительной терапии, положенной в таких случаях, существуют, но первое время были не зарегистрированы в России. Единственное лекарство, одобренное американским надзорным фармакологическим ведомством (FDA) в 2014 году, называется элосульфаза альфа — торговое название Вимизим (Vimizim).
Без Вимизима больные мукополисахаридозом IV типа умирают к двадцати годам. Когда новости о его разработке только появились в специализированных СМИ, Наталья было обрадовалась. Но стоимость его годового курса превышает 60 миллионов рублей.
Минздрав Ульяновской области ожидаемо отказался приобретать препарат. Наталья подала в суд и выиграла: первый в 2016 году, второй, когда министерство подало апелляцию, — в 2017. Ни письма в Росздравнадзор и Путину, ни сюжет на «Первом канале» не помогли: Даниил до сих пор не получает лечения.
«Мы не прячемся, — твердо сообщает Наталья корреспонденту. — Даня часто гуляет на коляске. Мы с ним ездили на море, а сегодня вообще особенный день: последний звонок. Он выйдет на сцену и получит аттестат зрелости.
Добавляет: «Он у меня обычно говорит, когда я переживаю, что люди его не примут: „Мам, ты, это, не переживай. Я привык, что на меня так смотрят“».
Более того, после школы Даниил планирует учиться дальше, признается мать, вздыхая: «Не знаю, сколько он будет жить». Врачи точно ответить на этот вопрос тоже не в силах, но очевидно, что без терапии Даня проживет недолго.
«Сделано в России»
Почему орфанные препараты стоят так дорого? Фармакологические компании разрабатывают их ради прибыли. Исследования нового лекарства стоят немало, а весьма небольшой тираж препарата призван не только возместить потраченные на него миллионы, но и «вернуться» с процентами.
Если в производстве инсулина в России заинтересованы миллионы, то «целевая аудитория» орфанных препаратов даже на такую большую страну, как наша, нередко не превышает пары десятков пациентов.
Во многих странах предусмотрена государственная поддержка исследователей, разработчиков и производителей орфанных препаратов: льготы, гранты и так далее. Но в России таких программ нет.
«Мам, ты, это, не переживай. Я привык, что на меня так смотрят»
Для того чтобы снизить издержки, власти предпочитают не субсидировать или договариваться с производителем, а искать оригинальным препаратам дешевые аналоги, дженерики. К сожалению, как убеждены некоторые эксперты, они нередко отличаются по эффективности.
Насте Катасоновой двадцать один, и она не знает, сколько раз лежала в больнице: до восьми лет — раз в год, до четырнадцати — по два раза, потом — по три, сейчас — госпитализироваться приходится чуть ли не каждый месяц.
Говорит, что в больнице ей спокойно: за твоим состоянием следят специалисты. Впрочем, и тут есть поводы для волнений. У Насти муковисцидоз, редкая болезнь легких, и недавно оригинальные антибиотики заменили отечественным дженериком.
Внешне люди с редкими заболеваниями часто не отличаются от здоровых. Однажды в школе кто-то из родителей одноклассников сказал, что девочке родственники купили инвалидность, дабы та не ходила на уроки. Одноклассники в ответ на слух объявили несчастной бойкот. Теперь она о муковисцидозе говорит открыто, чтобы не возникало кривотолков.
В ноябре Насте двадцать два. Между больницами и процедурами она профессионально фотографирует, ведет личный блог, помогает с соцсетями благотворительным организациям, занимается веганским магазином.
От побочных эффектов нового дженерика — у оригинального препарата их не было — состояние Анастасии ухудшилось. «Но не пить их нельзя, иначе — захлебнешься в мокроте», — объясняет пациентка.
«Каждое утро для меня — испытание, — рассказывает она. — Мокрота за ночь отлеживается в легких. Встаю. Но не так красиво, как в фильмах, а с кашлем. За день получается стакан густой зеленой жижи. Таблетки, ингаляция, если надо на работу, приходится просыпаться за два часа до выхода». Днем опять ингаляции. Перед сном питание: через гастростому. Это специальную трубка, которая устанавливается в отверстие на животе и ведет прямо в желудок.
Екатерина Захарова, руководитель лаборатории наследственных болезней обмена веществ, председатель экспертного совета по редким болезням Всероссийского общества орфанных заболеваний, считает, что нужен активный диалог с разработчиками и производителями орфанных препаратов: «Необходимо выяснять, какие лекарства фармкомпании могут предложить бесплатно, какую минимальную стоимость могут установить. Кроме того, важно понять, какие препараты Россия может производить самостоятельно, чтобы обеспечить своих граждан: возможно, в рамках госзадания будет дешевле создать российское лекарство для небольшого числа пациентов».
Преступная забывчивость
Впрочем, не все орфанные препараты стоят миллионы. Вот только получить даже относительно недорогое лекарство нуждающимся в нем порой оказывается совсем не просто.
У Виктории Рыжковой редкое генетическое заболевание. Синдром Вильсона-Коновалова, или гепатоцеребральная дистрофия.
Медь при этой болезни не выводится из организма, а проблемы с нарушением ее обмена ведут к накоплению элемента в нервной системе, почечной, печеночной тканях и роговице, что оборачивается токсическим повреждением указанных органов.