дакриоцистит не проходит что делать
Дакриоцистит
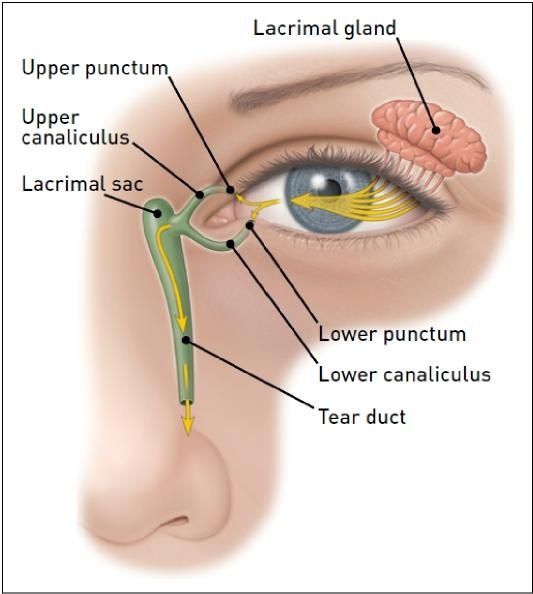
Дакриоцистит — это воспалительное или гнойно-воспалительное поражение слезного мешка. Слезный проток, который выводит секрет из слезного мешка на слизистую оболочку глаза достаточно тонок. Если по какой-либо причине возникает препятствие выведению секрета, в слезной железе возникают застойные явления.
Стеноз или закупорка (полная или частичная) протока ведет к развитию воспалительных процессов. В местах застоя возникает отек, покраснение и формируется благоприятная среда для размножения болезнетворных микроорганизмов.
Лечит это заболевание врач-офтальмолог, в некоторых случаях пациенту требуется консультация ЛОР-врача.
Виды дакриоцистита
По остроте протекания процесса дакриоцистит можно подразделить на 2 вида:
По механизмам возникновения дакриоцистит подразделяют на следующие разновидности:
Болезни более подвержены женщины. Это связано, во-первых, с более миниатюрным строением протоков. А во-вторых, с попаданием в них декоративной косметики, что вызывает закупорку и аллергические отёки.
Дакриоцистит у новорожденных детей
При внутриутробном развитии у плода носослезный канал закрыт специальной мембраной, которая прорывается при родах или незадолго до рождения рассасывается сама. У некоторых младенцев мембрана сохраняется с одной или обеих сторон после рождения, что приводит к затруднению слезоотделения и воспалению слезного мешка.
Причины заболевания
Для новорожденных и младенцев частыми факторами развития болезни являются:
У взрослых самыми частыми причинами даркиоцистита являются:
Воздействие некоторых факторов риска постоянно может привести к возникновению хронического дакриоцистита. Возможно влияние внешних факторов, таких как работа во вредных условиях. Особенности строения слезовыводящих путей также могут быть причиной частичной закупорки и возникновения хронического дакриоцистита.
Группа риска
Дакриоцистит достаточно распространенное заболевание, которое и может возникнуть у любого человека. Тем не менее для некоторых групп населения риск выше.
К ним относятся люди:
Симптомы дакриоцистита
Острая гнойная форма заболевания сопровождается следующими симптомами:
При острой форме симптоматика выражена, как визуально так и по ощущениям.
Хроническая форма заболевания имеет более смазанную симптоматику:
Несмотря на менее болезненное протекание хроническая форма даже более опасна своими последствиями для глаза. Хроническое нарушение здорового слезовыделения приводит к воспалительному поражению конъюнктивы (слизистой оболочки глаза). Симптоматика хронического дакриоцистита может быть похожа на конъюнктивит. Но дакриоцистит поражает обычно один глаз, а конъюнктивит сразу оба.
У новорожденных дакриоцистит проявляется как:
Для младенцев это очень опасно, так как могут возникнуть осложнения как для глаз и носоглотки, так и для мозга.
Осложнения
Игнорирование симптомов и откладывание лечения может привести к достаточно серьезным осложнениям:
Многие люди не любят обращаться к врачам. Но дакриоцистит, не та болезнь, которая «рассосется сама». Её последствия могут быть достаточно пагубными, пациентам следует быть осторожными и добросовестно выполнять рекомендации лечащего врача, чтобы избежать осложнений.
Диагностика
Для профильного специалиста (офтальмолога) постановка диагноза не является проблемой, так как большинство признаков заметны визуально. Но для уточнения диагноза, определения причин и подбора лечения проводятся дополнительные исследования:
Врач может назначить при необходимости один или несколько дополнительных методов исследования.
При диагностике важно не только установить факт заболевания, но также определить причины и подобрать максимально эффективные методы лечения.
Лечение дакриоцистита
Для устранения заболевания, а также профилактики осложнений проводится комплексное лечение, которое включает в себя:
В случае хронического дакриоцистита возможно применение хирургического метода – расширение протока и формирование носослезного канала. Если причиной возникновения хронической формы служит деформация новой полости в результате травмы, требуется помощь челюстно-лицевого хирурга.
Для лечения новорожденных и младенцев применяют следующие методы:
Если не помогли консервативные методы после трехмесячного возраста возможно хирургическое вмешательство для открытия носослезного канала.
Очень важно при дакриоцистите исключить механическое раздражение глазного яблока. Если пациент имеет проблемы со зрением и носит контактные линзы необходимо на время лечения от них отказаться и пользоваться очками. Контактные линзы раздражают и без того поврежденную слизистую оболочку глаза, что может привести к гнойному процессу на конъюнктиве и травмированию.
Профилактика
Для того, чтобы исключить из своей жизни вероятность дакриоцистита следует соблюдать следующие условия:
Для того, чтобы избежать развития заболевания, при обнаружении у себя одного или нескольких симптомов следует обязательно обратиться к врачу.
Что такое дакриоцистит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Иванова Н. В., детского офтальмолога со стажем в 22 года.
Определение болезни. Причины заболевания
Дакриоцистит (от греч. dakryon — слеза и kystis — пузырь) — это воспаление слезного мешка. Речь идет о патологии, при которой слезоотводящая система перестает функционировать по назначению, и полезные свойства слезы в ней не действуют. В моей практике чаще всего обращения детей первого года жизни.
До сих пор некоторые врачи употребляют термин «врожденный дакриоцистит». Это неверно, потому что ребенок рождается без дакриоцистита, но с аномалией развития, способной привести к возникновению заболевания. Дакриоцистит возникает не всегда и не у всех детей, имеющих такую аномалию. Поэтому правильнее ставить диагноз «дакриоцистит новорожденного». [3]
Как правило, после того, как ребенок начинает дышать самостоятельно, происходит самопроизвольное выталкивание пробки. Но если по каким-то причинам этого не произошло, то слеза вместо того, чтобы уходить в нос, застаивается внутри, в слёзном мешочке, и к этому застою очень часто присоединяется инфекция. Вот так и начинает развиваться острый дакриоцистит.
В 80% случаев заболевание у взрослых связано с индивидуальными анатомическими особенностями строения окончания носослезного протока и сопутствующими заболеваниями носа и околоносовых пазух. 20% случаев связаны с воздействием вредных профессиональных факторов — резкими колебаниями температуры окружающего воздуха, травмами, снижением иммунитета, вирулентностью микрофлоры, сахарным диабетом и др.
Классификация типа окончания носослезного протока по Л. И. Свержевскому (1910) [8]
Как можно заметить, 3 типа окончания протока из 4-х создают предпосылки для потенциальной обструкции слезоотведения в результате патологических процессов в полости носа, сопровождающихся отеком слизистой оболочки носа. К этому предрасполагает и наличие складки слизистой у выхода протока под нижнюю носовую раковину (клапан Hassner) — физиологического сужения вертикального колена слезоотводящих путей. [8] Поэтому очень важно убедить пациента пройти консультацию отоларинголога и в точности выполнить его назначения, для стойкого положительного результата, если имеется хронический дакриоцистит. Исследователи сходятся во мнении, что дакриоцистит возникает в основном из-за наличия патологических процессов в полости носа и околоносовых пазух (гипертрофического, атрофического, катарального и вазомоторного ринитов, деформации носовой перегородки, озены, синуситов, сифилиса, травматических повреждений костей и мягких тканей носа с нарушением носового дыхания, опухолей носа и его пазух и т. д.).
Симптомы дакриоцистита
Симптомы заболевания у взрослых
Основной симптом — это слезостояние, сопровождающееся слезотечением постоянно. Надо учитывать, что у детей после 6 месяцев и у взрослых при первичной жалобе на слезотечение слезные пути могут иметь нормальную проходимость.
Причины этого состояния:
Другой симптом острого и хронического дакриоцистита — это гноевидные выделения из носослёзного канала. Конъюнктива при этом краснеет, воспаляется и отекает, возникает припухлость слёзного мешка. Глазная щель сужается, прикосновения к глазу причиняют боль. Острый дакриоцистит может протекать в форме абсцесса или флегмоны: у больного ухудшается общее состояние, снижается аппетит, повышается температура тела, нарушается сон и болит голова.
Дакриоцистит у новорождённых
У маленьких детей своя особенность. Полноценные слезы у них начинаются со 2-го месяца жизни. Поэтому в первых жалобах отмечается:
Патогенез дакриоцистита
Во внутриутробном периоде слезно-носовой канал закрыт плёнкой у всех детей, чтобы защититься от околоплодных вод. Когда ребенок рождается и делает первый вдох и крик, происходит прорыв этой плёнки, слезно-носовой канал становится проходимым, и по нему уже слёзы вытекают наружу (в нос).
Признаком нарушения слезоотведения становится слезостояние и, как следствие, изменение структуры, снижение качества слезной пленки, ее локальное или полное разрушение. Вызванный этим аварийный выброс рефлекторной слезы дополняет возникший дисбаланс. [7]
Развитие хронического дакриоцистита всегда становится следствием сужения слезно-носового канала. В результате в слезном мешке задерживается слеза и патогенные микробы и возникает воспаление его слизистой оболочки. Особое место занимает дакриоцистит (риногенный) у взрослых на фоне болезней носа и околоносовых пазух. [8]
Развитие острого дакриоцистита (абсцесс или флегмона слезного мешка) зачастую происходит на почве хронического и представляет собой гнойное воспаление окружающей слезный мешок клетчатки. Дакриоцистит у новорожденных, как правило, возникает из-за сохранения зародышевой пленки, которая закрывает нижний отдел слезно-носового канала. [1] [2]
Классификация и стадии развития дакриоцистита
Классификация по Черкунову Б. Ю. (2001 г.).
I. По течению заболевания:
1. Острый дакриоцистит;
2. Хронический дакриоцистит:
3. Дакриоцистит новорожденных:
II. По этиологическим факторам:
Осложнения дакриоцистита
Если хронический дакриоцистит правильно не лечить, это может привести к растяжению слезного мешка. Воспалительный процесс может перейти в абсцесс или флегмону слезного мешка. В результате может произойти расплавление тканей и развиться септические осложнения в оболочках головного мозга, в том числе гнойный энцефалит или менингит. При этом наблюдается гиперемия кожи, припухлость в области слезного мешка, резкая болезненность. Нередко гиперемия кожи распространяется дальше по типу рожистого воспаления с повышением температуры тела и опуханием регионарных лимфатических узлов. Либо происходит самопроизвольное вскрытие мешка с выходом гноя и образованием фистулы. [1]
Также нелеченые дакриоциститы являются причиной упорного конъюнктивита, что провоцирует возникновение язвы роговицы при поверхностном ее повреждении. [4] Крайне редко острый дакриоцистит возникает не в результате длительного воспаления слезного мешка, а как осложнение острого воспаления придаточных пазух носа.
Диагностика дакриоцистита
Когда нарушены функции слезоотводящего аппарата, ухудшается или отсутствует отток слезы из конъюнктивальной полости. В этом случае очень важно убедиться в прохождении слезной жидкости в слезный мешок, а из него через носослезный проток под нижнюю носовую раковину. Для этого одной рукой нажимают на кожу нижнемедиальной части нижнего века (область расположения слезного мешка), одновременно с этим другой рукой оттягивают от глаза медиальные отделы обоих век так, чтобы стали доступными осмотру верхняя и нижняя слезные точки, и обращают внимание, выделяется ли из них жидкость. При данном заболевании вы увидите выделения различные по цвету и консистенции. [4]
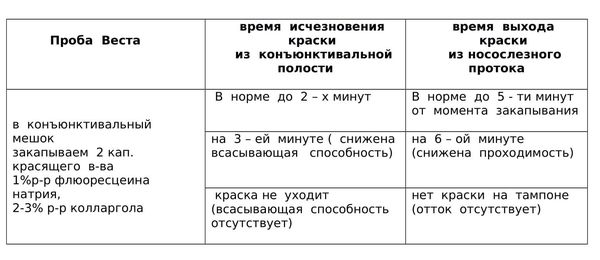
Проба Веста
Для того, чтобы убедиться в том, что механизм слезоотведения изменен, можно осуществить пробу Веста. [4] Она подходит для взрослых.
На практике эта проба очень помогает. Все пациенты не любят, когда их лица касается чужой человек. Они соглашаются посидеть с краской и турундой, при этом охотно делятся своими ощущениями. Однако для малышей 0 – 1 – 2 мес.; 1 – 1.5 года эта диагностика не подходит, приходится ограничиваться только надавливанием на область слезного мешка и анамнезом.
Канальцевая проба
Некоторые коллеги применяют в качестве диагностики «канальцевую пробу» [6] для оценки присасывающей способности канальцев. Конъюнктиву очищают от слизи и гноя. Закапывают 3% р-р колларгола с интервалом в 1 минуту 3 – 4 раза, прося пациента мигать. Отсасывают с конъюнктивы остатки колларгола и надавливают на область слезного мешка. Если через слезные точки в конъюнктиву выступит колларгол, то всасывающая способность их не нарушена, а если колларгола не видно, то это показание к хирургическому лечению. Также пациента просят высморкаться в салфетку, при наличии окрашенной жидкости на ней слезно-носовой канал проходим. Если жидкость не окрашена, есть показания к хирургическому лечению дакриоцистита.
У взрослых, чаще у женщин, при жалобах на постоянное слезотечение часто используется промывание слезного мешка. Это одновременно диагностика и лечение. [1] При этом возможно:
Инстилляционная проба с флюоресцеином
Метод используют, но очень редко. Флюоресцеиновая проба позволяет оценить отток слезы из конъюнктивальной полости. Используют 1 % раствор флюоресцеина или 3 % раствор колларгола. Раствор закапывают в глаз и засекают время, через несколько минут конъюнктивальная полость должна очиститься. Если раствор не исчезает, это означает, что жидкость плохо проходит по слезоотводящим путям.
Рентгенография слезоотводящих каналов
В затруднительных случаях взрослым назначают рентгенографию, КТ, МРТ. В качестве ренгенконтрастного вещества используют жирорастворимые и водорастворимые препараты (Йодолипол и Омнипак).
Рентгенографию слёзных путей поводят в двух проекциях: носоподбородочной и боковой. Чтобы определить проходимость слёзных путей, её повторяют через 10 минут, давая возможность контрастному веществу заполнить слёзный мешок, проникнуть в щели и дивертикулы. Детям исследование проводят под наркозом.
Зондирование и биомикроскопия глаза
Зондирование позволяет определить проходимость слёзных протоков. Его проводят с помощью зонда Боумена.
Процедура болезненная, поэтому перед обследованием в глаза закапывают анестетик. С помощью биомикроскопии осматривают конъюнктивальную полость и область слёзного мешка.
Как отличить дакриоцистит от конъюнктивита
Конъюнктивит — это воспаление конъюнктивы, а при дакриоцистите поражается слёзный мешок. Подробнее о признаках и диагностике конъюнктивита можно почитать в статье.
Лечение дакриоцистита
3. экстирпация слезного мешка (удаление слезного мешка);
4. дакриоцисториностомия (образование соустья между слезным мешком и носом);
Массаж в области слёзного мешка
Массаж должен быть точечным и не содержать никаких трений кожи в области слезного мешка. Давление должно производиться на спайку век, за передний гребень слезной ямки, в глубину орбиты. Надавливаний (массаж) за один прием следует проводить 1-2-3. При правильном массаже ребенок непременно реагирует как на неприятные действия. Массаж желательно проводить перед каждым кормлением, 5-6 раз в день, в течение 1–2 недель. Если это малоэффективно, назначают зондирование. Эффективность массажа с полным излечением дакриоцистита у детей грудного возраста до 3-х месяцев достигает 60%, в возрасте 3–6 мес. она снижается до 10%, во второй половине первого года не превышает 2%. [3]
Промывание слезоотводящих путей
Игла вводится в расширенную коническим зондом слезную точку, пока она не упрется в спинку носа, отодвигается немного назад и мешок промывается физиологическим раствором. [6] Из опыта свой практики могу сказать, этот способ лечения дакриоцистита у детей малоэффективен. Лучше проводить зондирование с последующим промыванием.
Хирургическое лечение
При зондировании после расширения слезной точки используется зонд № 1-2 у детей и № 4-5 у взрослых. Движение зонда, начиная со слезной точки, должно быть вначале вертикальным на протяжении около 2 мм, затем зонд поворачивают на 90 градусов для прохождения горизонтальной части канальцев на протяжении около 10 мм. Затем, для прохождения слезно-носового канала, зонд необходимо повернуть опять в вертикальное положение и не спеша «нащупать» вход в слезно-носовой проток.
При правильном введении и положении зонда в слезно-носовом протоке подвижность его в боковых направлениях резко ограничивается, и он жестко упирается в нижний носовой ход. Погрешности могут выражаться в ложных ходах или «недозондировании». Повторное зондирование проводят через 5 – 7 дней. [1] [2] [3] [6]
Со второй половины ХХ века широкое применение имела наружная дакриоцисториностомия. У операции было много недостатков, основной — косметический дефект в виде рубца. Сейчас можно осуществлять эндоскопические операции с внутриносовым доступом:
Физиотерапевтическое лечение
Эффективность физиотерапевтического лечения при дакриоцистите не доказана.
Медикаментозное лечение
Эффективность консервативного метода лечения составляет 10–15 %, его проводят не более 14 дней. Новорождённым можно принимать препарат Витабакт. Он обладает антибактериальной активностью: уничтожает стафилококк, стрептококк, кишечную палочку и хламидии.
После хирургического лечения первые три дня применяют Тобрекс по одной капле три раза в день.
Лечение дакриоцистита у новорождённых
Для лечения младенцев применяют массаж слёзно-носового канала, глазной антисептик (Витабакт) и зондирование с промыванием носослёзного канала.
Народные средства
Экспериментировать с альтернативной терапией опасно: без своевременного и адекватного лечения дакриоцистита могут развиться серьёзные осложнения, например гнойный энцефалит или менингит.
Прогноз. Профилактика
Своевременное посещение врача, диагностирование болезни и правильный курс лечения дакриоцистита помогают достаточно успешно справиться с этим неприятным заболеванием.
Если массаж не помог, то выполняют зондирование — это основной метод лечения. Однако частота рецидивов после него составляет 12–26 %. При зондировании выздоравливают 99,4 % детей в возрасте 1–3 месяцев, старше одного года — 74 %. Полное выздоровление до 1 года возникает в 96,6 % случав, старше одного года — в 85 %.
Чтобы снизить риск дакриоцистита, следует:
За дополнение статьи благодарим Евгению Смотрич — офтальмолога, научного редактора портала «ПроБолезни».
Непроходимость носо-слезного канала у ребенка: симптомы и лечение
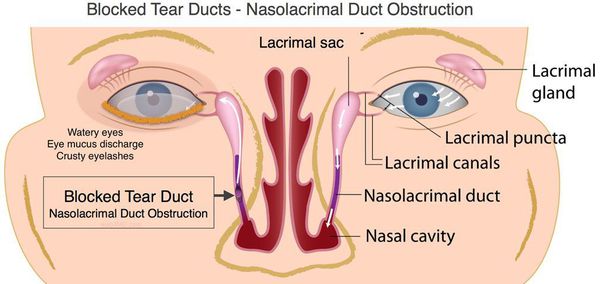
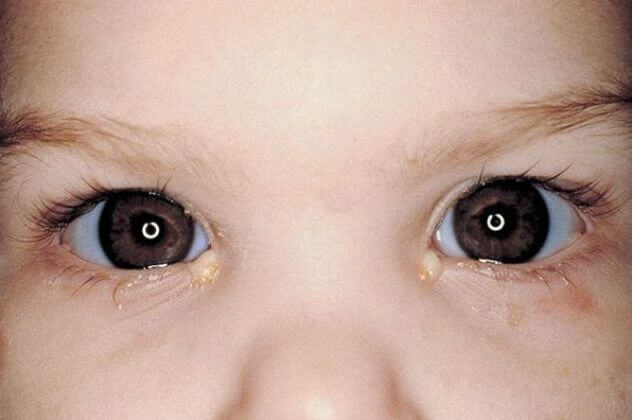
Непроходимостью носо-слезного канала у ребенка или дакриоциститом новорожденных называют такое состояние, когда отток слезной жидкости нарушен, что приводит к гнойному воспалению. Как утверждает статистика, такая патология наблюдается у 5% новорожденных.
Симптомы заболевания
Проявления дакриоцистита новорожденных внешне похожи на признаки другого гнойного заболевания глаз – конъюнктивита: