дерматомиозит полимиозит что это
Дерматомиозит
Дерматомиозит – диффузная воспалительная патология соединительной ткани с прогрессирующим течением, характеризующаяся поражением гладких и поперчно-полосатых мышечных волокон с нарушениями двигательных функций, заинтересованностью кожи, мелких сосудов и внутренних органов. При отсутствии кожного синдрома говорят о наличии полимиозита. Клиника дерматомиозита характеризуется полиартралгиями, выраженной мышечной слабостью, лихорадкой, эритематозно-пятнистой сыпью, кожными кальцификатами, висцеральными симптомами. Диагностическими критериями дерматомиозита служат клинические, биохимические, электромиографические показатели. Основная терапия – гормональная, течение дерматомиозита волнообразное.
Общие сведения
Дерматомиозит – диффузная воспалительная патология соединительной ткани с прогрессирующим течением, характеризующаяся поражением гладких и поперечно-полосатых мышечных волокон с нарушениями двигательных функций, заинтересованностью кожи, мелких сосудов и внутренних органов. При отсутствии кожного синдрома говорят о наличии полимиозита. Клиника дерматомиозита характеризуется полиартралгиями, выраженной мышечной слабостью, лихорадкой, эритематозно-пятнистой сыпью, кожными кальцификатами, висцеральными симптомами. Диагностическими критериями дерматомиозита служат клинические, биохимические, электромиографические показатели. Основная терапия – гормональная, течение дерматомиозита волнообразное.
Предполагается этиологическая связь дерматомиозита с вирусной инфекцией (пикорнавирусы, Коксаки-вирусы) и генетической обусловленностью. Хроническая персистенция вирусов в мышцах и антигенное сходство между вирусными и мышечными структурами вызывает иммунный отклик с образованием аутоантител к мышечной ткани. Пусковыми моментами к развитию дерматомиозита может послужить переохлаждение, инфекционное обострение, стресс, гипертермия, гиперинсоляция, лекарственная провокация (вакцинация, аллергия).
Классификация дерматомиозитов
Дерматомиозит и полимиозит относятся к группе идиопатических воспалительных миопатий. Вторичный паранеопластический (опухолевый) дерматомиозит встречается в 20-30% случаев. Течение дерматомиозита может быть острым, подострым либо хроническим.
В развитии патологии выделяют период неспецифических предвестников (продромальный), клинических проявлений (манифестный) и этап осложнений (терминальный, дистрофический, кахектический). Дерматомиозит может протекать с различной степенью активности воспаления (от I до III).
Симптомы дерматомиозита
Клиника дерматомиозита развивается постепенно. В начале заболевания отмечается прогрессирующая слабость в мышцах конечностей, которая может нарастать годами. Острое начало менее характерно для дерматомиозита. Основным клиническим проявлениям может предшествовать появление кожных сыпей, полиартралгии, синдрома Рейно.
Определяющим симптомом в клинике дерматомиозита служит поражение поперечно-полосатой мускулатуры. Характерна слабость в мышцах шеи, проксимальных отделах нижних и верхних конечностей, приводящая к затруднению выполнения повседневных действий. При тяжелых поражениях пациенты с трудом приподнимаются в постели, не могут удержать голову, самостоятельно передвигаться и держать предметы в руках.
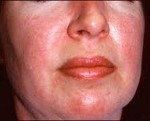
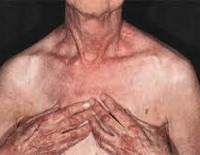
Вовлечение мускулатуры глотки и верхних пищеварительных путей проявляется нарушением речи, расстройствами глотания, поперхиванием; поражение диафрагмы и межреберных мышц сопровождается нарушением вентиляции легких, развитием застойных пневмоний. Характерным признаком дерматомиозита служит поражение кожи с различными проявлениями. Отмечается развитие периорбитального отека, эритематозно-пятнистой сыпи над верхними веками, в области скул, носогубных складок, крыльев носа, верхней части спины, грудины, суставов (коленных, локтевых, пястно-фаланговых, межфаланговых).
Со стороны слизистых оболочек при дерматомиозите отмечаются явления конъюнктивита, стоматита, отека и гиперемии неба и задней стенки глотки. Иногда наблюдается суставной синдром с поражением коленных, голеностопных, плечевых, локтевых, лучезапястных суставов, мелких суставов кистей. При ювенильном дерматомиозите возможно появление внутрикожных, внутрифасциальных и внутримышечных кальцификатов в проекции тазового, плечевого пояса, ягодиц, суставов. Подкожные кальцинаты могут приводить к изъязвлению кожи и выходу отложений кальция наружу в виде крошковатой массы.
Диагностика дерматомиозита
Основными диагностическими маркерами дерматомиозита служат характерные клинические проявления поражения кожи и мускулатуры; патоморфологическая трансформация мышечных волокон; повышение уровня сывороточных ферментов; типичные электромиографические изменения. К дополнительным (вспомогательным) критериям диагностики дерматомиозита относятся дисфагия и кальцинозы.
Достоверность диагноза дерматомиозита не вызывает сомнения при наличии 3-х основных диагностических критериев и кожной сыпи либо 2-х основных, 2-х вспомогательных критериев и кожных проявлений. Вероятность дерматомиозита нельзя исключить при выявлении поражений кожи; при совокупности любых 2-х других основных проявлений, а также при сочетании любого основного и 2-х вспомогательных критериев. Для установления факта полимиозита необходимо наличие 4-х диагностических критериев.
Картина со стороны крови характеризуется анемией умеренной степени, лейкоцитозом, нейтрофильным сдвигом лейкоцитарной формулы влево, нарастанием СОЭ в соответствии с активностью процесса. Биохимическими маркерами дерматомиозита служит увеличение уровня α2- и γ-глобулинов, фибриногена, миоглобина, сиаловых кислот, гаптоглобина, серомукоида, трансаминаз, альдолазы, отражающих остроту поражения мышечной ткани. Иммунологическое исследование крови при дерматомиозите выявляет сниженный тир комплемента, уменьшение количества Т-лимфоцитов, рост уровня иммуноглобулинов IgG и IgM при уменьшении IgA, незначительное количество LE-клеток и антител к ДНК, высокое содержание миозитспецифических антител, наличие неспецифических антител к тиреоглобулину, миозину, эндотелию и т. д.
При исследовании кожно-мышечных биоптатов определяется картина тяжелого миозита, фиброз, дегенерация, воспалительная инфильтрация мышечных волокон, утрата поперечной исчерченности. Электромиограмма при дерматомиозите фиксирует повышенную мышечную возбудимость, коротковолновые полифазовые изменения, фибриллярные колебания в покое. На рентгенограммах мягких тканей видны участки кальцификации; при рентгенографии легких определяется увеличение размеров сердца, кальцинаты плевры, интерстициальный фиброз легочной ткани. В костях выявляется умеренно выраженный остеопороз.
Лечение дерматомиозита
При поражении дыхательной мускулатуры и нёбных мышц необходимо обеспечение функций адекватного дыхания и глотания. Для подавления воспалительных явлений при дерматомиозите применяются кортикостероиды (преднизолон) под контролем сывороточных ферментов крови и клинического состояния пациента. В ходе лечения подбирается оптимальная дозировка кортикостероидов, прием препаратов производится длительно (1-2 года). Возможно проведение стероидной пульс-терапии. Противовоспалительная схема при дерматомиозите может дополняться назначением салицилатов.
В случае неэффективности кортикостероидной терапии дерматомиозита назначаются иммуносупрессоры цитостатического действия (метотрексат, циклоспорин, азатиоприн). Для контроля кожных проявлений дерматомиозита используются производные 4-аминохинолина (гидроксихлорохин); для нормализации мышечных функций – инъекции неостигмина, АТФ, кокарбоксилазы, витаминов группы B. В терапии дерматомиозитов применяется внутривенное введение иммуноглобулина, сеансы лимфоцитафереза и плазмафереза. В целях профилактики мышечных контрактур назначается комплекс ЛФК.
Прогноз и профилактика дерматомиозита
При запущенном течении дерматомиозита летальность в первые 2 года развития заболевания достигает 40%, главным образом, вследствие поражения дыхательной мускулатуры и желудочно-кишечных кровотечений. При тяжелом затяжном характере дерматомиозита развиваются контрактуры и деформации конечностей, приводящие к инвалидности. Своевременная интенсивная кортикостероидная терапия подавляет активность заболевания и существенно улучшает долгосрочный прогноз.
Мероприятий, предупреждающих развитие дерматомиозита, не разработано. К числу мер вторичной профилактики дерматомиозита относятся диспансерный контроль ревматолога, поддерживающая терапия кортикостероидами, снижение реактивной гиперчувствительности организма, санирование очаговой инфекции.
Дерматомиозит (полимиозит)
Что провоцирует / Причины Дерматомиозита (полимиозита):
Дерматомиозит (полимиозит) могут вызвать переохлаждение, длительные пребывания на солнце, вакцинации, беременность, различные лекарственные средства, травмы, вирусные инфекции. У некоторых больных установлена связь между дерматомиозитом и раковой опухолью, т. е. раковая опухоль может вызвать дерматомиозит.
Патогенез (что происходит?) во время Дерматомиозита (полимиозита):
В патогенезе дерматомиозита ведущую роль играют аутоиммунные процессы, в результате которых образуются ауто-антитела к мышцам, в сосудах скелетных мышц откладываются иммуноглобулины. Кроме аутоиммунного механизма, причиной дерматомиозита может быть и нейроэндокринная реактивность организма в определенные периоды жизни. Болезнь может развиться в переходных возрастах (подростковом и климактерическом).
Симптомы Дерматомиозита (полимиозита):
Дерматомиозит (полимиозит) может начаться либо остро, либо развиваться постепенно. Характерным проявлением болезни становится мышечный синдром в виде мышечной слабости, болей в мышцах. Повышается температура тела до очень высоких значений, появляются боли в суставах, плотные распространенные отеки, поражения кожи. У всех больных поражаются скелетные мышцы. Боли в мышцах возникают не только при движениях, но и в покое, при надавливании на них. Характерна нарастающая мышечная слабость. Сами мышцы увеличиваются в объеме, уплотняются. В результате слабости в мышцах нарушаются активные движения, больные не могут поднять конечности, самостоятельно садиться. Для дерматомиозита характерно поражение мышц шеи и плечевого пояса, из-за которого нарушаются движения головы, вплоть до невозможности ее удерживать сидя или стоя. В случае распространенности процесса больные по сути полностью обездвижены, а в особо тяжелых случаях развивается состояние полной прострации. Если патологический процесс развивается в мимических мышцах, то лицо становится маскообразным, поражение глоточных мышц ведет к нарушению или невозможности глотания. К нарушению дыхания приводит поражение межреберных мышц и диафрагмы. Могут поражаться глазодвигательные мышцы, что приводит к соответствующей симптоматике со стороны органа зрения. Дерматомиозит необходимо отличать от неврологической симптоматики при истинных поражениях нервной системы.
На ранних стадиях болезни отмечаются отечность и болезненность мышц. Позже мышечные волокна становятся дистрофичными, вплоть до рассасывания с последующим замещением волокон соединительной тканью, т. е. развивается миофиброз. Мышцы атрофируются, появляются контрактуры. Реже в мышцах откладывается кальций. Кальциноз развивается и в подкожной клетчатке, особенно у больных молодого возраста. При дерматомиозите очень разнообразны поражения кожи. Это преимущественно эритемы на открытых частях тела, а также папулезные, буллезные (пузыревидные) высыпания, пурпура, сосудистые звездочки, участки ороговения кожи, повышенная или пониженная пигментация, вплоть до исчезновения пигментации на отдельных участках кожи. Часто сыпь сопровождается зудом. Очень характерным кожным проявлением болезни является наличие отека вокруг глаз с пурпурно-лиловой эритемой, так называемые дерматомиозитные очки.
При дерматомиозите (полимиозите) поражаются внутренние органы. Со стороны сердечно-сосудистой системы характерны миокардиты (воспаления сердечной мышцы) или миокардиодистрофии. Поражения миокарда приводят к тахикардии (сердцебиению) и непостоянству пульса, пониженному давлению, расширению сердца влево, систолическому шуму на верхушке и т. д. При распространенном поражении миокарда развивается сердечная недостаточность. Легкие поражаются либо вследствие патологического процесса в межреберных мышцах или диафрагме, либо вследствие вторичной инфекции. Это связано с предрасположенностью больных к бактериальным заражениям из-за гиповентиляции (снижения вентиляции) легких или нарушения глотания и аспирации пищи. При остром течении больных беспокоит одышка, часто значительная, развивается синюшность кожи (цианоз). Возможен медленно развивающийся легочный фиброз с развитием гипертонии в малом круге кровообращения и легочном сердце.
Почти у половины больных имеются желудочно-кишечные патологии. Они проявляются отсутствием аппетита, болями в животе, воспалительными реакциями со стороны желудка и тонкого кишечника. Вследствие развивающейся мышечной патологии характерна гипотония верхней трети пищевода, могут поражаться слизистые оболочки желудка и кишечника с отеками, кровоизлияниями, вплоть до образования некрозов. Могут быть тяжелые желудочно-кишечные кровотечения, прободения желудка и кишечника, иногда кишечная непереносимость. В разгар болезни обычно развивается диффузный гломерулонефрит или незначительная альбуминурия. У половины больных увеличиваются печень и селезенка, лимфоузлы в различных частях тела.
По течению заболевание бывает острым, подострым и хроническим. Острое течение характеризуется чрезвычайно быстрым нарастанием поражения поперечно-полосатой мускулатуры, вплоть до полной обездвиженности, нарушения глотания и речи. Часто имеет место тяжелая картина токсического заболевания с высокой лихорадкой, разнообразными кожными высыпаниями. При отсутствии лечения через 3- 6 месяцев может наступить летальный исход, причиной которого является аспирационная пневмония, легочно-сердечная недостаточность в связи с тяжелыми поражениями сердца и легких.
При подостром течении заболевание имеет цикличный характер, но патологический процесс и в этом случае неуклонно прогрессирует с нарастанием слабости, поражений кожи и внутренних органов. При этом течении болезни также может быть летальный исход, но при адекватном лечении возможно выздоровление или переход в хроническое течение с развитием контрактур, кальцинозов, ухудшением двигательной активности больных.
Наиболее благоприятной формой дерматомиозита является хроническая форма, имеющая также цикличное течение. Поражаются только отдельные мышцы. Состояние больных длительное время остается удовлетворительным, сохраняется работоспособность. Среди этой категории больных имеются исключения. Это больные, у которых развиваются обширные кальцинозы (отложения солей кальция) в коже и подкожной клетчатке, а также в мышцах, что приводит к стойким контрактурам и обездвиженности.
Диагностика Дерматомиозита (полимиозита):
Характерным считается нарастание активности ферментов: альдолазы, лактатдеги-дрогеназы, креатинфосфокиназы, аспартат- и аланинами-нотрансфераз. Очень большое значение имеет креатинурия (увеличение кретинина мочи). Микроскопическое исследование поперечно-полосатых мышц, взятых при биопсии, показывает утолщение мышечных волокон с потерей поперечной исчерченности, нарушение трофики, вплоть до некроза.
Лечение Дерматомиозита (полимиозита):
Прогноз
Прогноз удовлетворительный, особенно у лиц молодого возраста. При рано начатом лечении адекватными дозами гормонов наступает стойкое выздоровление. При хроническом течении наблюдается волнообразность клинических проявлений заболевания.
Профилактика Дерматомиозита (полимиозита):
Специфическая (первичная) профилактика дерматомиозита (полимиозита) не разработана. Вторичная заключается в диспансерном наблюдении, поддерживающем лечении кортикостероидами, санации очагов хронической инфекции, снижении аллергизации организма.
К каким докторам следует обращаться если у Вас Дерматомиозит (полимиозит):
Полимиозит
Полимиозит — системное воспалительное поражение мышечной ткани преимущественно поперечно-полосатой мускулатуры конечностей с развитием болевого синдрома, прогрессирующей слабости и атрофии пораженных мышц. Возможно появление патологических изменений в легких и сердце. Диагностика полимиозита включает консультации ревматолога и смежных специалистов, лабораторные исследования, электромиографию, биопсию мышечной ткани, обследование соматических органов (ЭКГ, УЗИ, рентгенографию). Лечение полимиозита проводят стероидными гормонами и иммунодепрессантами.
МКБ-10
Общие сведения
Полимиозит относится к системным аутоиммунным заболеваниям и входит в группу идеопатических воспалительных миопатий. Случаи возникновения полимиозита наблюдаются у людей любого возраста, однако пик заболеваемости отмечается среди детей от 5 до 15 лет и среди взрослых в возрасте от 40 до 60 лет. Примерно 70% случаев полимиозита приходится на лиц женского пола. Довольно часто возникновение полимиозита наблюдается на фоне другой аутоиммунной патологии и у пациентов со злокачественными новообразованиями.
Причины возникновения полимиозита
На сегодняшний день этиологические факторы полимиозита находятся в стадии изучения. Предполагается провоцирующая роль некоторых вирусов (например, цитомегаловируса, вирусов Коксаки) в запуске аутоиммунного механизма заболевания. Немаловажная роль в этом отводится антигенному сходству отдельных видов вирусов и мышечной ткани. Проведенные в последние годы генетические исследования обнаружили у некоторых пациентов маркеры наследственной предрасположенности к возникновению полимиозита.
Среди триггерных факторов, возможно запускающих развитие полимиозита, выделяют переохлаждение, повышенную инсоляцию, хроническую инфекцию, травмы, лекарственную аллергию (крапивница, медикаментозный дерматит, токсикодермия, синдром Стивенса-Джонсона).
Классификация полимиозита
Согласно одной из классификаций, которыми пользуется клиническая ревматология, выделяют 6 форм полимиозита. Первичный полимиозит — проявляется поражением мышц проксимальных отделов конечностей и шеи, а также глотки, гортани и пищевода. В некоторых случаях сопровождается артралгией. Первичный дерматомиозит — полимиозит, сопровождающийся кожными проявлениями в виде эритематозных пятен на лице и в области суставов. Возможны поражения слизистой глаз (конъюнктивит), ротовой полости (стоматит), и глотки (фарингит).
Полимиозит при злокачественных процессах — чаще всего наблюдается у лиц старше 40 лет. Наиболее часто он развивается на фоне рака легкого, молочной железы, желудка, толстого кишечника, предстательной железы, яичников. Возможно его появление при лимфоме. Детский полимиозит — в большинстве случаев сопровождается кожными проявлениями, появлением внутрикожных и подкожных кальцификатов. Характеризуется прогрессирующим течением с образованием мышечных атрофий и контрактур; поражением сосудов ЖКТ с развитием васкулита и тромбоза, приводящих к появлению острых болей в животе, желудочно-кишечных кровотечений, иногда — изъязвлений и перфораций стенки кишечника.
Полимиозит при других аутоиммунных болезнях — может возникать при системной красной волчанке, болезни Шегрена, ревматоидном артрите, склеродермии. Миозит с включениями — является редко встречающейся формой полимиозита и отличается поражением мышц дистальных отделов конечностей. Свое название эта форма полимиозита получила благодаря тому, что при исследовании биоптата пораженных мышц в мышечных волокнах наблюдаются включения.
Симптомы полимиозита
Для полимиозита наиболее типично подострое начало с постепенно развивающимся поражением мышц тазового и плечевого пояса. Зачастую к мышечному синдрому присоединяются различного рода поражения соматических органов: ЖКТ, сердца, легких. У 15% больных полимиозитом наблюдается суставной синдром.
Возможно течение полимиозита с поражением гладкой мускулатуры глотки, гортани и пищевода. В таких случаях развивается дисфагия (трудности при проглатывании пищи, поперхивания во время еды) и дизартрия (нарушение речи). При распространении процесса на глазодвигательные мышцы может отмечаться опущение верхнего века (птоз), двоение предметов (диплопия), косоглазие. При вовлечении в процесс мимической мускулатуры лицо пациента с полимиозитом принимает обездвиженный маскообразный вид.
Суставной синдром характеризуется поражением лучезапястных суставов и мелких суставов кисти. Реже при полимиозите наблюдается поражение плечевых, локтевых, голеностопных и коленных суставов. В области пораженного сустава отмечаются типичные признаки его воспаления: отечность, болезненность, покраснение, ограничение движений в суставе. В коже над суставами возможно отложение кальцификатов. Артрит у больных полимиозитом, как правило, протекает без деформации сустава.
Поражения внутренних органов у половины пациентов с полимиозитом проявляются различными желудочно-кишечными симптомами: боли в животе, анорексия, запор или понос, симптомы кишечной непроходимости. Возможно эрозивное поражение слизистой ЖКТ с развитием кровотечения, прободной язвы желудка или перфорации кишечника. Возникновение пневмонии при полимиозите обусловлено гиповентиляцией легких из-за слабости дыхательной мускулатуры и попаданием пищи в дыхательные пути при поперхиваниях. Со стороны сердечно-сосудистой системы у пациентов с полимиозитом может наблюдаться синдром Рейно, аритмии, миокардит, гипотония, развитие сердечной недостаточности.
Течение полимиозита
Острое течение полимиозита развивается на фоне лихорадки и интоксикации. Характеризуется быстро прогрессирующим поражением мышц, сопровождающимся дисфагией и дизартрией. Очень скоро наступает обездвиженность больного, развиваются сердечно-легочные поражения. При отсутствии лечения высока вероятность смертельного исхода заболевания.
Подострое течение полимиозита отличается более плавным течением с периодами улучшения. Однако оно сопровождается неуклонным прогрессированием мышечной слабости от обострения к обострению, присоединением поражений соматических органов. Хроническое течение полимиозита является наиболее благоприятным и отличается поражением отдельных мышечных групп, что позволяет пациентам длительное время сохранять трудоспособность.
Диагностика полимиозита
При подозрении на полимиозит пациенты направляются на консультацию ревматолога. Для дифференциации мышечного синдрома от миастении может потребоваться консультация невролога. Наличие симптомов со стороны сердечно-сосудистой системы, легких, органов ЖКТ являются показанием для консультации соответственно кардиолога, пульмонолога, гастроэнтеролога.
В клиническом анализе крови у пациентов с полимиозитом выявляются признаки воспалительного процесса: ускорение СОЭ и лейкоцитоз. Данные биохимического анализа крови свидетельствуют о повышении уровня «мышечных ферментов» (АЛТ, АСТ, КФК, альдолазы). При полимиозите их используют для оценки степени активности происходящего в мышцах воспалительного процесса. В 20% случаев полимиозита наблюдается наличие антинуклеарных антител, у небольшой части пациентов выявляется ревматоидный фактор.
Электромиография при полимиозите проводится для исключения других нервно-мышечных заболеваний. Она определяет повышенную возбудимость и спонтанные фибрилляции, низкую амплитуду потенциалов действия. Оценку состояния внутренних органов проводят по данным копрограммы, УЗИ органов брюшной полости, гастроскопии, ЭКГ, УЗИ сердца, рентгенографии легких.
Большую диагностическую ценность при полимиозите представляет собой гистологическое исследование мышечных волокон, для получения которого проводится биопсия мышц. Забор материала чаще производят из участка двуглавой мышцы плеча, бицепса или квадрицепса. Гистологическое исследование выявляет характерное для полимиозита наличие в мышечной ткани полостей (вакуолей), дегенерацию и некроз мышечных волокон, лимфоцитарную инфильтрацию мышечной ткани и стенок проходящих в ней сосудов.
Лечение полимиозита
Базовая терапия пациентов с полимиозитом заключается в назначении глюкокортикостероидов (преднизолон) с постепенным снижением дозы до поддерживающего уровня. Однако такое лечение не всегда эффективно. Терапия глюкокортикостероидами дает результат лишь у 25-50% пациентов и оказывается вовсе неэффективной при миозите с включениями.
Отсутствие улучшения в состоянии пациента спустя 20 дней от начала лечения является показанием к назначению иммунодепрессантов. В первую очередь это парентеральное введение метотрексата. Препаратом запаса является азатиоприн. Лечение этими препаратами требует ежемесячного проведения биохимических проб печени. В терапии полимиозита также возможно применение хлорамбуцила, циклоспорина, циклофосфамида или их комбинаций.
Прогноз полимиозита
Наиболее неблагоприятный прогноз имеет острая форма полимиозита, особенно в случаях, когда пациент не получает адекватного лечения. Летальный исход может быть обусловлен развитием легочно-сердечной недостаточности или аспирационной пневмонии. Развитие полимиозита в детском возрасте является ухудшающим прогноз признаком, так как в этих случаях заболевание, как правило, неуклонно прогрессирует и приводит к обездвиженности больного. Пациенты с хронической формой полимиозита в большинстве случаев имеют благоприятный прогноз как для жизни, так и для трудовой деятельности.