детский дерматит чем лечить
Средства от атопического дерматита
Атопический дерматит (АД) у детей является одним из наиболее распространенных заболеваний детей раннего возраста. Данное заболевание представляет собой аллергическое воспаление кожи, которое характеризуется зудом, а также частыми рецидивами и возрастными особенностями сыпи на коже. Как правило, дерматит появляется в раннем возрасте, при отсутствии лечения продолжает свое прогрессирование в более старшем возрасте, что значительно ухудшает качество жизни пациентов и их родных.
Распространенность атопического дерматита у детей
Исследования показывают значительный рост распространенности атопического дерматита у детей в РФ.
Также комитетом экспертов по астме и аллергии Европейского бюро ВОЗ была разработана и утверждена еще одна программа – GA2LEN. GA2LEN ( Global Allergy and Asthma European Network ) исследовало частоту встречаемости аллергической патологии среди подростков в возрасте от 15 до 18 лет. Согласно исследованию, наличие симптомов АД встречалось у 33 % подростков, распространенность АД по данным анкет – у 10%, подтвержденный диагноз – у 7% детей подросткового периода. У девочек в 1,5 раза больше, чем у мальчиков.
Причины и симптомы атопического дерматита у детей
Лечение атопического дерматита у детей
В данной статье мы уделим большое внимание именно лечению данного недуга, а также расскажем об основных особенностях применения лекарственных средств у малышей с атопическим дерматитом.
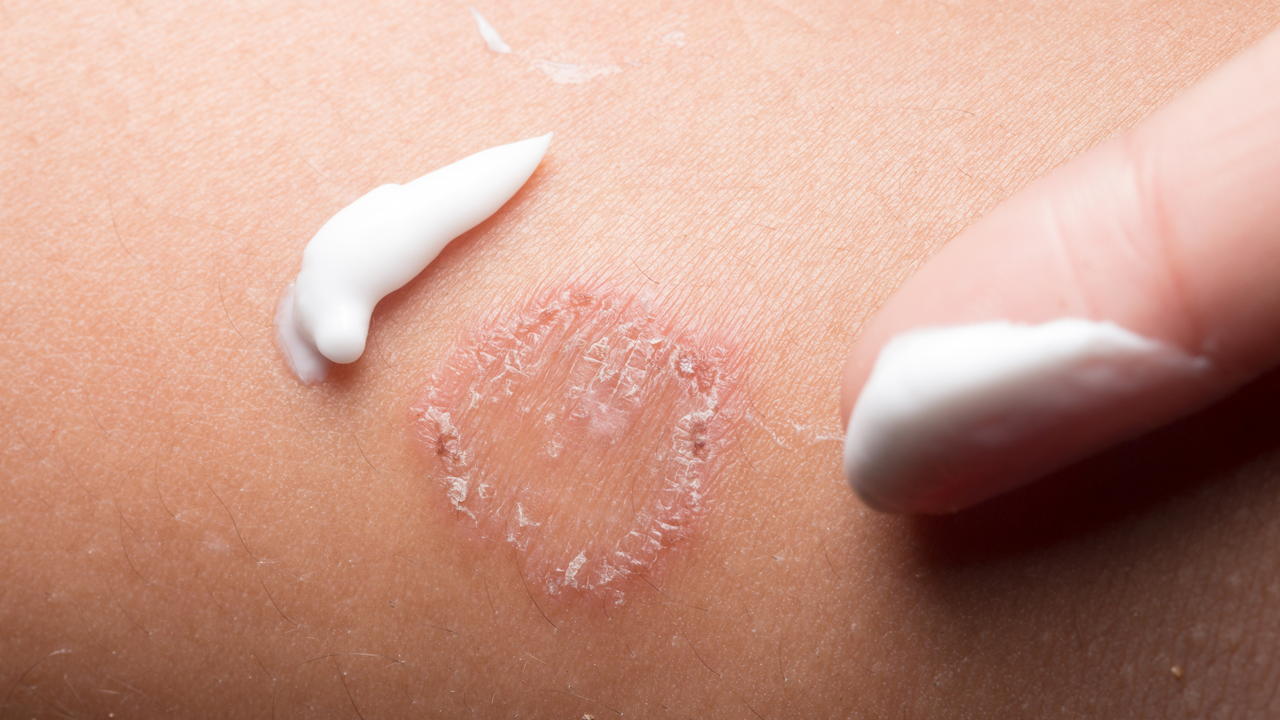
Основой лечения является наружная терапия с использованием различных лекарственных средств. Целью наружной (местной) терапии является полное устранение воспалительных изменений, зуда, а также восстановление водно-липидного слоя кожи. В качестве таких средств используются местные глюкокортикостероиды (гормоны), ингибиторы кальциневрина, эмоленты. Особое внимание уделим эмолентам. Эмоленты представляют собой средства лечебной косметики, которые ухаживают за кожей и предотвращают сухость кожи. В ряде случаев назначается и системная терапия. Под системной терапией подразумевается использование средств, которые применяют внутрь. Наиболее часто в качестве системной терапии используют антигистаминные средства.
Ниже рассмотрим наиболее распространенные средства для лечения АД у детей.
Целью местной терапии атопического дерматита является полное устранение воспалительных изменений и зуда.
Гормоны
В качестве гормонов используют местные глюкокортикостероиды (МГК). Они являются наиболее сильными препаратами в начале заболевания, что позволяет в кратчайшие сроки добиться устранения симптомов данного заболевания. Длительность использования данных препаратов не должна превышать двух недель. По возможности, использование МГК должно быть коротким.
Что должны помнить родители при использовании данных средств:
Местные гормоны существуют различных классов, что зависит от силы их действия. Наиболее распространенными МГК являются: целестодерм, элоком, локоид, дермовейт, кутивейт.
Ингибиторы кальциневрина (ИК)
Особенностью данных средств является отсутствие осложнений, свойственных гормонам. Они могут использоваться вместе с гормонами. После устранения симптомов, МГК можно заменить на ИК, что позволит избежать развития осложнений. Наиболее распространены два лекарства из этой группы: пимекролимус и такролимус. Пимекролимус используется при легкой степени тяжести заболевания, тогда как такролимус используется в тяжелых случаях.
Эмоленты
Как было сказано выше, эмоленты представляют собой средства, которые позволяют восстановить водно-липидный слой кожи. Тем самым они устраняют сухость и способствуют снижению зуда кожи. Используются как при обострении, так и в стадии ремиссии. Как правило, препараты используют несколько раз в сутки – утром и вечером. При отсутствии эффекта, возможно применение до 4-6 раз в день, иногда до 10 раз в сутки. Возможность более частого использования данных препаратов объясняется минимальностью побочных эффектов.
Эмоленты представляют собой средства, которые позволяют восстановить водно-липидный слой кожи.
Эмоленты выпускаются в виде лосьонов, термальной воды, кремов и мазей. Использование той или иной лекарственной формы зависит от стадии болезни. При остром процессе, если есть мокнутие, используют подсушивающие средства (термальная вода, лосьоны). Если нет мокнутия, то возможно использование масел для ванны. После купания нужно нанести крем-эмолент. Даже когда заболевание отступает, очень важно продолжать наносить эмоленты на кожу после купания. Если перестать следить за кожей, то заболевание может обостриться снова.
Ниже перечислим основные средства лечебной косметики, рекомендованные союзом педиатров России:
Помимо местного лечения, используются также и иные средства. Предпочтение отдается антигистаминным препаратам. Среди них используют: цетиризин, левоцетиризин, дезлоратадин, лоратадин, фексофенадин, рупатадин, эбастин.
Атопический дерматит является заболеванием, которое хорошо поддается лечению. В связи со значительным ростом данной патологии, у родителей должна быть повышенная настороженность в плане развития данного недуга у ребенка. Очень важно придерживаться рекомендаций лечащего врача, соблюдать диету и режим, использовать только те препараты, которые имеют доказательный характер. Не занимайтесь самолечением с применением народных средств, при возникновении симптомов заболевания обращайтесь к педиатру.
Атопический дерматит у детей: уход и лечение
Атопический дерматит – хроническое заболевание кожи. Из-за нарушения биохимических процессов возникает излишняя сухость, шелушение, покраснение, развиваются воспалительные процессы, ощущается зуд. Развивается под воздействием аллергенов, и часто сочетается с бронхиальной астмой, пищевыми аллергиями, аллергическим ринитом. Проявляется в первые годы жизни, чаще до 12 месяцев или в возрасте 2-3 года, когда расширяется детский рацион и в него попадает много продуктов-аллергенов. При правильном лечении и уходе заболевание переходит в стадию стойкой, длительной ремиссии, но может проявляться у подростков, молодых и пожилых людей при контактах с аллергенами, ослаблении иммунной системы, после стрессов.
Симптомы
При атопическом дерматите у детей появляется стянутость кожных покровов, покраснения, кожа шелушится, на ощупь кажется более грубой, могут появляться утолщения. Образуются микроскопические пузырьки, вокруг которых выделяется влага. Ребенок беспокоится, расчесывает пораженные места. При попадании инфекции развивается местное воспаления, ранки плохо заживают. При значительном распространении у детей младшего возраста проявляется общая интоксикация организма: повышается температура, увеличиваются периферические лимфатические узлы. Из-за сильного зуда нарушается сон и аппетит, ребенок часто плачет. Дерматит чаще всего поражает лицо, шею, подмышечные впадины, волосистую часть головы, пах, области под мочками ушей, подколенные ямки, локти.
Профилактика
Атопия переводится с латыни как странность. Причины возникновения заболевания не всегда удается установить. Но длительное наблюдение за пациентами и членами их семей, позволило установить, что оно чаще развивается:
Грудное вскармливание до 6 месяцев и отказ от продуктов, провоцирующих аллергию, снижает вероятность развития атопического дерматита.
Чем кормить ребенка при атопическом дерматите
Чтобы не провоцировать обострение дерматита, снять зуд и покраснение кожи, нужно соблюдать диету. Из детского рациона исключаются продукты, нагружающие иммунную систему: цитрусовые, шоколад, яйца, мед, морепродукты. Опасны красные (клубника, вишня, смородина, яблоки) и экзотические (манго, кокосы, ананасы) фрукты.
Рекомендуется дробное питание: небольшие порции каждые 3-4 часа. Продукты лучше отваривать, тушить, запекать, но не жарить. Не используйте специи, черный перец. Рацион должен быть сбалансированным и содержать достаточно белка, витаминов, микроэлементов.
Как можно дольше не давайте ребенку сладкие газированные напитки, чипсы, сухарики и другие снеки. Если младенец получает грудное молоко, осторожно вводите новые блюда. Добавляйте продукты по одному раз в неделю, чтобы убедиться, что он не провоцирует высыпания. После еды и между приемами пищи предлагайте малышу чистую кипяченую воду.
Уход за кожей
Чтобы снять зуд, не допустить инфицирования пораженных кожных покровов, нужно правильно ухаживать за кожей:
Крем или гель убирают дискомфорт в период обострения и позволяют спокойно спать, есть, играть. Наносите препарат на очищенную кожу, обрабатывайте атопичные поражения и участки вокруг них. Не превышайте рекомендованную дозировку и частоту применения.
Рейтинг лучших средств при атопическом дерматите
Для лечения атопического дерматита используйте специальные детские средства, которые рекомендует дерматолог. В период обострений назначают препараты для перорального приема, нанесения на атопиные участки и общего ухода за телом:
Купание
После легкого душа, который очистит все тело, наносите на влажную кожу Atopic гель для купания с головы до пяток, слегка помассируйте и тщательно смойте. Вытирайте малыша мягким полотенцем, промокающими, но не растирающими движениями. После водных процедур нанесите средство для смягчения кожи Atopic крем для ежедневного ухода. Наносите его несколько раз в течение дня: после мытья рук и умывания.
При приеме ванны температура воды должна быть не выше 36 градусов. Посадите ребенка в воду, предложите ему игрушки или другие развлечения. Через 5-7 минут нанесите Atopic гель для купания с головы до пяток, хорошо смойте его. После купания используйте Atopic крем для ежедневного ухода, а если беспокоит зуд, дайте крему впитаться, а затем обработайте пораженные кожные покровы препаратом, снимающим зуд.
Как выбрать средства, которые подойдут вашему ребенку
Врач-дерматолог может порекомендовать не один, а несколько препаратов на выбор. Они имеют аналогичный механизм действия, но их цена может существенно отличаться. Она зависит от активного и вспомогательных веществ, производителя, формы выпуска. Выбирая крем для атопической кожи ребенка, нужно учитывать возможную индивидуальную непереносимость отдельных компонентов.
Приобретать нужно препараты известных производителей, имеющих хорошую репутацию: российских, европейских, американских. Не менее важно обращаться в крупные аптечные сети, которые напрямую работают с производителями и контролируют качество поступающих в продажу препаратов – это защитит вас от приобретения поддельных лекарств. Учитывайте возраст ребенка: выбирайте кремы и гели с приятным запахом, чтобы ребенок с удовольствием шел в душ.v
При выборе препаратов для перорального приема, предпочтительно покупать сиропы, порошки, капли, а не таблетки и капсулы, которые ребенку трудно глотать.
Аллергический дерматит у детей
Авторы: врач, к. м. н., Юдинцева М. С., m.yudintseva@vidal.ru
врач, научный директор АО «Видаль Рус», Жучкова Т. В., t.zhutchkova@vidal.ru
Термин диатез родители используют обычно для описания кожных покраснений, пятен и других высыпаний на коже ребенка. В профессиональной среде такие изменения на коже называют аллергическим дерматитом (т.е. воспалением кожи аллергического характера).
А термином «диатез»обозначают предрасположенность к некоторым болезням или неадекватным реакциям на обычные раздражители.
Причины развития аллергического дерматита
Следует понимать, что кожные проявления детского диатеза не являются болезнью кожи. Это лишь кожное проявление аллергической реакции. В силу незрелости иммунной и пищеварительной системы, недостаточности детоксицирующей функции печени некоторые попадающие в организм вещества не усваиваются. Они не могут быть полностью переварены в кишечнике или не могут быть нейтрализованы печенью. Эти вещества, в результате определенных превращений, приобретают свойства антигенов и вызывают выработку антител. Комплексы антиген-антитело провоцируют появление сыпи.
Существует три пути попадания аллергена в организм ребенка:
Симптомы
Симптомы диатеза (аллергического дерматита) разнообразны — участки покраснения кожи, сыпь в виде красных точек, пятен и пятнышек, нередко зуд, шелушение и сухость кожи, трещинки, язвы и язвочки.
Осложнения
К осложнениям аллергического дерматита относят инфицирование кожи вследствие проникновения бактерий в ранки в местах расчесов кожи.
Что можете сделать Вы?
Прежде всего, следует убедиться, что причиной сыпи является аллергическое заболевание. Для этого необходимо вызвать педиатра, который исключит возможные инфекции и болезни кожи.
В случае пищевой аллергии, следует на длительный срок отказаться от приема в пищу аллергена (если он известен), а также от всех продуктов, являющихся высоковероятным источником аллергии (цитрусовые, как, впрочем, и любые другие экзотические овощи-фрукты, клубнику, шоколад). Если аллергия развилась во время введения прикорма, постарайтесь придерживаться следующих правил: следует вводить не более 1 нового продукта в 1-2 недели. Если ребенок негативно отреагировал на новый продукт, вы будете точно знать на какой, надо отменить вводимый продукт, недельку дать ребенку отдохнуть и начинать введение другого продукта. Прикорм, вызвавший негативную реакцию, можно попробовать снова месяца через два. Новую еду лучше предлагать ребенку в конце кормления, по возможности смешивая со старой (знакомой ребенку) пищей, начиная с четверти чайной ложки и постепенно увеличивая дозу.
Контактная аллергия может возникать на компоненты моющих средств, ткань, из которой сшита одежда, или материал, из которого произведены игрушки. Используйте только специальные детские порошки или детское мыло. После стирки последнее полоскание лучше осуществлять в воде, в которой нет хлора — или в фильтрованной, или в кипяченой. При купании даже детские мыло и шампунь используют не чаще одного, максимум двух раз в неделю, т. к. любые мыла нейтрализуют защитную жировую пленку, которой покрыта кожа.
Помните, что использование любых лекарственных препаратов у ребенка с детским диатезом требует особой осторожности. Старайтесь не применять никакие лекарственные средства без назначения врача. Помните также, что средства в форме сиропов содержат разнообразные добавки (красители, ароматизаторы), способные вызвать или усилить аллергию.
Лечение
Что может сделать врач
Профилактика аллергического дерматита
Профилактика диатеза включает длительное грудное вскармливание и соблюдение кормящей женщиной режима питания, правильное введение прикорма, грамотное кормление ребенка и своевременное выявление дисбактериоза кишечника. Аллергический дерматит, как правило, явление временное. По мере роста ребенка совершенствуются функции печени и кишечника, иммунная система. Существует даже такой термин «перерасти аллергию».
Атопический дерматит у детей: диагностика и терапия
Атопический дерматит является распространенным аллергическим заболеванием в детском возрасте. Он характеризуется возникновением воспалительных изменений на коже, сопровождаемых зудом.
Причем этот процесс имеет хроническое, иногда рецидивирующее течение. Связано оно, главным образом, с формированием повышенной реактивности кожи на различные экзогенные, аллергенные и неспецифические факторы.
Президент Ассоциации детских аллергологов и иммунологов России, член–корр. РАН, проф., д.м.н. Иван Иванович Балаболкин представляет современные подходы к диагностике и терапии атопического дерматита у детей и подростков.
Распространенность атопического дерматита колеблется от 6 до 20%. Почти у 77% пациентов он развивается уже в первые два года жизни. Важность данного заболевания состоит в том, что возникновение атопического дерматита у ребенка свидетельствует о том, что на нем процессы аллергии не закончатся — могут возникнуть другие проявления аллергического процесса. Например, к 7-летнему возрасту у 43% детей, страдающих атопическим дерматитом, развивается бронхиальная астма, а у 45% — аллергический ринит.
Основным фактором, определяющим развитие атопического дерматита у детей, как и аллергических заболеваний, является, прежде всего, генетический. К атопическим относятся заболевания, имеющие в своей основе генетическую склонность к повышенной продукции иммуноглобулинов класса I. Кроме того, развитию атопического дерматита у детей способствуют мутации гена филаггрина, которые приводят к нарушению барьерной функции кожи и, как следствие, повышенному проникновению аллергенов во внутренние среды организма, что способствует развитию ранней сенсибилизации организма к экзогенным аллергенам.
Среди инфекционных факторов развития атопического дерматита — высокий уровень обсемененности кожи Staphylococcusaureus, который способствует увеличению продукции иммуноглобулина класса I, а также развитию у больных дисбиотических изменений в организме, которые считаются на современном этапе фактором, способствующим формированию атопического дерматита в связи с тем, что у этих больных отмечается снижение иммунного ответа, предотвращающего развитие аллергии.
Важным фактором является также проживание детей в экологически неблагоприятных районах.
Раньше атопический дерматит сводился к развитию IgE-опосредованного процесса вследствие изменений в гуморальном звене иммунитета. Сегодня, в связи с получением новых данных, учитывается то, что в развитии атопического дерматита участвует и врожденный иммунитет. Причем выделяют два варианта заболевания. При первом варианте, т.н. IgE–опосредуемом атопическом дерматите, это участие прослеживается по линии активации врожденных лимфоидных клеток второго типа (ILC2), которые как и Th2 лимфоциты вызывают в организме, во–первых, повышенное образование иммуноглобулинов класса I, а, во–вторых, приводят к развитию аллергического воспаления кожи.
При втором варианте, не-IgE–опосредуемом атопическом дерматите, развитие заболевания связано с преобладанием Th1 иммунного ответа и увеличением уровня IFN-γ и TNF-α в сыворотке крови.
Развитие атопического дерматита связано с развитием сенсибилизации организма к различного рода экзогенным аллергенам: к пищевым аллергенам (белки коровьего молока, яйцо, рыба, цитрусовые и т.д.) — у детей раннего возраста, а с течением развития заболевания — к аэроаллергенам (пыльца растений, споры грибов, клещи домашней пыли). Кроме того, в развитии атопического дерматита имеет также значение развитие сенсибилизации к бактериальным аллергенам (стафилококки и стрептококки), различного рода грибам (Pityrosporum) и лекарственным аллергенам.
На сегодняшний день выявляются изменения в кишечной микробиоте детей с атопическим дерматитом и проявляются чаще всего у детей с IgE-опосредуемым атопическим дерматитом (60–80%) по сравнению с не-IgE-опосредуемым атопическим дерматитом (от 0 до 20%). У детей с IgE-опосредуемым атопическим дерматитом, по сравнению с не-IgE-опосредуемым атопическим дерматитом, чаще высевались S. aureus (79,6 и 28,8% соответственно) и условно-патогенная микрофлора (59,2 и 22,2%), чаще выявлялся дефицит лактобацилл (83,9 и 33,3%)
Большая частота нарушения микробиоценоза кишечника у детей с IgE-опосредуемым атопическим дерматитом обусловлена более выраженными нарушениями защитных свойств слизистых оболочек, дефицитом антимикробных пептидов, снижением продукции IFN-γ
Изменение состава микробиома и снижение видового разнообразия увеличивает риск возникновения атопического дерматита вследствие развивающегося дефицита Treg и дисбаланса Th1/Th2.
Говоря о диагностических критериях, следует отметить, что для атопического дерматита характерны зуд кожи, сухость кожных покровов, симметричность высыпаний. Клиническими проявлениями атопического дерматита являются такие морфологические элементы высыпаний, как эритема, папулы, везикулы, экскориации, шелушение, утолщение кожи (инфильтрация), лихенизация (усиление кожного рисунка). В начале болезни эритема, папулы возникают на щеках, лбу, ягодицах, в последующем — распространяются на голову, туловище, разгибательные поверхности верхних и нижних конечностей. С увеличением продолжительности болезни появляются диффузные очаги поражения кожи, лихенизированные бляшки на шее, в локтевых и коленных сгибах, захватывающие запястья, внутренние поверхности бедер и паховые складки.
Существуют, однако, и вспомогательные признаки, а именно:
а также ряд других признаков.
В настоящее время принято условно считать, что существуют два типа атопического дерматита — экзогенный (аллергический) и эндогенный (неаллергический). Кроме того, атопический дерматит классифицируют по возрасту ребенка (младенческий, детский, подростковый), по клиническим формам заболевания (экссудативная, эритематозно-сквамозная, эритематозно-сквамозная с лихенизацией, лихеноидная и пруригинозная), а также по распространенности воспалительного процесса (локализованный, распространенный, диффузный). Оценка тяжести атопического дерматита во всем мире осуществляется по системе SCORAD (легкая степень тяжести — до 20 баллов, средняя — 20–40 баллов, тяжелая — выше 40 баллов).
При современных подходах к терапии детей, страдающих атопическим дерматитом, считается, что наиболее оптимальным ведением терапии является персонифицированная (индивидуализированная) терапия, проводимая с учетом результатов аллергологического и клинического обследования и ответа на лечение, с учетом общего состояния больного и выявления коморбидных состояний.
При проявлениях пищевой аллергии назначается элиминационная диета. Например, при аллергии к белкам коровьего молока у детей первого года жизни в случае тяжелого и среднетяжелого атопического дерматита производится назначение гидролизованных молочных смесей. Однако в последнее время лечебные свойства таких смесей ставятся под сомнение. Кроме того, поскольку с возрастом развивается толерантность к ранее непереносимым продуктам, гидролизованные молочные смеси можно назначать лишь в тяжелых случаях, а других случаях — искать другие замены коровьему молоку.
Еще одним подходом к терапии атопического дерматита является элиминация других причинно–значимых аллергенов и неспецифических триггерных факторов.
ПРЕПАРАТЫ ВЫБОРА ПРИ НАРУЖНОЙ ТЕРПИИ
Для лечения атопического дерматита проводится также наружная терапия, фармакотерапия (антигистаминные препараты, системные глюкокортикостероиды, иммунодепрессанты), таргетная терапия, аллергенная иммунотерапия, физиотерапия и другие методы лечения.
На сегодняшний день при наружной терапии основным средством терапии считаются топические глюкокортикостероиды (ГКС), которые обладают выраженной противовоспалительной активностью и способны подавлять воспаления пор, пролиферацию клеток Лангерганса и тучных клеток и миграцию Т–лимфоцитов и эозинофилов в кожу.
Назначение тех или иных лекарственных форм топических ГКС определяется характером выявляемого воспаления и его локализацией. Назначается:
Для лечения топическими глюкокортикостероидами (ГКС) максимальная возможная площадь поражения кожи должна быть не более 20%, не следует назначать галогенсодержащие ГКС на кожу лица, складок, в анальной области, места опрелостей кожи у детей первых лет жизни.
Общее требование на сегодняшний день таково — ГКС не следует применять при продолжительном лечении. Сегодня достаточно 5–7 дней (максимум 10–14 дней) для того, чтобы снять острые воспалительные процессы.
Основными препаратами для лечения атопического дерматита являются Адвантан, Лакоид, Элоком. Причем последний препарат обладает повышенным противовоспалительным эффектом, однако при его применении можно ожидать некоторые побочные явления.
Альтернативу использования ГКС сегодня видят в применении топических ингибиторов кальциневрина, которые обладают способностью подавлять воспалительный процесс кожи за счет ингибирования процесса активации Т-лимфоцитов. Сегодня в России применяются 2 МНН: Пимекролимус, который может применяться у детей с 3-месячного возраста, и Такролимус, применяемый для лечения тяжелых и резистентных к терапии форм атопического дерматита у детей с 2-летнего возраста. Особенность этих препаратов заключается в том, что они являются препаратами первой линии терапии на чувствительных участках кожи при атопическом дерматите. Уменьшение воспаления кожи при атопическом дерматите у детей отмечается при назначении 0,03% мази Такролимус 2 раза в день до полного исчезновения его симптомов (не более 6 недель). Пимекролимус в виде 0,1% крема наносят на пораженные участки кожи 2 раза в день до исчезновения симптомов. Оба этих препарата могут подавлять воспалительные процессы на коже при любом развитии событий и любой деятельности на протяжении длительного курса лечения.
Одним из требований при лечении атопического дерматита у детей является борьба с сухостью кожи и проведение противовоспалительной терапии при обострении заболевания и в период его ремиссии. Увлажняющие (смягчающие) средства лечебной косметики способствуют восстановлению целостности рогового и липидных слоев кожи, устранению ее сухости, уменьшению зуда и частоты обострений дерматита. Таким действием обладают кремы Атодерм, Локобейз, Ксемоз, Экзомега, Трикзера+. Крем «Урьяж» (Cu-Zn+) обладает еще и противовоспалительным действием.
Применение наружных увлажняющих кожу средств у детей с наследственным предрасположением с 3-й недели после рождения в течение 6 месяцев способствует снижению заболеваемости атопическим дерматитом в 2 раза за счет коррекции субклинической дисфункции эпидермального барьера кожи.
Сегодня в лечении атопического дерматита используются преимущественно антигистаминные препараты 2-го поколения в связи с наличием у них помимо противозудного еще и противовоспалительного длительного по продолжительности действия и хорошей переносимости. Эти препараты (цетиризин, левоцетиризин, дезлоратадин, эбастин и др.) обладают выраженной противоаллергенной активностью и способствуют повышению эффективности проводимого лечения при атопическом дерматите за счет значительного уменьшения зуда кожи и обратного развития экссудативного компонента воспаления и воспалительной клеточной инфильтрации кожи при атопическом дерматите
Антигистаминные препараты 1–го поколения также обладают антигистаминовым действием и противоаллергическим действием, но они характеризуются наличием значительного седативного свойства. Их применение считается целесообразным только при тяжелом атопическом дерматите, при котором отмечается выраженный зуд кожи и нарушение сна.
Существование инъекционных форм супрастина и тавегила дает возможность включать их в лечение тяжелых форм атопического дерматита у детей.
При тяжелых формах атопического дерматита продолжают применять иммуносупрессивную терапию циклоспорином А. Продолжительное лечение (от 12 до 36 недель) этим препаратом в суточной дозе от 2,5 до 4 мг/кг способствует обратному развитию воспаления кожи и уменьшению зуда кожных покровов с последующим достижением клинической ремиссии болезни или значительного уменьшения ее симптомов.
Если говорить об эффективности таргетной терапии при атопическом дерматите, то обращают на себя внимание иммунобиологические препараты омализумаб, ритуксимаб и дупилумаб. Несмотря на то, что официально во всем мире омализумаб (анти-IgE– терапия) разрешен для применения у больных с астмой, существуют исследования по его использованию при тяжелом IgE-опосредуемом атопическом дерматите. По данным этих немногочисленных исследований, он способствует уменьшению клинических проявлений атопического дерматита и повышает качество жизни больных. Ритуксимаб (содержит моноклональные антитела к CD20) снижает тяжесть атопического дерматита. Дупилумаб (содержит антитела к IL-4 и IL-13) значительно улучшает состояние пациентов со среднетяжелым и тяжелым течением атопического дерматита.
Предупреждающее действие на развитие атопического дерматита у детей могут оказывать пробиотики. Применение бифидобактерий и лактобацилл беременными матерями детей высокого риска по развитию аллергии на протяжении последних 6 месяцев беременности и постнатально рожденными ими детьми в течение 12 месяцев предупреждало развитие атопического дерматита в первые два года их жизни. Повышению эффективности комплексной терапии атопического дерматита способствует восстановление интестинальной микробиоты.
При терапии атопического дерматита у детей, осложненного вторичной инфекцией, эффективно применяются антисептики (метиленовый синий 2–3% водный раствор, бриллиантовый зеленый, фукорцин, нитрофунгин, бетадин), мази и кремы с антибиотиками и антисептиками (Банеомицин, Гентамицин, Гарамицин, Фуцидин, Бактробан), а также комбинированные препараты (Пимафукорт, Тридерм, Акридерм ГК, Оксикорт, Полькортолон, Фуцикорт, Цинк-пиритион (Скин-кап), Ликопид).
Среди других современных методов лечения детей с атопическим дерматитом применяются препараты, приготовленные из корней солодки (Глицирризиновая кислота, Глицирам), витамины А, В5, В6, Д, энтеросорбцию. Кроме этого, не стоит забывать о физиотерапевтических методах (магнитотерапия, узкополосная средневолновая УФО–терапия), традиционной наружной противовоспалительной терапии, а также о санаторно–курортном лечении на южном берегу Крыма и Северном Кавказе.