гранулема кишечника что такое
Гранулема кишечника что такое
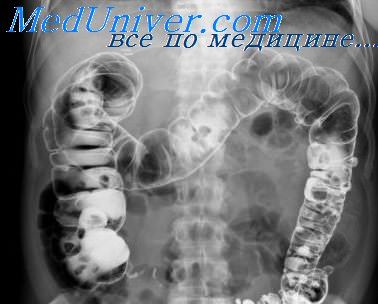
Эозинофильная гранулема может быть ограниченной или поражать кишку на всем протяжении (эозинофильный энтерит). Стенка кишки при этом утолщается, просвет ее сужается, рельеф слизистой оболочки принимает полипоподобный вид. Часты изъязвления [Spjut, Navarrete, 1973]. Рентгенодиагностика эозинофильной гранулемы кишечника очень трудна. Правильное распознавание возможно лишь при комплексной оценке всех клинических данных.
Неотложному рентгенологическому исследованию при распознавании острых хирургических заболеваний и повреждений органов брюшной полости в настоящее время придается большое значение. Планируется и проводится такое исследование с учетом общего состояния пациента, характера ведущего клинического синдрома и особенностей травмы (ранения). Получаемые при этом рентгенологические данные подвергают тщательному анализу, сопоставляя их с клиническими проявлениями заболевания.
К ведущим клиническим синдромам при острых заболеваниях органов брюшной полости относятся острый живот и кровотечение из внутренних органов.
Однако симптомы острого живота характерны не только для острых хирургических заболеваний. Сходная клиническая картина нередко наблюдается при разнообразных терапевтических (инфаркт миокарда, острый миокардит, перикардит, пневмония, плеврит, пневмоторакс, инфаркт легкого, острый гастроэнтерит, язвенный колит и др.), нервных (менингоэнцефалит, опоясывающий лишай и др.), инфекционных (брюшной тиф, дизентерия, бруцеллез, грипп и др.) и гинекологических заболеваниях.
Общим для всех этих заболеваний является боль в животе, характер, локализация и интенсивность которой зависят от вызвавшей ее причины. Большинство больных с клинической картиной острого живота нуждаются в срочном хирургическом лечении. Однако при дифференциальной диагностике нередко возникают существенные трудности. Если при этом контрастное вещество проникает в брюшную полость, оно обычно легко выявляется на снимках. Возможность получить прямые рентгенологические признаки прободения, установить характер обусловившей его патологии и точное расположение прободного отверстия — несомненные преимущества контрастного исследования.
При подозрении на острую кишечную непроходимость рентгенолог стремится подтвердить или отвергнуть наличие этих изменений, определить их локализацию и причину. Объем и методика исследования в каждом конкретном случае определяются общим состоянием больных и характером клинических проявлений процесса. Во всех случаях оно должно начинаться с обзорной рентгеноскопии органов грудной и брюшной полостей в условиях естественной контрастности. Рентгеноскопию следует сочетать с рентгенографией в оптимальных проекциях.
При этом горизонтальные уровни жидкости в кишечнике лучше выявляются при латерографии на правом и левом боку. Этот методический прием позволяет также выявить фиксацию отдельных кишечных петель, встречающуюся при спаечной непроходимости. Состояние стенок раздутых газом кишок, а также наличие в брюшной полости свободной жидкости, свидетельствующее о развитии перитонита, определяют по снимкам живота, выполненным в положении больного на спине.
Большое значение для дифференциальной диагностики имеет динамическое наблюдение, так как нередко только с помощью повторных рентгенограмм (с интервалом в 30—60 мин) получают достоверные данные о прогрессировании заболевания или, наоборот, о разрешении кишечной непроходимости.
При стертой клинической картине острой кишечной непроходимости, негативных или сомнительных результатах бесконтрастного рентгенологического исследования и удовлетворительном общем состоянии больных целесообразно прибегать к контрастному исследованию кишечника. Если данные проведенного обследования позволяют предположить наличие толстокишечной непроходимости, контрастное исследование следует начинать с ирригоскопии. В тех случаях, когда на основании данных обзорной рентгенографии предполагается непроходимость тонкой кишки, контрастное вещество вводят через зонд с помощью шприца Жане.
Зондовая энтерография позволяет сравнительно быстро заполнить контрастным веществом (150—200 мл слегка охлажденной бариевой взвеси) все отделы тонкой кишки. Это существенно повышает информативность неотложного рентгенологического исследования, особенно при низкой механической и функциональной тонкокишечной непроходимости.
— Вернуться в оглавление раздела «Лучевая медицина»
Олеогранулема
Что такое олеогранулема?
Олеогранулема – это локальное разрушение жировой ткани, в основе которого лежит воспалительный процесс, возникающий на фоне травмы, хирургического вмешательства, попадания в ткани инородного тела. Лечением этого состояния занимается хирург.
Исторически олеогранулема связывается с поражением полового члена. Среди представителей закрытых социальных кругов (тюремные заключенные, военнослужащие, воспитанники детских домов) иногда бытует мнение, что с помощью инъекций маслянистых веществ (вазелин), вводимых в ткань пениса можно увеличить его размер.
Сразу же после манипуляции орган действительно увеличивается диаметре, но после распространения вещества под кожей развивается воспаление. Появляется характерная клиническая симптоматика.
Виды олеогранулемы
Современное понятие «олеогранулемы» шире и включает следующие виды патологического состояния:
Олеогранулема ягодичной области. Возникает в месте инъекционного введения медикаментозных средств при несоблюдении правил выполнения этой инвазивной манипуляции.
Симптомы олеогранулемы
Клиническая картина заболевания зависит от вида гранулемы и индивидуальных особенностей организма. Некоторые пациенты обращаются с жалобами через 1,5-2 недели после воздействия провоцирующего фактора. Но встречаются случаи, когда патология проявляется через месяцы, а иногда – и годы.
Типичными симптомами олеогранулемы являются:
Появление хотя бы одного из указанных клинических признаков является показанием к срочной консультации с врачом. В противном случае воспаление распространяется на близлежащие ткани. При присоединении бактериальной флоры симптоматика усугубляется – образуются гнойные очаги, абсцессы. Пациент жалуется на общее недомогание, повышение температуры тела, потерю трудоспособности.
Причины олеогранулемы
Патогенетической основой развития олеогранулемы является локальное воспаление.
Патологическая реакция является ответом на раздражающий фактор. В роли последнего могут выступать:
В основе патологии лежит воспаление. Ключевыми «игроками» этого процесса являются иммунные клетки, нейтрофилы, эозинофилы (тучные клетки).
Факторами, которые могут влиять на качество работы этого механизма и увеличивать риск развития олеогранулемы, являются:
Злоупотребление пластическими операциями также является фактором риска. Частые хирургические вмешательства с использованием синтетических материалов увеличивают риск развития заболевания.
Хроническая гранулематозная болезнь
Хроническая гранулематозная болезнь — это редкая форма первичного иммунодефицита, при которой нарушается бактерицидная функция фагоцитов. Является наследственным заболеванием, в основном передается по Х-сцепленному рецессивному типу. Патология проявляется рецидивирующими инфекциями легких, ЖКТ, кожи и других органов. Для диагностики используется проточная цитометрия, генетическое тестирование, микробиологические исследования. Лечение включает антибиотикотерапию, противогрибковые препараты, иммуномодуляторы, в отдельных случаях рекомендована трансплантация костного мозга.
МКБ-10
Общие сведения
Заболевание известно с 1954 г. благодаря ученому C.A. Джейнвею и его коллегам, а генетические причины патологии начали изучаться только в 1980-х гг. Хроническая гранулематозная болезнь (ХГБ) встречается редко, в США ее регистрируют у 1 ребенка на 200-250 тысяч новорожденных. Данные по распространенности в России отсутствуют. Редкость проблемы, недостаточная осведомленность педиатров и терапевтов, сложности в подборе адекватной поддерживающей терапии — все это обуславливает большую актуальность этой хронической наследственной болезни в медицине.
Причины
Болезнь вызвана генетическими мутациями, которые передаются по наследству. Самым частым вариантом является Х-сцепленная мутация в гене gp91-фокс (60-70%). Болеют мужчины, а женщины являются носителями дефектного гена. Оставшиеся случаи приходятся на аутосомно-рецессивный тип наследования, связанный с генными мутациями p22-фокс, p47-фокс, p67-фокс. Этот подтипом заболевания могут страдать больные обоего пола.
Патогенез
В основе хронической гранулематозной болезни лежит дефицит НАДФН-оксидазного комплекса, который образуется при участии цитозольных и мембраносвязывающих белковых единиц. Вследствие мутации генов образование этих протеинов нарушается, в организме пациента не синтезируются ферменты, способные превращать молекулярный кислород в активные формы — супероксидный анион, перекись водорода, синглетный кислород.
Эти окислители в норме вырабатываются гранулоцитами (фагоцитами), составляют основу кислородозависимого этапа фагоцитоза. Он необходим для переваривания отдельных видов бактерий и грибков, продуцирующих фермент каталазу (например, Klebsiella sp, Candida albicans, Aspergillus niger). Остальные звенья клеточного иммунитета не нарушены, поэтому вирусные и паразитарные инфекции встречаются не чаще, чем в среднем в популяции.
Симптомы
Дети с ХГБ рождаются здоровыми, клинические признаки заболевания у них появляются в первые 2 года жизни. В атипичных случаях симптомы Х-сцепленного варианта хронической патологии манифестируют к 5 годам, а при аутосомно-рецессивном наследовании — к 9 годам. Основным признаком болезни являются инфекции, вызванные каталазоположительными Грам+ (Staphylococcus aureus) или Грам- бактериями (E. coli, Serratia liquefaciens, Klebsiella sp., P. aeruginosa, Proteus sp.).
Первичный иммунодефицит в 70-80% случаев манифестирует с рецидивирующих бактериальных инфекций дыхательных путей: тонзиллитов, бронхитов, пневмоний. Инфекционные заболевания отличаются тяжелым течением, умеренным ответом на стандартную антибиотикотерапию, частым переходом в нагноительные процессы. При этом образуются буллы, абсцессы, гангрена легкого.
В дальнейшем у 75-100% пациентов развиваются хронические гнойные лимфадениты, которые проявляются покраснением, припухлостью, болезненностью лимфоузлов. При поражении подмышечных или паховых узлов беспокоит резкая боль при движениях конечностями. В 24-41% случаев формируются гнойные воспаления печени, у 20-30% больных наблюдаются рецидивирующие желудочно-кишечные инфекции, бактериальные и грибковые поражения костей.
Характерным признаком гранулематозной болезни является генерализованный «бецежит», возникающий как осложнение после проведения первой прививки БЦЖ, проявляющийся спустя 1-2 месяца после иммунизации. Патология связана с недостаточностью клеточного иммунитета при введении ослабленных микобактерий Коха. Также после вакцинации есть вероятность начала остеита — формы костного туберкулеза.
Осложнения
Опасное последствие хронической гранулематозной болезни — аспергиллез легких, который провоцирует до 25% случаев смерти среди пациентов. Абсцессы печени чреваты развитием тяжелого гепатолиенального синдрома. Поражение костной ткани грибковым процессом, особенно в области позвоночника и ребер, сопряжено с массивной диссеминацией возбудителя, отличается крайне неблагоприятным прогнозом.
Типичным осложнением иммунодефицита у страдающих гранулематозной болезнью являются неконтролируемые микробные инфекции, которые распространяются по организму с возникновением сепсиса, септицемии, септического шока. При критическом снижении иммунитета, отсутствии своевременной помощи эти заболевания заканчиваются смертью больного. Также при гранулематозной болезни у детей отмечаются задержка роста, отставание в физическом развитии.
Диагностика
При первичной диагностике устанавливаются общие признаки иммунодефицита, выясняется семейный анамнез, степень риска генетической патологии. При физикальном осмотре патогномоничные проявления хронической гранулематозной болезни не определяются. Для постановки диагноза требуется комплексное лабораторно-инструментальное обследование:
Лечение хронической гранулематозной болезни
Консервативная терапия
При острых эпизодах микробных инфекций, возникших у пациентов с ХГБ, назначаются стандартные антибиотики из класса макролидов, цефалоспоринов, фторхинолонов. Для терапии грибкового поражения наиболее эффективен амфотерицин В, который принимается длительными курсами. Поддерживающее лечение, которые направлено на снижение риска инфекционных осложнений, включает следующие лекарства:
Экспериментальное лечение
Наиболее перспективным методом терапии больных хронической гранулематозной болезнью считается трансплантация гемопоэтических стволовых клеток, чтобы полностью восстановить нормальную иммунную защиту. Однако пересадка сопряжена с высоким риском осложнений, поэтому проводится ограничено в рамках исследовательских программ. На стадии разработки находятся различные методы генной терапии.
Прогноз и профилактика
Несмотря на применяемые методы лечения, нередко развиваются системные грибковые и бактериальные инфекции с летальным исходом. Прогноз относительно неблагоприятный, наблюдается ухудшение качества и снижение продолжительности жизни больных. Профилактика осложнений предполагает обеспечение постоянной поддерживающей терапии, проведение вакцинации в полном объеме (за исключением БЦЖ), максимальное ограждение пациента от инфекций.
Болезнь Крона
Болезнь Крона (БК) – это хроническое прогрессирующее воспалительное заболевание желудочно-кишечного тракта, характеризующееся воспалительными изменениями в любом отделе пищеварительной трубки и, нередко, развитием осложнений – свищей, стриктур, инфильтратов, а также перианальных поражений.
Эта патология наряду с язвенным колитом входит в группу воспалительных заболеваний кишечника (ВЗК).
Эпидемиология БК.
Еще несколько десятилетий назад болезнь рассматривалась как редко встречающаяся. Практикующий врач-гастроэнтеролог с большим стажем за много лет работы мог так никогда и не увидеть пациента с этим заболеванием; несколько чаще встречались с БК хирурги-колопроктологи.
Ситуация изменилась в последние 20-25 лет: во всем мире отмечен рост распространенности и заболеваемости БК, при этом наибольшее количество случаев зафиксировано в Северной Америке и Европе. Так, распространенность БК в Канаде (одна из наибольших в мире) составляет 363 пациента на 100 тыс. населения. Данные о распространенности этого заболевания в Российской Федерации ограничены небольшими исследованиями.
Распространенность БК выше в северных широтах и на западе. Описаны два пика заболеваемости: возрастная группа 20-30 лет и 60-70 лет. БК встречается одинаково часто у мужчин и женщин.
Этиология (происхождение) БК.
БК имеет неизвестную этиологию, что означает отсутствие точных знаний о происхождении этой болезни. Наибольшую поддержку научного мира имеет гипотеза, согласно которой у лиц с наследственной предрасположенностью под влиянием факторов внешней среды (табакокурение, питание, употребление некоторых лекарственных препаратов) происходит развитие неконтролируемого иммунного воспаления в каком-то отделе (отделах) желудочно-кишечного тракта.
Наследственная предрасположенность не предполагает обязательного указания на БК у родственников, она не определяется каким-то одним геном. В формировании БК принимает участие целая комбинация различных генов, но без влияния факторов внешней среды болезнь может никогда не проявиться.
Если же эти факторы имеют место, то у генетически предрасположенных лиц, в конце концов, иммунный ответ на содержимое кишки (бактериальные антигены, компоненты пищи и другие субстанции, попавшие в просвет кишки) становится избыточным. В результате защитных (противовоспалительных) механизмов оказывается недостаточно, и развивается воспаление кишки.
Клиническая картина БК.
Симптомы БК разнообразны и не всегда позволяют сразу заподозрить заболевание кишечника. Так, например, у ряда пациентов первые проявления заболевания – вовсе не кишечные расстройства, а боли в суставах, поражения глаз или кожные проявления. Достаточно часто встречаются ситуации, когда пациент до установления диагноза эпиздически или регулярно обращался к проктологам по поводу рецидивирующих анальных трещин, парапроктитов или свищей.
И все же наиболее часто БК проявляется именно желудочно-кишечными симптомами: боль в животе, нарушения стула, необъяснимое снижение массы тела, беспричинное повышение температуры тела являются наиболее характерными признаками этой болезни.
Нарушение частоты и характера стула. Для БК характерно хроническое расстройство стула. Стул варьирует от кашицеобразного 1 раз в сутки до жидкого многократного. Невыраженные кратковременные эпизоды расстройства стула на протяжении многих лет обычно мало беспокоят пациентов и редко служат причиной обращения к врачу. Несмотря на то, что в большинстве случаев это так называемая функциональная диарея (например, связанная с избытком в рационе некоторых фруктов и ягод или как следствие плохой переносимости молочного сахара), иногда такие послабления стула – признак уже имеющейся БК.
Кровь в стуле может присутствовать, но не всегда встречается даже при очень тяжелой форме заболевания. Примесь слизи в стуле не является симптомом болезни, хотя может наблюдаться при активности воспалительного процесса в толстой кишке. Для некоторых форм болезни Крона характерны даже запоры, что может быть одним из ранних признаков формирования осложнения заболевания – стриктуры кишки. Также при стриктурах может наблюдаться изменение формы стула до «лентовидного».
При поражении прямой и сигмовидной кишки пациента могут беспокоить так называемые «ложные позывы»: поход в туалет не сопровождается появлением стула, во время дефекации выделяется слизь, кровь или просто газы.
Императивность (неотложность) позывов на дефекацию нередко беспокоит пациентов с активной БК, однако может наблюдаться и при других (не связанных с кишечным воспалением) болезнях.
Примечание: изменение консистенции и формы стула не является патогномоничным (определяющим, отличительным) признаком БК, поскольку часто наблюдается при невоспалительных заболеваниях кишечника. Наличие крови в стуле – важный симптом, который требует обращения к врачу.
Боли в животе. Боли в животе при БК отмечаются часто, до 80 % случаев, варьируя от слабых до очень выраженных. Небольшая часть пациентов с этим заболеванием практически никогда не отмечают боли в животе. Причиной болей в животе является распространение процесса воспаления на подслизистое нервное сплетение кишки или еще глубже. При поверхностном воспалительном процессе (затрагивающем слизистую оболочку кишки) болей в животе может не быть.
Боли в животе обычно беспокоят в период обострения болезни, и могут быть в том числе ночными, заставляющими пациента просыпаться. Они часто ассоциированы со стулом – усиливаются перед дефекацией и уменьшаются после опорожнения кишечника. Однако нередко четкую связь болей со стулом установить не удается.
Примечание: боли в животе в период доказанной ремиссии БК (в том числе эндоскопической и МРТ-ремиссии) могут наблюдаться при сочетании этого заболевания с синдромом раздраженного кишечника.
Снижение массы тела. Дефицит массы тела наблюдается более чем у половины пациентов с БК еще до установления диагноза. Постепенное немотивированное снижение массы тела порой является побудительной причиной для пациента и врача обследовать желудочно-кишечный тракт. Снижение массы тела при БК может возникнуть по нескольким причинам:
Примечание: следует помнить, что нормальная или даже избыточная масса тела не исключают диагноз БК. Избыточная масса тела и ожирение – нередкая проблема современного мира, в развитых странах до 40-50 % населения имеют проблемы с лишним весом. При отсутствии причин для снижения массы тела пациенты с БК, имеющие избыточную массу тела, могут оставаться в своем прежнем весе даже в период обострения заболевания. Лечение стероидными гормонами может привести к увеличению массы тела и прогрессированию ожирения.
Тошнота и рвота. Эти симптомы не очень характерны для БК, однако могут встречаться при поражении этим заболеванием желудка, 12-перстной кишки или при развитии осложнения – стриктуры. В случае стриктуры тошнота и рвота обычно связаны с эпизодами выраженной (нередко внезапной) боли в животе. Такая симптоматика может наблюдаться при значимом сужении кишечного просвета и развитием кишечной непроходимости.
Повышение температуры тела. Одним из ранних признаков БК до установления диагноза может быть необъяснимое повышение температуры тела. Оно может быть эпизодическое или постоянное, температура тела может достигать высоких значений (более 38С0) или держаться в районе 37,0-37,5С0. Такие пациенты нередко обследуются у различных специалистов для выяснения причины повышенной температуры тела.
Причиной повышения температуры тела является воспалительный процесс в кишечнике, а также развитие гнойных осложнений (абсцесс, парапроктит). Повышенная температура тела в сочетании с высоким уровнем лабораторных маркеров воспаления (С-реактивный белок) свидетельствует о так называемом «системном воспалении». Однако даже при наличии эрозий или язв на слизистой оболочке температура тела и лабораторные маркеры воспаления могут оставаться в пределах нормальных значений. В этом случае речь идет только о «кишечном воспалении».
Перианальные поражения. К перианальным поражениям относятся анальные трещины, перианальные свищи и парапроктиты.
Особенностью анальных трещин при БК является их появление на фоне неоформленного стула (в отличие от трещин при запорах), частые рецидивы даже после оперативного вмешательства.
При выявлении перианальных поражений у пациента с нарушениями стула и другими желудочно-кишечными жалобами следует в первую очередь заподозрить болезнь Крона и рекомендовать дообследование.
Внекишечные проявления. Многообразие внекишечных проявлений при БК нередко приводит к тому, что пациент до установления диагноза лечится у врачей различного профиля, за исключением гастроэнтеролога.
1) Боли в суставах – одно из самых частых внекишечных проявлений БК. Могут поражаться как крупные суставы (коленные, локтевые, плечевые и т.д.), так и мелкие (суставы кистей, стоп). Выраженность проявлений варьирует от болезненных движений в суставах (артралгии) до отека, покраснения, ограничения подвижности в суставе и выраженных болей (артрит). Артрит крупных суставов при БК тесно связан с активностью болезни, боли проходят на фоне лечения. Боли в мелких суставах кистей или стоп могут беспокоить даже при полной ремиссии БК.
Отдельно следует выделить боли в крестцово-подвздошных сочленениях (так называемый сакроилеит) и боли по ходу позвоночного столба (спондилоартрит). Эти внекишечные проявления БК также не связаны с активностью болезни и могут наблюдаться даже в период ремиссии.
2) Поражения глаз – увеит, ирит, иридоциклит, эписклерит. Обычно ассоциированы с активностью болезни и проходят на фоне терапии.
3) Поражения кожи – гангренозная пиодермия и узловатая эритема. Гангренозная пиодермия представляет собой не связанное с инфекцией язвенное поражение кожи на фоне активности БК. Узловатая эритема характеризуется воспалением сосудов кожи и подкожно-жировой клетчатки и проявляется в виде плотных болезненных узлов, несколько возвышающихся над кожей с покраснением и локальным (местным) повышением температуры. Типичная локализация – передненаружная поверхность голеней. Как и гангренозная пиодермия, узловатая эритема ассоциирована с активностью БК, полностью исчезая на фоне адекватной терапии
4) Поражение слизистых оболочек. Типичным проявлением является афтозный стоматит – болезненные язвочки (афты) на слизистой оболочке полости рта. Стоматит также связан с активностью БК, в период ремиссии практически не беспокоит пациентов.
5) Поражение печени. Некоторые авторы среди внекишечных проявлений БК рассматривают первичный склерозирующий холангит (ПСХ) – хроническое воспалительное заболевание желчных протоков, приводящих к их повреждению и формированию стриктур. Исходом заболевания является развитие цирроза печени. Согласно другим представлениям, ПСХ является не внекишечным проявлением БК, а лишь ассоциированным заболеванием, протекающим одновременно с патологией кишечника.
Осложнения
Диагноз БК порой ставится впервые только при появлении осложнений. Нередко пациент наблюдается врачом с другой патологией, однако появление типичных для БК осложнений является основанием для пересмотра диагноза.
Для БК характерны следующие осложнения:
Описанные в данном разделе симптомы не исчерпывают все многообразие жалоб, которое может наблюдаться при БК. В то же время, у одного пациента вовсе необязательно должны быть все перечисленные симптомы. Напротив, очень часто проявления болезни могут быть «смазанными», неяркими, ограничиваясь порой 1-2 клиническими признаками.
Классификация БК.
Практическая классификация БК базируется на выделении отдельных форм заболевания в зависимости от локализации поражения и формы.
По локализации поражения выделяют следующие разновидности БК:
Принято выделять следующие формы (фенотипы) БК:
Диагностика БК.
Не существует уникального метода диагностики БК, который бы позволил со 100%-й точностью поставить этот диагноз. Диагноз устанавливается на сочетании данных об истории болезни, жалобах пациента, результатов лабораторных и инструментальных методов исследования. Ниже мы разберем более подробно некоторые лабораторные тесты и методы инструментальных исследований.
Анализ кала на фекальный кальпротектин. В основе метода лежит оценка содержания в кале кальпротектина – белка, выделяемого нейтрофильными лейкоцитами, и, в меньшей степени, моноцитами и макрофагами. Это клетки, отвечающие в ответ на воспаление и повреждение, в том числе в слизистой оболочке кишечника. В ответ на воспаление любого происхождения активированные клетки (прежде всего нейтрофилы) мигрируют в очаг поражения и начинают выделять кальпротектин. В этом случае кальпротектин определяется тест-системами в кале.
Фекальный кальпротектин не является маркером БК (. ). При его повышенном уровне можно заподозрить наличие воспаления в кишечнике и отправить пациента на эндоскопическое исследование. Умеренно повышенные значения кальпротектина отмечаются, например, при целиакии, аутоиммунном гастрите, употреблении больших доз алкоголя. Значительно повышенные концентрации отмечаются при воспалительных заболеваниях кишечника, бактериальных инфекциях желудочно-кишечного тракта, дивертикулах и онкологических заболеваниях, постоянном приеме нестероидных противовоспалительных средств.
В период обострения БК уровень фекального кальпротектина повышается у 95% больных. Международные рекомендации по диагностике этого заболевания рекомендуют рассматривать уровень фекального кальпротектина >150 мкг/г как возможный признак БК, требующий проведения дополнительного обследования кишечника. При ремиссии БК уровень фекального кальпротектина обычно сохраняется в норме, если не имеется других причин для его повышения.
Иногда вместе с фекальным кальпротектином используется и фекальный лактоферрин – еще один белок воспаления, который наряду с кальпротектином долго сохраняется в стуле и мало разлагается ферментами кишечных микроорганизмов.
С-реактивный белок. Показатель биохимического анализа крови, повышение которого свидетельствует о наличии признаков системного воспалительного процесса любого происхождения. К сожалению, этот показатель не может рассматриваться как диагностический маркер БК, однако его часто используют для оценки активности заболевания и контроля эффективности лечения.
Антитела к сахаромицетам. Антитела к пекарским дрожжам Sacchаromyces cerevisiae (ASCA) представляют собой группу антител, нередко встречающихся при БК. По данным исследований, до 25-30% пациентов с БК имеют повышенный уровень этих антител. В 255 случаев ASCA выявляются у родственников пациентов с БК. В то же время в настоящее время ни одно из международных руководств не рекомендует использовать этот маркер в обычной клинической практике, поскольку ASCA нельзя рассматривать как маркер БК. Эти антитела встречаются при других заболеваниях (хотя и реже, чем при БК) и даже у здоровых лиц. Подходящей «нишей» для использования этого лабораторного показателя можно рассматривать сложные случаи, когда невозможно с высокой точностью различить БК и другое заболевание.
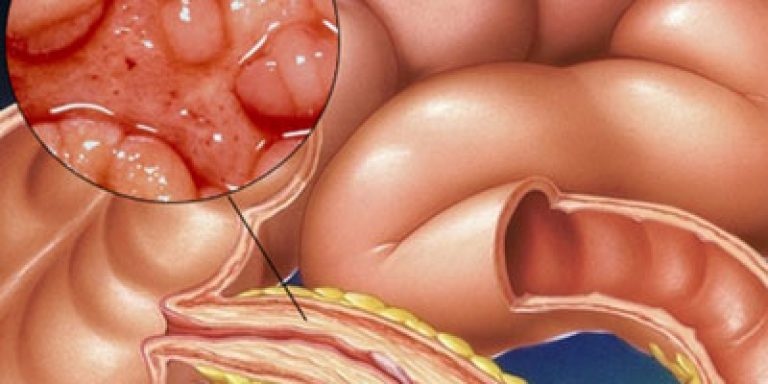
Видеоколоноскопия. Более верным будет назвать этот метод «илеоколоноскопия», что подразумевает осмотр не только толстой, но и конечного (терминального) отдела подвздошной кишки. При БК в фазу обострения во время проведения колоноскопии можно найти следующие признаки заболевания:
Метод позволяет диагностировать БК в большинстве случаев, однако и он не идеален. Поражение желудочно-кишечного тракта в рамках БК может локализоваться в тонкой кишке, выше зоны, доступной для осмотра при илеоколоноскопии. Кроме того, изменения на слизистой оболочке могут быть минимальными и неспецифичными, в то время как основной процесс воспаления локализован в стенке кишки. Наконец, осмотр подвздошной кишки не всегда может быть проведен, в том числе по техническим причинам.
Исследование тонкой кишки с помощью видеокапсулы. Эндовидеокапсульное исследование позволяет провести осмотр тонкой кишки, что очень важно при подозрении на БК этого сегмента пищеварительной трубки. Капсула – это одноразовая миниатюрная видеокамера, заключенная в гладкую полимерную оболочку вместе с источниками света, передающей антенной и батареями. Капсула проглатывается пациентом, движется под действием моторики желудочно-кишечного тракта, проходит через тонкую кишку и выводится через задний проход. Во время прохождения осуществляется съемка, которая позволяет выявить афтозные, эрозивные или язвенные дефекты при тонкокишечном поражении в рамках БК.
К преимуществам метода относится его информативность, неинвазивность, возможность повторной оценки полученного видеоизображения (в том числе несколькими специалистами), простота подготовки и легкая переносимость исследуемыми, отсутствие вредных воздействий на организм человека.
Имеются и недостатки. Так, эндовидеокапсулу не рекомендуется выполнять при подозрении на стриктуру тонкой кишки – она может просто застрять, что потребует проведения оперативного вмешательства. При этом исследовании невозможно взять биопсию, анализ изображения порой занимает очень много времени. Кроме того, само изображение ограничено только тем, что попало в поле зрения камеры – слизистой оболочкой кишки.
Капсульное исследование рекомендуется только для оценки состояния тонкой кишки, не заменяя илеоколоноскопию.
Энтероскопия. Точнее, двухбалонная энтероскопия, которая позволяет обследовать тонкую кишку на всем протяжении, проводить биопсию и лечебные манипуляции (в частности, остановку кровотечения). Для проведения процедуры используется телескопическая система из эндоскопа (энтероскопа) и внешней трубки с системой баллонов и нагнетающей воздух помпой. Это сложное длительное исследование, которое производится только под наркозом, чаще всего в два этапа, с интервалом в 12 часов, в условиях стационара.
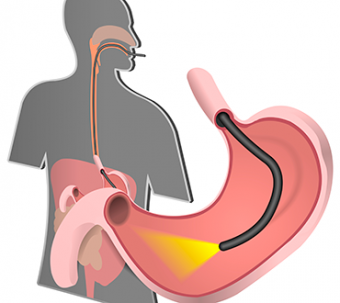
Эзофагогастроскопия (ЭГДС) или гастроскопия. Традиционный и часто используемый метод для диагностики заболеваний пищевода, желудка и 12-перстнйо кишки, который может быть использован при подозрении на БК с поражением этих органов. В типичных случаях выявляются афтозные эрозии, язвы (в том числе щелевидные), стриктуры, отверстия свищевых ходов.
МРТ-энтерография или гидро-МРТ. Метод основан на оценке кишечника и окружающих его тканей во время выполнения магнитно-резонансной томографии (МРТ) с последовательным введением двух видов контрастных веществ (один препарат принимается внутрь, второй вводится внутривенно). В результате врач-исследователь получает изображения тонкой и, дополнительно, толстой кишки. У пациентов с БК могут быть выявлены признаки воспаления в кишечной стенке, стриктуры, инфильтраты, свищевые ходы и т.д. Метод не является альтернативой илеоколоноскопии, так как не позволяет детально оценить слизистую оболочку кишки, выявить афты, эрозии и поверхностные язвы. При невозможности проведения МРТ-энтерографии возможно выполнение КТ-энтерографии.
Ультразвуковое исследование кишечника. Ультразвуковое исследование (УЗИ) не относится к основным методам диагностики БК. В то же время, некоторые режимы УЗИ в последнее время рассматриваются как ценные неинвазивные методики оценки состояния кишечной стенки.
При трансабдоминальном УЗИ с использованием различных датчиков можно оценить, сохранность нормальных слоев кишечной стенки и ее толщину. Эластография кишечника позволяет оценить эластичность тканей, что очень важно в диагностике стриктур при БК.
Трансректальное УЗИ (ТрУЗИ) дает возможность исследовать стенку прямой кишки, оценить сохранность деления ее на слои, выявить свищевые ходы, парапроктиты и абсцессы. ТрУЗИ в целом сравнимо по информативности с магнитно-резонансной томографией органов малого таза, которая также используется при диагностике БК с перианальными поражениями.
Рентгенологическое исследование. Рентгенологическая (Rg) диагностика при БК включает в себя обзорную рентгенографию органов брюшной полости (при подозрение на кишечную непроходимость), рентгеноконтрастное исследование тонкой кишки с бариевой взвесью (при невозможности выполнения МРТ- или КТ-энтерографии) и фистулографию (оценка наружных свищей). Указанные методы в основном для исключения осложнений БК.
Гистологическое исследование. Важный этап диагностики БК – гистологическое исследование биоптатов кишечника, желудка, пищевода или полости рта. Типичные гистологические признаки БК (саркоидная гранулема, гигантские щелевидные язвы, очаговость и прерывистость воспаления, а также его трансмуральность – проникновение в глубокие слои кишечной стенки) встречаются не всегда. Поэтому отсутствие типичных гистологических признаков заболевания не исключает диагноз БК.
Как уже было сказано выше, диагноз БК основывается на сочетании нескольких признаков: например, типичные эндоскопические и гистологические изменения.
Дифференциальная диагностика БК.
Под этим термином в медицинском мире подразумевается необходимость отличить БК от других заболеваний на этапе постановки диагноза. И здесь можно перечислить огромное множество болезней, которые имитируют БК. Постараемся рассмотреть наиболее частые патологии, которые могут быть «похожи» на БК по своим проявлениям.
1) Синдром раздраженного кишечника. Заболевание толстой кишки невоспалительного происхождения, для которого характерны типичные боли в животе, нарушения стула (диарея, запор или их сочетание) и ряд других симптомов. В отличие от БК, при синдроме раздраженного кишечника отсутствуют признаки кишечного воспаления и типичные для БК эрозивно-язвенные поражения слизистой оболочки толстой кишки.
2) Кишечная инфекция. Появление жидкого стула (в том числе с кровью). болей в животе, а также повышение температуры тела очень часто являются проявлением острой или хронической кишечной инфекции. Если острая кишечная инфекция обычно проходит в течение ближайших дней или недель, хронические инфекции (например, иерсинеоз или псевдотуберкулез) могут имитировать хроническое воспалительное заболевание кишечника, прежде всего БК. Прием антибактериальных препаратов нередко сопряжен с присоединением бактериальной инфекции Clostridium (Clostridioides) difficile, споры которой в кишечнике могут прорастать в вегетативные формы с продукцией токсинов. Токсины А и В вызывают развитие воспаления, повреждения слизистой оболочки кишки с возникновением симптомов, похожих на БК – частый жидкий стул, иногда с кровью, боли в животе, повышение температуры тела. При эндоскопическом исследовании толстой кишки могут быть найдены отек, покраснение, кровоточивость слизистой, а также эрозии и язвы.
3) Поражение слизистой оболочки нестероидными противовоспалительными препаратами (НПВС). НПВС широко используются для купирования болевого синдром различного происхождения (головных, суставных, регулярных болей и т.д.). Известно, что большинство препаратов из этой группы могут повреждать слизистую оболочку желудочно-кишечного тракта: желудка, тонкой и толстой кишки. В зависимости от степени повреждения варьирует и выраженность симптомов. Фекальный кальпротектин может свидетельствовать о наличии воспаления в кишечнике, а по данным колоноскопии могут быть выявлены эрозии и язвы в толстой и подвздошной кишке.
Несколько слов хочется посвятить различным «находкам» при выполнении колоноскопии. Лимфофолликулярная гиперплазия подвздошной кишки не является признаком БК, даже если пациента беспокоят непонятные боли в животе и нарушения стула. Отек или атрофия ворсин подвздошной кишки в отсутствие эрозий или язв не свидетельствуют о БК.
Более того, в случае, если врач-эндоскопист в протоколе колоноскопии описывает найденные изменения как «терминальный илеит» в подавляющем большинстве случаев это не равно диагнозу БК. Почему? Дело в том, что обычно «терминальный илеит» это лишь описание анатомической зоны (терминальный отдел подвздошной кишки), где были найдены некие признаки воспаления (порой лишь минимально выраженный отек или покраснение слизистой). При БК «терминальный илеит» – это типичные признаки заболевания (эрозии или язвы), найденные в терминальном отделе подвздошной кишки.
Лечение БК.
1. Изменение образа жизни. И основной пункт в этом разделе – отказ от курения табака.
А) Курение табака является известным фактором, влияющим на возникновение и характер течения БК. Доказано, что риск развития БК у курящих пациентов в 2 раза выше, чем у некурящих или отказавшихся от курения. Кроме того, табакокурение ухудшает течение БК: увеличивает риск обострения заболевания, потребность в стероидных гормонах и иммуносупрессорах, а также в оперативном вмешательстве. У курящих пациентов с БК чаще наблюдаются осложненные формы болезни (стриктурирующая, пенетрирующая), перианальные поражения и вовлечение тонкой кишки, в 2 раза повышается вероятность развития послеоперационных рецидивов по сравнению с некурящими.
Негативный эффект табакокурения в большей степени обусловлен самим фактором употребления табака, нежели количеством выкуриваемых сигарет. Весомым доказательством негативного влияния курения можно считать более благоприятное течение БК при отказе от курения – снижается потребность в иммуносупрессорах и уменьшается риск обострения на 65%.
Б) Изменение характера питания. И этот пункт не о диетах, а о принципах питания. Известно, что некоторые особенности питания могут влиять на вероятность появления или характер течения БК.
Так, клинические исследования свидетельствуют о том, что лица БК реже употребляли фрукты и овощи до момента возникновения заболевания. Среди пациентов с БК в ремиссии обострение в течение 6 месяцев отмечалось на 40% реже в том случае, если рацион содержал большее количество пищевых волокон (24 г против 10 г/сутки). Пациентам с БК следует ограничить потребление продуктов, содержащих мальтодекстрины и искусственные подсластители, а также переработанных продуктов, содержащих титана диоксид и сульфиты. Более подробно о влиянии питания на БК и воспалительные заболевания кишечника в целом можно узнать в статье «Питание пациентов с болезнью Крона и язвенным колитом: новые рекомендации».
Питание и воспалительные заболевания кишечника: Общие вопросы
2. Медикаментозное лечение БК.
Лекарственная терапия БК включает в себя противовоспалительную и иммуносупрессивную терапию. Ниже приведены группы препаратов, которые используются для лечения этого заболевания:
В последнее десятилетие повышенный интерес к воспалительным заболеваниям кишечника во всем мире создал предпосылки для разработки и внедрения в клиническую практику новых лекарственных препаратов для лечения БК. Большое количество новых молекул проходит клинические испытания в настоящее время.
3.Хирургическое лечение БК. Не является лечением собственно БК, хирургическое вмешательство обычно бывает необходимо в случае развития осложнений заболевания или при перианальных поражениях. Операция по удалению пораженного участка кишки не приводит к излечению от БК, у пациентов часто наблюдается послеоперационный рецидив.
Оперативное вмешательство у пациентов с БК показано:
Лечением БК занимается врач-гастроэнтеролог, хирург-колопроктолог и другие специалисты (ревматолог, офтальмолог, дерматолог) при наличии внекишечных проявлений.
Прогноз БК.
Прогноз определяется степенью тяжести, формой БК и наличием осложнений, а также ответом на терапию. Пациенты с легким и среднетяжелым течением заболевания (до 3/4 всех случаев БК) редко подвергаются оперативному вмешательству и хорошо отвечают на базисную терапию. Тяжелое течение болезни может потребовать хирургического лечения и проведения современной генно-инженерной биологической терапии. БК не является онкологическим заболеванием, и в большинстве случаев не влияет на продолжительность жизни.