капсула яичника не визуализируется что это значит
Синдром поликистозных яичников или мультифолликулярные яичники
Врачи на УЗИ нередко видят достаточно типичную картину, которую называют мультифолликулярными яичниками. Для некоторых пациенток мультифолликулярные яичники — синоним поликистоза, при котором также много фолликулов. Между тем, это совершенно разные понятия.
Для начала опишем УЗИ-картину яичников при поликистозе:
Однако описанная картина иногда бывает лишь ошибочно похожа на поликистозные яичники. Например, весьма похожая картина может быть в 1 фазе цикла (на 5-7 день) вследствие чисто физиологических изменений, которые естественно протекают в половой системе женщины. Кроме того, подобные изменения бывают у женщин на фоне длительного приема оральных контрацептивов, в рамках гипогонадотропной аменореи и, наконец, у девушек в периоде полового созревания.
Таким образом, мультифолликулярные яичники — лишь ультразвуковой симптом менструального цикла в рамках нормы. Однако, учитывая, что картина может быть нечеткой, что есть определенные варианты течения поликистоза яичников, при выявлении картины мультифолликулярных яичников необходимо провести дифференциальную диагностику. Для этого исследуют содержание в крови ЛГ и ФСГ, тестостерона, инсулина. При мультифолликулярных яичниках уровень этих гормонов находится в пределах нормы. А при поликистозе яичников соотношение ЛГ/ФСГ больше 2,5-3, увеличен уровень общего и свободного тестостерона, а также инсулина. Кроме того, о наличии поликистозных яичников свидетельствует также и клиническая картина заболевания.
То же относится и к девушкам периода полового созревания, у которых состояние называют также «формирующийся синдром поликистозных яичников». У них специфическую ультразвуковую картину сопровождают специфические гормональные и внешние изменения.
Таким образом, мультифолликулярные яичники — диагноз не заболевания, а определенного состояния, которое само по себе не является причиной бесплодия, нарушений менструального цикла и т.д. Но проводить дифференциальный диагноз с более тяжелыми состояниями все-таки необходимо.
Для дифференциальной диагностики мультифолликулярных и поликистозных яичников можно использовать следующие признаки:
Часто мультифолликулярные яичники принимают за поликистозные яичники, однако мультифолликулярные яичники следует рассматривать как вариант нормы, а поликистоз яичников — заболевание.
Женские половые органы – яичники, маточные трубы, матка, подвержены изменениям в зависимости от фазы менструального цикла. В начале менструального цикла в яичниках начинают созревать 5-7 фолликулов, но дозревает только один из них. При картине мультифолликулярных яичников одновременно дозревают более 7 фолликулов. Мультифолликулярные яичники часто встречаются в начале полового созревания, когда только устанавливается менструальная функция, у женщин длительно принимающих пероральные контрацептивы, а также на 5-7 день нормального менструального цикла. Иногда синдром мультифолликулярныхяичников может сопровождаться нарушениями менструального цикла, чаще всего это связано с недостаточностью лютеинизирующего гормона, что может быть вызвано резкой потерей веса, или наоборот его набором. При этом может наблюдаться аменорея или олигоменорея. Нарушения менструального цикла, сопровождающие мультифолликулярные яичники, может свидетельствовать о начальной стадии поликистоза яичников.
Часто, только лишь по данным УЗИ, бывает сложно отдифференцировать синдром мультифолликулярный яичников от синдрома поликистозных яичников. В таких случаях, необходимо динамическое наблюдение у гинеколога и определение гормонального фона. Однако, есть ряд УЗИ-признаков, отличающих мультифолликулярные яичники от поликистозных. Главным отличительным признаком является размер яичника, при синдроме мультифолликулярных яичников он нормальный, при поликистозных яичниках увеличен. Количество фолликулов при синдроме мультифолликулярных яичников 8-10, диаметр фолликулов 4-8 мм, приполикистозе более 10, диаметр фолликулов более 10 мм. Мультифолликулярные яичники не сопровождаются гормональными нарушениями, в отличии от поликистозных яичников.
Причины СПКЯ
СПКЯ – часто распространенное гормональное расстройство среди женщин репродуктивного возраста, приводящее к стойкому бесплодию. Несмотря на актуальнось проблемы, точные причины возникновения СПКЯ до сих пор неизвестны.
Помимо гормональных причин, к предрасполагающим факторам, ведущим к развитию СПКЯ, относят:
Симптомы СПКЯ
Молочные железы развиты правильно, у каждой третьей женщины имеет место фиброзно-кистозная мастопатия, развивающаяся на фоне хронической ановуляции и гиперэстрогении.
Практически все пациенки с СПКЯ имеют повышенную массу тела. При этом излишки жира откладываются, как правило,на животе (“центральный” тип ожирения). Поскольку уровень инсулина при СПКЯ повышен, довольно часто заболевание сочетается с сахарным диабетом 2 типа. СПКЯ способствует раннему развитию сосудистых заболеваний, таких какгипертоническая болезнь и атеросклероз.
Поскольку симптомов заболевания много, СПКЯ легко можно перепутать с любым дисгормональным нарушением. В молодом возрасте жирную кожу, угри и прыщи принимают за естественные возрастные особенности, а повышенная волосатость и проблемы с лишним весом зачастую воспринимаются как генетические особенности. Поэтому если менструальный цикл не нарушен и женщина еще не пробовала беременеть, то к гинекологу такие пациентки обращаются редко. Важно знать,что любые подобные проявления не являются нормой и при обнаружении у себя подобных симптомов следует очно проконсультироваться у гинеколога-эндокринолога.
Диагностика СПКЯ
Структурные изменения яичников при СПКЯ характеризуются:
Диагностика СПКЯ включает:
После пробы с дексаметазоном содержание андрогенов незначительно снижается, примерно на 25% (за счет надпочечниковой фракции).
Проба с АКТГ отрицательная, что исключает надпочечниковую гиперандрогению, характерную для адреногенитального синдрома. Отмечено также повышение уровня инсулина и снижение ПССГ в крови.
В клинической практике простым и доступным методом определения нарушения толерантности глюкозы к инсулину является сахарная кривая. Определяется сахар крови сначала натощак, затем — в течение 2 ч после приема 75 г глюкозы. Если через 2 ч уровень сахара крови не приходит к исходным цифрам, это свидетельствует о нарушенной толерантности к глюкозе, т. е. об инсулинрезистентности, что требует соответствующего лечения.
Критериями для постановки диагноза СПКЯ являются:
Лечение СПКЯ
Лечение СПКЯ определяется с учетом выраженности симптомов и желанием женщины забеременеть. Обычно начинают с консервативных методов лечения, при неэффективности показано хирургическое лечение.
Если у женщины имеется ожирение, то лечение следует начать с коррекции массы тела. В противном случае консервативное лечение у таких пациенток не всегда дает желаемый результат.
При наличии ожирения проводятся:
Консервативное лечение СПКЯ
При нарушенном углеводном обмене лечение бесплодия начинают с назначения гипогликемических препаратов из группы бигуанидов (Метформин). Препараты корректируют уровень глюкозы в крови, курс лечения составляет 3-6 месяцев, дозы подбирают индивидуально.
Для стимуляции овуляции применяют гормональный препарат-антиэстроген Кломифен-цитрат, который стимулирует выход яйцеклетки из яичника. Препарат применяют на 5-10 день менструального цикла. В среднем, после применения Кломифена овуляция восстанавливается у 60 % пациенток, беременность наступает у 35 %.
При отсутствии эффекта от Кломифена, для стимуляции овуляции применяют гонадотропные гормоны, такие как Пергонал, Хумегон. Стимуляция гормонами должна проводится под строгим контролем гинеколога. Эффективность лечения оценивают при помощи УЗИ и показателей базальной температуры тела. Если женщина не планирует беременность, для лечения СПКЯ назначают комбинированные оральные контрацеативы (КОК) с антиандрогенными свойствами для восстановления менструального цикла.Такими свойствами обладают КОКи Ярина, Диане-35, Жанин, Джес. При недостаточном антиандрогенном эффекте КОКов, возможно совместное применение препаратов с антиандрогенами (Андрокур) с 5 по 15-й день цикла. Лечение проводят с динамическим контролем показателей гормонов в крови. Курс лечения составляет в среднем от 6 месяцев до года.
Высоким антиандрогенным свойством обладает калийсберегающий диуретик Верошпирон, который также используют при поликистозе яичников. Препарат снижает синтез андрогенов и блокирует их действие на организм. Препарат назначают минимум на 6 месяцев.
Стимуляция овуляции при СПКЯ
Кломифен относится к нестероидным синтетическим эстрогенам. Механизм его действия основан на блокаде рецепторов эстрадиола. После отмены кломифена по механизму обратной связи происходит усиление секреции ГнРГ, что нормализует выброс ЛГ и ФСГ и, соответственно, рост и созревание фолликулов в яичнике. Таким образом, кломифен не стимулирует яичники непосредственно, а оказывает воздействие через гипоталамо-гипофизарную систему. Стимуляция овуляции кломифеном начинается с 5-го по 9-й день менструального цикла, по 50 мг в день. При таком режиме повышение уровня гонадртропинов, индуцированное кломифеном, происходит в то время, когда уже завершился выбор доминантного фолликула. Более раннее назначение кломифена может стимулировать развитие множества фолликулов и увеличивает риск многоплодной беременности. При отсутствии овуляции по данным УЗИ и базальной температуры дозу кломифена можно увеличивать в каждом последующем цикле на 50 мг, достигая 200 мг в день. Однако многие клиницисты полагают, что если нет эффекта при назначении 100-150 мг кломифена, то дальнейшее увеличение дозы нецелесообразно. При отсутствии овуляции при максимальной дозе в течение 3 месяцев пациентку можно считать резистентной к кломифену.
Критериями эффективности стимуляции овуляции служат:
При наличии этих показателей рекомендуется введение овуляторной дозы 7500-10000 МЕ человеческого хорионического гонадотропина — чХГ (профази, хорагон, прегнил), после чего овуляция отмечается через 36-48 ч. При лечении кломифеном следует учитывать, что он обладает антиэстрогенными свойствами, уменьшает количество цервикальной слизи («сухая шейка»), что препятствует пенетрации сперматозоидов и тормозит пролиферацию эндометрия и приводит к нарушению имплантации в случае оплодотворения яйцеклетки. С целью устранения этих нежелательных эффектов препарата рекомендуется после окончания приема кломифена принимать натуральные эстрогены в дозе 1-2 мг. или их синтетические аналоги (микрофоллин) с 10-го по 14-й день цикла для повышения проницаемости шеечной слизи и пролиферации эндометрия.
При недостаточности лютеиновой фазы рекомендуется назначить гестагены во вторую фазу цикла с 16-го по 25-й день. При этом предпочтительнее препараты прогестерона (дюфастон, утрожестан).
Частота индукции овуляции при лечении кломифеном составляет примерно 60-65%, наступление беременности — в 32-35% случаев, частота многоплодной беременности, в основном двойней, составляет 5-6%, риск внематочной беременности и самопроизвольных выкидышей не выше, чем в популяции. При отсутствии беременности на фоне овуляторных циклов требуется исключение перитонеальных факторов бесплодия при лапароскопии.
При резистентности к кломифену назначают гонадотропные препараты — прямые стимулятороы овуляции. Используется человеческий менопаузальный гонадотропин (чМГ), приготовленный из мочи женщин постменопаузального возраста. Препараты чМГ содержат ЛГ и ФСГ, по 75 МЕ (пергонал, меногон, менопур и др.). При назначении гонадотропинов пациентка должна быть информирована о риске многоплодной беременности, возможном развитии синдрома гиперстимуляции яичников, а также о высокой стоимости лечения. Лечение должно проводится только после исключения патологии матки и труб, а также мужского фактора бесплодия. В процессе лечения обязательным является трансвагинальный УЗ-мониторинг фолликулогенеза и состояния эндометрия. Овуляция инициируется путем однократного введения чХГ в дозе 7500-10000 МЕ, когда имеется хотя бы один фолликул диаметром 17 мм. При выявлении более 2 фолликулов диаметром более 16 мм. или 4 фолликулов диаметром более 14 мм. введение чХГ нежелательно из-за риска наступления многоплодной беременности.
При стимуляции овуляции гонадотропинами частота наступления беременности повышается до 60%, риск многоплодной беременности составляет 10-25%, внематочной — 2,5-6%, самопроизвольные выкидыши в циклах, закончившихся беременностью, достигают 12-30%, синдром гиперстимуляции яичников наблюдается в 5-6% случаев.
Хирургическое лечение СПКЯ
Несмотря на достаточно высокий эффект при стимуляции овуляции и наступлении беременности, большинство врачей отмечают рецидив клинической симптоматики СПКЯ примерно через 5 лет. Поэтому послебеременности и родов необходима профилактика рецидива СПКЯ, что важно, учитывая риск развития гиперпластических процессов эндометрия. С этой целью наиболее целесообразно назначение КОК, предпочтительнее монофазных (марвелон, фемоден, диане, мерсилон и др.). При плохой переносимости КОК, что бывает при избыточной массе тела, можно рекомендовать гестагены во вторую фазу цикла: дюфастон в дозе 20 мг. с 16-го по 25-й день цикла.
Женщинам, не планирующим беременность, после первого этапа стимуляции овуляции кломифеном, направленного на выявление резервных возможностей репродуктивной системы, также рекомендуется назначение КОК или гестагенов для регуляции цикла, уменьшения гирсутизма и профилактики гиперпластических процессов.
Физиотерапия и фитнесс для лечения СПКЯ
Физиотерапевтические процедуры также показаны при СПКЯ. Применяют гальванофорез лидазы для активации ферментативной системы яичников. Электроды устанавливают в надлобковой области. Курс лечения-15 дней ежедневно.
Лечение поликистоза яичников длительное, требующее тщательного наблюдения у гинеколога-эндокринолога. Всем женщинам с СПКЯ рекомендуется, по возможности, как можно раньше беременеть и рожать, поскольку симптомы заболевания, увы, с возрастом довольно часто прогрессируют.
Вся информация носит ознакомительный характер. Если у вас возникли проблемы со здоровьем, то необходима консультация специалиста.
Синдром поликистозных яичников: визуализация и современные аспекты диагностики.
Автор: Greg Marrinan, доктор медицинских наук.
Обзор
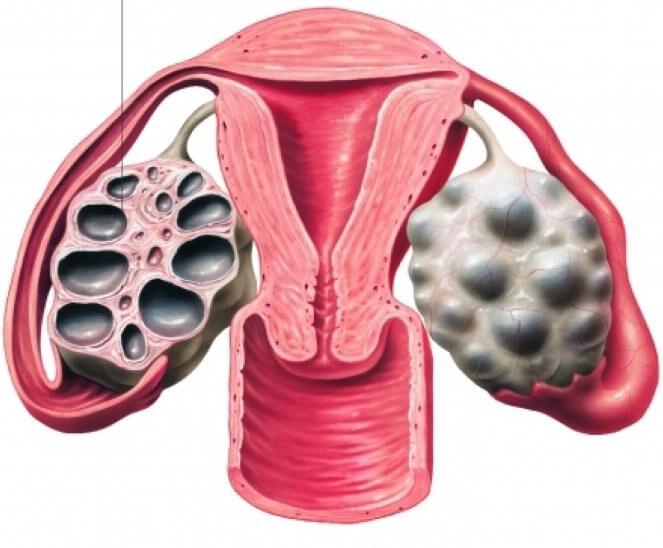
При СПКЯ присутствуют увеличенные яичники с утолщенными склеротическими капсулами и аномально большим количеством фолликулов. Фолликулы могут одновременно находится в различных стадиях роста, созревания или атрезии.
СПКЯ считается наиболее распространенным эндокринным расстройством у женщин репродуктивного возраста.
Американская ассоциация практикующих эндокринологов, Американский колледж эндокринологии и “Общество по вопросам избытка андрогенов и СПКЯ” опубликовали лучшие практические рекомендации для оценки и лечения СПКЯ. Они утверждают, что диагноз СПКЯ основан на наличии по крайней мере 2 из следующих 3 критериев:
Они отмечают, что ультразвуковые аппараты в настоящее время позволяют диагностировать СПКЯ у пациентов с, по меньшей мере, 25 мелкими фолликулами (2-9 мм) в целом яичнике, а объем яичника в 10 см ³ является порогом между нормальным и увеличенным размером яичника.
У девушек подросткового возраста часто встречаются увеличенные яичники с множеством кист. Для подростков, с диагнозом СПКЯ, когда постановка диагноза остается неопределенной после клинической и лабораторной оценки, МРТ и УЗИ могут рассматриваться как методы диагностической визуализации.
Поскольку появилось больше информации о природе данного состояния, были применены другие термины для его наименования, включая синдром поликистозных яичников и полифолликулярную болезнь яичников. На самом деле, поликистоз яичников не является основной причиной аменореи или гирсутизма в этом состоянии. Скорее, они являются просто одним из признаков основного эндокринологического расстройства, которое в конечном итоге приводит к ановуляции.
Шах и др. предложили провести скрининг у девочек в возрасте предменархе с перекрутом яичников без явной патологии яичников для ультразвукового и биохимического подтверждения синдрома поликистозных яичников (СПКЯ). В ретроспективной серии наблюдений авторы изучали СПКЯ у 6 пременархеальных подростков и 6 взрослых женщин с идиопатическим перекрутом яичников. Авторы предложили, чтобы у лиц с признаками СПКЯ лечение оральными контрацептивами с учетом возраста и пубертатного развития рассматривалось с целью уменьшения объема яичников.
Согласно Роттердамскому консенсусу и утверждениям общества по вопросам избытка андрогенов и СПКЯ, ультразвуковые критерии СПКЯ состоят из наличия 12 или более фолликулов в яичнике диаметром 2-9 мм и / или объемом яичника 10 см ³ или более.
Предпочтительный вид диагностики
Поликистоз яичников чаще всего диагностируется с помощью лабораторных исследований. Первоначальные скрининговые тесты могут включать определение уровней сывороточного тиреостимулирующего гормона (ТТГ), ФСГ, ЛГ и пролактина (ПЛ) в сыворотке крови. Отношение уровня ФСГ к уровню ЛГ также помогает при диагностике. Уровни ТТГ или ПЛ играют роль при выявлении этиологии, такой как гипертиреоз или пролактинома. У некоторых пациентов определение уровней тестостерона и дегидроэпиандростерона сульфата или прогестерона также могут помочь в определении этиологии. Оценка уровня антимюллеровских гормонов может предложить многообещающий метод определения наличия СПКЯ.
Как правило, визуальная оценка СПКЯ назначается пациентам с сомнительными лабораторными данными. Для этой цели выбор метода визуализации – трансабдоминальное и / или трансвагинальное УЗИ. Магнитно-резонансная томография (МРТ) полезна в качестве дополнения; однако, хотя МРТ более чувствительна, чем УЗИ, ее результаты менее конкретны.
Синдром поликистозных яичников не является основным заболеванием. Когда при УЗИ обнаружены поликистозные яичники, необходимы дополнительные диагностические тесты для определения этиологии.
Технические ограничения
Когда результаты лабораторных исследований интерпретируются вместе с подробным анамнезом, а также данными УЗИ, они могут помочь при постановке достоверного диагноза. Когда определение уровня гормонов не дает адекватной информации, УЗИ может оказаться полезным; однако, в отсутствие корреляционной информации, значение радиологических результатов трудно определить. Основным ограничением УЗИ является то, что визуализация СПКЯ не выявляет основную патологию, если она существует. Дальнейшие исследования обычно необходимы, чтобы определить причину.
Хотя у пациентов без СПКЯ иногда выявляются поликистозные яичники, эта находка не освобождает врача от ответственности сообщать об обнаружении и рекомендовать дальнейшие клинические и биохимические исследования.
ПРАВИЛЬНО ЛИ ВЫ УХАЖИВАЕТЕ ЗА УЗ-АППАРАТОМ?
Скачайте руководство по уходу прямо сейчас
Визуализационная оценка
Магнитно-резонансная томография
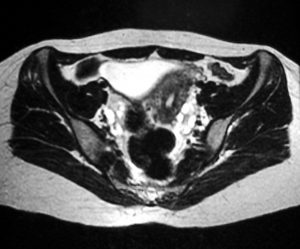
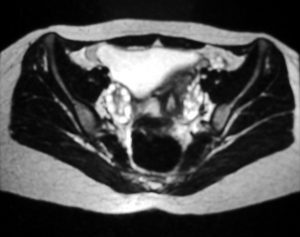
МРТ может обнаружить яичники у более чем у 95% женщин в пременопаузе. На T1-взвешенных изображениях яичники имеют однородно низкую интенсивность сигнала, и их легко отличить от окружающего тазового жира. T2-взвешенные изображения показывают высокую интенсивность сигнала в заполненных жидкостью фолликулах коры яичника. На этих изображениях строма яичника остается темной.
Осевое Т2-взвешенное магнитно-резонансное изображение органов малого таза. Это изображение показывает множественные субкапсулярные фолликулы в обоих яичниках; фолликулы более заметны с левой стороны на этом изображении.
Для СПКЯ характерны многочисленные маленькие (менее 1 см) периферические кисты, которые расположены по всей коре. Яичники могут быть немного больше, чем обычно; однако строма яичника гипертрофирована. Часто фиброзная капсула, окружающая яичник, становится более заметной.
Хотя МРТ чувствительна к наличию фолликулярных кист, эта методика недостаточно специфична, чтобы позволить диагностировать поликистоз яичников без подтверждения лабораторными данными и особенностей из истории болезни пациента.
Необходим больший опыт, для достаточного определения критериев для диагностики поликистозных заболеваний яичников. Изменения, наблюдаемые при СПКЯ, также отмечались у пациентов без синдрома, у пациентов с олигоменореей и у пациентов, принимающих экзогенные стероиды или кломифен.
Ультразвуковая диагностика
При ультразвуковом исследовании поликистозные яичники обычно демонстрируют 3 характеристики:
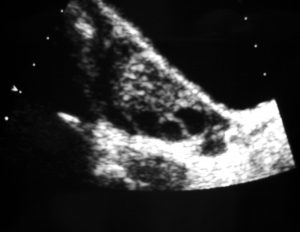
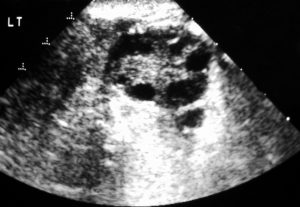
Продольная трансабдоминальная сонограмма яичника. Это изображение показывает несколько периферических фолликулов.
Поперечная эндовагинальная сонограмма левого яичника. Это изображение показывает многочисленные периферические фолликулы и гиперэхогенную строму. Обратите внимание, что ни один из фолликулов не превышает 1,2 см.
Обычно яичники увеличиваются симметрично, и формы меняются от яйцевидных до сферических. Объем яичников может увеличиться на целых 6 см ³ ; однако почти 30% пациентов с биохимическими и патологическими подтверждениями поликистозных яичников не имеют увеличения объема яичников.
Типичный СПКЯ характеризуется многочисленными фолликулами в любой момент времени. Фолликулы маленькие (0,5-0,8 см), и доминирующего фолликула нет. Характерно, что фолликулы периферически расположены в коре. Однако это не исключает того, что они могут возникнуть в любом месте паренхимы яичников. Диагноз поликистозных яичников должен быть предположен у пациентов с, по крайней мере, 5 из этих фолликулов в каждом яичнике.
Как правило, яичники гипоэхогенные по отношению к окружающему жиру таза и миометрию. У поликистозных яичников часто наблюдается повышенная эхогенность; однако треть из них может оставаться изоэхогенными или гипоэхогенными по отношению к миометрию.
Итоги
Ультрасонография играет в значительной степени подтверждающую роль в диагностике синдрома поликистозных яичников. У пациента с биохимическим диагнозом поликистозных яичников результаты УЗИ могут подтвердить клинический диагноз, но они не могут его исключить. Альтернативно, случайное обнаружение поликистозных яичников во время УЗИ не является надежным индикатором синдрома поликистозных яичников.
Если у вас остались вопросы, свяжитесь с нашим менеджером и он ответит на них.Также в нашем каталоге вам доступны УЗ-аппараты для диагностики органов малого таза.
Что нужно знать пациенту об узи?
УЗ-исследование яичников
Процедура назначается врачом-гинекологом для определения наличия или отсутствия патологий развития этого парного органа. Полученное изображение позволяет определить расположение яичников, их размеры и форму, способность женщины к зачатию.
Диагностика полученных результатов основывается на их соответствии показателям нормы. Подготовка к процедуре несложная и зависит от варианта исследования.
Нормальными считаются следующие показатели УЗ-диагностики
У женщин 16-40 лет размеры обоих яичников не должны отличаться (длина 30-41 мм, толщина – 14-22 мм, ширина – 20-31 мм). Объем каждого из них в норме – 12 куб. мл. Внешняя поверхность яичника бугристая и состоит из множества фолликулов. По степени эхогенности строма напоминает матку. Общее число фолликулов должно быть не менее 12, если их менее 5, то речь идет об аномальной работе фолликулярного аппарата.
В середине менструального периода должен появиться один доминантный фолликул более крупных размеров. В дальнейшем из него выходит яйцеклетка, и через 2 недели на этом участке формируется желтое тело.
Способы исследования
В диагностической практике распространены несколько типов УЗИ:
• С проникновением датчика во влагалище (трансвагинально).
• С проникновением в прямую кишку (трансректально). Назначается девственницам для более точной оценки состояния яичников и выявления в них воспалительных процессов и патологий.
• Без проникновения во влагалище, через стенки живота. Для этого метода используется более широкий по размеру датчик, который водится по животу женщины. Таким способом можно увидеть только самые грубые аномалии развития.
Для исследования проходимости маточных труб яичники и матка наполняются специальной жидкостью, и специалист по монитору наблюдает ее движение в органах.
Подготовительные мероприятия
Все зависит от типа УЗИ:
• В течение 1-2 дней перед трансвагинальным исследованием женщине необходимо принять сорбирующие препараты и «Эспумизан». Перед УЗИ мочевой пузырь нужно обязательно опорожнить.
• Подготовка к трансректальному исследованию, помимо вышеперечисленных действий, требует еще очищения кишечника за 12 часов до назначенной процедуры. Это можно сделать самостоятельно, с помощью клизмы слабительных свечей или препаратов. Перед исследованием необходимо опорожнить мочевой пузырь.
• Для трансабдоминального УЗИ потребуется 3-дневная диета, исключающая употребление продуктов, способствующих вздутию живота или газообразованию. Принимать абсорбенты или «Эспумизан». За 1 час до процедуры выпить негазированной воды и не мочиться.
Плановое обследование яичников назначается на 5-7 дни цикла. Если необходим контроль происходящих в органе изменений, понадобится проходить эту процедуру несколько раз: в начале цикла (8-10 день), в середине (14-16 день), в конце (22-24 день).
Этапы исследования
При трансвагинальном УЗИ женщина снимает нижнее белье, ложится на кушетку и сгибает ноги в коленях. При трансректальном она ложится на правый бок и подтягивает колени к груди. Врач надевает на датчик презерватив и вводит его в первом случае во влагалище, во втором – в прямую кишку.
Что врач видит во время исследования?
Изображение может показать наличие кистозных и опухолевых образований. Если яичник и не просматриваются, то это может быть вызвано следующими причинами:
• Женщина родилась без яичника.
• Были сделаны операции по его удалению.
• Спайки в области малого таза.
Кистозные образования
Нередко в заключении врач указывает на кисту яичника. Это не всегда говорит об аномальном развитии органа. Кистозные образования могут появляться из-за меняющегося гормонального фона. Тогда их называют фолликулярной кистой или кистой желтого тела. К патологическим образованиям относят цистаденому, дермоидную и эндометриоидную кисту. На экране УЗ-аппарата киста просматривается как шар диаметром более 25 мм, неравномерно структурированный и окрашенный.
Физиологические (функциональные) кистозные образования
• Лютеиновая (киста желтого тела), которая формируется в точке выхода из фолликула яйцеклетки. Она довольно крупных размеров (от 30 мм и более). Образование может исчезнуть спустя несколько циклов, если женщина не забеременела, либо находиться в организме первые несколько месяцев беременности до начала выработки плацентой гормона прогестерона.
• Фолликулярная киста появляется в месте созревания фолликула. Она формируется с первого дня менструального цикла вплоть до начала овуляции. Ее диаметр может достигать 5 см. Как правило, исчезает сама. Случается, что киста лопается и вызывает сильные боли в животе. Тогда женщине назначается срочная операция.
На мониторе такие кисты представляют собой пузырьки с тонкими стенками, наполненные темной жидкостью. Точная разновидность функционального образования выявляется при исследовании в динамике.
Аномальные кистозные образования
Дермоидная киста считается опухолью доброкачественного происхождения и появляется в результате неправильного распределения тканей в организме. Полость кисты в этом случае состоит из клеток, которые должны формировать кожный покров и другие составляющие, а оказались в яичниках. В результате, киста наполнена клетками волос, хрящей и ногтей. На УЗ – аппарате она будет выглядеть как шар с очень плотными стенками (до 15 мм) и высоким уровнем эхогенности. При подозрении на эту разновидность патологии врач может назначить МРТ или КТ.
Эндометриоидная киста определяется на УЗИ по следующим признакам:
• образование круглой или овальной формы заполнено жидкостью;
• расположено с одной стороны, состоит из одной камеры;
• кистозные стенки тонкие (до 8 мм);
• внешняя структура четкая, внутренняя покрыта неровностями;
• яичник в том месте, где обнаружена киста, не просматривается;
• матка увеличена в размерах, но без изменений в структуре и форме;
• здоровый яичник содержит множество небольших фолликулов, в нем может созревать до 3 доминантных фолликулов;
• в полости просматриваются «пчелиные соты» – включения эхопозитивного характера линейной, дугообразной или кольцевидной формы, толщина которых не превышает 2 мм.
Поликистоз может появиться у девушек и молодых женщин, если в их организме вырабатывается слишком большое количество мужских половых гормонов. При этом заболевании диаметр яичников достигает более 10 куб. см с хорошо просматриваемыми внутри них кистами диаметром до 9 мм. Капсула органа сильно утолщается
Рак яичников – злокачественное опухолевое образование, чаще всего возникающее у женщин во время климакса, в более редких случаях – у молодых девушек или девочек с еще не начавшимися менструациями. Врач должен насторожиться, если УЗИ показало наличие многокамерной кисты с плохо определяемым содержимым, которая начала развиваться на расположенных недалеко от нее органах. Симптомом рака может стать появление жидкости в области брюшины и малого таза.
В этом случае женщине назначают серию повторных осмотров. Если она достигла возраста 45 лет старше, либо это обнаружилось у девочки до начала менструального периода, врач отправляет пациентку на биопсию.
Стоимость процедуры
УЗИ бесплатно или по минимальной стоимости оказывают в женских консультациях и роддомах. В специализированных медицинских центрах его стоимость составляет в среднем 800-1500 руб.