клетки плоского эпителия глубоких слоев что это значит
Гинекологический мазок «на флору»: на что смотреть, и как понять
Большинству женщин мазок «на флору» знаком, как самый «простой» гинекологический анализ. Однако исследование куда «полезнее», чем может казаться. И всего несколько (а то и одно) отклонений способны подсветить значимые проблемы, еще до появления каких-либо симптомов. Так как же понять полученные результаты? Рассказываем по пунктам.
1. Эпителий
Как известно, любой живой объект в природе имеет ограниченный срок жизни, по истечении которого он погибает «от старости».
Эпителий в гинекологическом мазке – это и есть слущенные «старые» клетки слизистой оболочки влагалища, цервикального или уретры (в зависимости от оцениваемого локуса). Которые могут присутствовать в материале в умеренных количествах.
Превышение нормативных пределов («много» или «обильно») может указывать на:
Уменьшение или отсутствие эпителия в мазке – на атрофические изменения, недостаток эстрадиола или избыток андрогенов.
Кроме того, ввиду зависимости эпителия от уровня половых гормонов, его количество в материале может сильно меняться в зависимости от дня цикла, начиная с единичного «в поле зрения» в самом начале – до умеренного и даже большого количества ближе к овуляции и во время нее.
А появление в мазке так называемых «ключевых клеток» (эпителий, «облепленный» мелкими кокковыми бактериями) – является маркером бактериального вагиноза.
2. Лейкоциты
«Норма» лейкоцитов в мазке также сильно зависит от стадии цикла и уровня половых гормонов, а также исследуемого локуса.
Так, за «максимум» для:
Повышение показателя – очевидно, свидетельствует о воспалении, а полное отсутствие может иметь место в норме в самом начале цикла.
Слизь
Результат «отсутствует», «мало» или «умеренно» для этого показателя является нормой, что тоже связано с индивидуальными особенностями гормонального фона и циклом.
А вот «много» слизи в мазке – может свидетельствовать о том, что мазок взят в середине цикла, дисбиотических изменениях или избытке эстрогенов. Поэтому требует внимания специалиста или, как минимум, контроля в динамике.
Флора
Преобладающей флорой женских половых путей в норме у женщин репродуктивного возраста, как известно, являются лактобактерии (или палочки Дедерлейна). Количество которых может быть от умеренного до обильного, в том зависимости, в том числе, от фазы менструального цикла.
Патологические элементы
Присутствия мицелия грибов, трихомонад, диплококков (в том числе и возбудитель гонореи), лептотрикса, мобилункуса и прочих патогенных микроорганизмов в нормальном мазке не допускается, даже в минимальном количестве. А их выявление – серьезный повод незамедлительно обратиться за лечением.
Исследование соскобов шейки матки и цервикального канала
Подготовка:
Условия подготовки определяются лечащим врачом.
У женщин репродуктивного возраста необходимо брать мазки не ранее, чем на 5-й день менструального цикла и не позднее, чем за 5 дней до предполагаемого начала менструации. Не следует брать клеточный материал для исследования в течение 24 часов после полового акта, санации влагалища, введения во влагалище медицинских препаратов.
Достоинства метода:
Недостатки метода:
Специфичность данного скрининногового метода составляет 69%. Уровень ложнонегативных мазков составляет от 5 до 40%. Неадекватный отбор проб из эндоцервикса является наиболее важным фактором, обуславливающим ложнонегативные результаты.
Эффективность цитологического метода исследования в значительной степени зависит от преаналитического этапа: насколько правильно взят клеточный материал и приготовлены мазки.
Следует помнить, что цитологический метод исследования, как и любой другой лабораторный метод исследования не всегда даёт исчерпывающую информацию для постановки диагноза. Только врачу-клиницисту принадлежит право ставить окончательный диагноз (на основании изучения анамнеза, наблюдения клинических проявлений и данных гистологического метода исследования).
Результат представлен в виде:
— описания клеточного состава и заключения
Интерпретация результата
Возможности цитологической диагностики некоторых заболеваний шейки матки и варианты трактовки результатов цитологического исследования:
Эктоцервикс. В репродуктивном возрасте в норме клеточный состав отпечатков с влагалищной части шейки матки представлен клетками плоского эпителия, преимущественно поверхностного или промежуточного типа. Формулировка «в полученном материале отмечаются клетки плоского эпителия поверхностных слоёв без особенностей» свидетельствует, что полученный биологический материал состоит из клеток плоского эпителия поверхностного и промежуточного слоёв в различном сочетании в соответствии с фазой цикла. В начале постменопаузы (в норме) в мазке отмечаются клетки плоского эпителия промежуточного слоя. У некоторых женщин в течении всей последующей жизни наблюдается промежуточный тип мазка (клетки плоского эпителия промежуточного слоя), иногда с присутствием клеток поверхностного слоя, что по-видимому связано с функцией надпочечников, активной половой жизнью. Наличие в препарате клеток плоского эпителия поверхностного слоя (эстрогенный тип мазка) в первые 5 лет менопаузы должно настораживать в отношении новобразований ячников, миомы матки. Для постменопаузы характерно наличие клеток базально-парабазального слоя (т. е. глубоких слоев).
Лейкоплакия шейки матки. При цитологическом методе диагностики простой лейкоплакии (доброкачественное поражение шейки матки, фоновое заболевание) выявляется гиперкератоз, т. е. в полученном из эктоцервикса материале найдены пласты (скопления) чешуек плоского эпителия (в цитоплазме клетки отсутствует ядро), отдельно лежащие чешуйки плоского эпителия, дискерациты. При отсутствии клинического диагноза лейкоплакия шейки матки, в зависимости от имеющегося материала, врач-цитолог дает описательный ответ, возможно, с рекомендацией исключить лейкоплакию шейки матки. Единичные чешуйки плоского эпителия диагностического значения не имеют. Лейкоплакию с атипией цитологическим методом исследования не всегда удается выявить, что объясняется наличием чешуек плоского эпителия на поверхности многослойного плоского эпителия, которые препятствуют получению клеточных элементов. Необходимо провести морфологическое исследование биоптата шейки матки.
Дисплазии шейки матки. Диспластические изменения возникают в многослойном плоском эпителии как экзоцервикса, так и эндоцервиксе. Как правило, изменения начинаются в зоне стыка плоского и цилиндрического эпителия. Дисплазии могут одновременно развиваться в нескольких участках шейки матки и цервикального канала, нередко изменения бывают выражены в различной степени.
Дисплазия-I (слабая дисплазия, CINI) является одним из наименее воспроизводимых цитологических диагнозов. Часто дисплазию-I бывает трудно дифференцировать с реактивно измененным эпителием. Провести дифференциальный диагноз между дисплазией III (выраженная дисплазия, CIN-III) и внутриэпителиальным раком цитологическим методом исследования не всегда возможно.
При наличии в полученном материале клеток с признаками злокачественности цитолог дают заключение цитограмма злокачественного новообразования и по возможности уточняет форму рака.
Инфекционные поражения шейки матки. Цитологические особенности мазков при инфекционных поражениях шейки матки зависят от возбудителя и длительности воспалительного процесса.
Хламидийная инфекция. Хламидии тропны к цилиндрическому эпителию. Часто находятся у женщин с эктопией шейки матки. У беременных и женщин в менопаузе признаки инфекции могут наблюдаться в плоском эпителии. Они также могут обнаруживаться в макрофагах. Цитологически определяется наличие внутриклеточных специфических включений, которые чаще выявляются при свежей или нелеченной инфекции. Цитологические формы ответа: обнаружены клетки с цитоплазматическими включениями морфологически сходными с хламидийной инфекцией. Рекомендовано исключить наличие хламидийной инфекции.
Опасная дисплазия железистого эпителия шейки матки лечится только методом ФДТ
Дисплазия железистого эпителия шейки матки
Д.м.н., профессор Сеченовского университета, онколог, хирург, онкогинеколог, гинеколог-иммунолог, эксперт по лечению дисплазии, предраковых и опухолевых заболеваний шейки матки.
Если говорить совсем коротко, то железистая дисплазия – это предраковое заболевание шейки матки. Из-за особенности своего расположения оно практически не поддается лечению классическими хирургическими методами. Фотодинамическая терапия в этом случае – пожалуй, единственный эффективный способ лечения, который защищает от рецидивов и раковой трансформации.
А теперь обо всем по порядку.
Чтобы лучше понять, что такое железистая дисплазия шейки матки, мы немного погрузимся в теорию и изучим строение шейки матки.
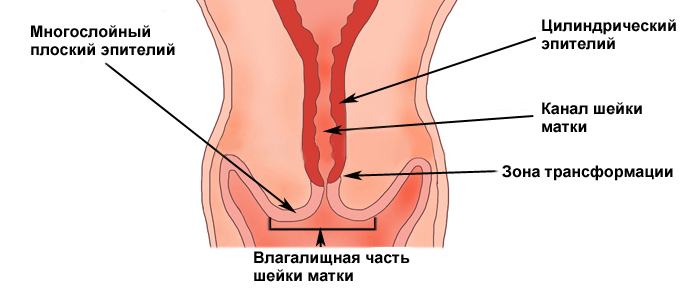
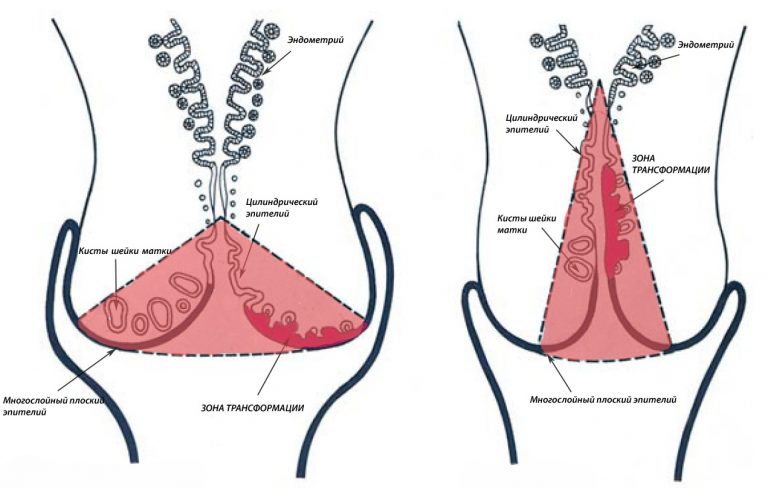
Строение шейки матки: эктоцервикс, эндоцервикс. зона трансформации.
Участок шейки матки, который погружен во влагалище (синий прямоугольник) называется эктоцервиксом. Он покрыт многослойным плоским эпителием.
Участок шейки матки от наружного зева по направлению к матке называется цервикальным каналом шейки матки (оранжевый прямоугольник). Он покрыт эндоцервиксом, или железистым (цилиндрическим) эпителием.
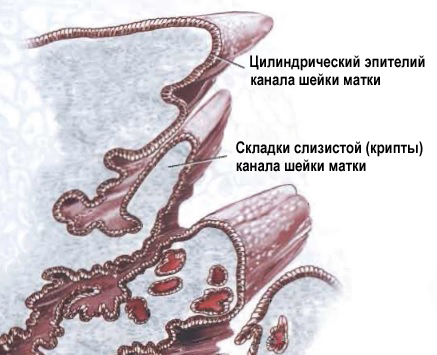
Цервикальный канал не ровный, а складчатый. На медицинском языке эти складки называются криптами. Железы цилиндрического эпителия секретирует слизь, которая составляет основной объём нормальных выделений.
Так выглядят крипты шейки матки. Всю поверхность крипты выстилает цилиндрический эпителий.
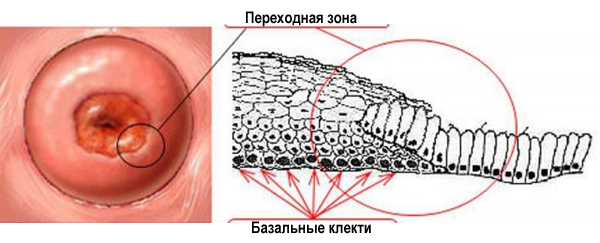
Зона, в которой многослойный плоский эпителий переходит в железистый эпителий называется переходной зоной, или зоной трансформации. Обычно дисплазия начинает свое развитие в зоне трансформации – в ней идет непрерывное клеточное деление, и вирусу папилломы легче всего проникнуть сквозь слабую защиту незрелых клеток в необходимые для его выживания базальные клетки.
Переходная зона или зона трансформации.
Дисплазия представляет собой скопление измененных вирусом клеток. Такие клетки называются атипическими, а само заболевание чаще всего относится к предраковым.
Что такое «дисплазия метаплазированного эпителия»?
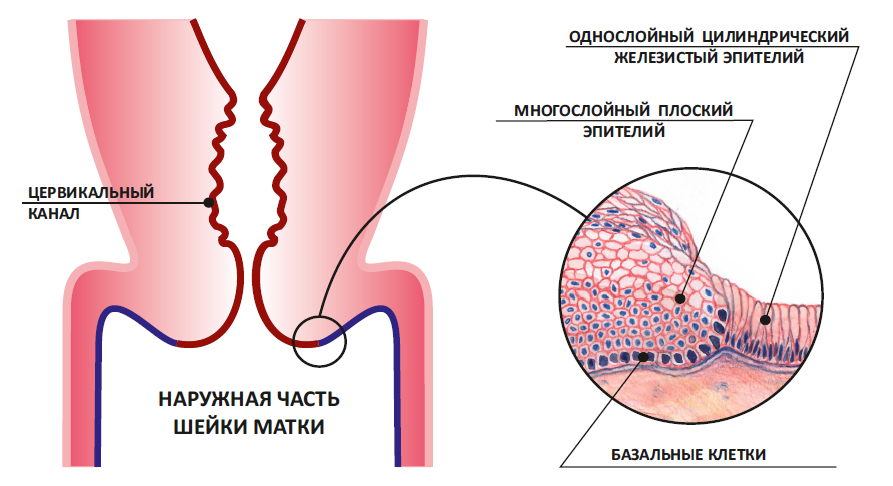
Мы уже выяснили: зона, в которой сходится плоский и цилиндрический эпителий, называется зоной трансформации. Втрое ее название – переходная зона.
Но это только на схеме она представляет собой ровную линию. На самом деле, в этой зоне один эпителий заходит на другой, как морские волны на песчаный берег. Молодой плоский эпителий перекрывает молодой цилиндрический. Такой незрелый плоский эпителий и называется метаплазированным.
Незрелый метаплазированный эпителий.
Само словосочетание «метаплазированный эпителий» вызывает много вопросов. Не скрывается ли за этой формулировкой рак? – Нет, не скрывается.
Хуже, если в вашей цитологии ничего про метаплазированный эпителий не написано. Это значит, что он отсутствует в мазке, и анализ взят неправильно (помните, я писал о том, что правильная цитология начинается в кабинете врача, а не в лаборатории?).
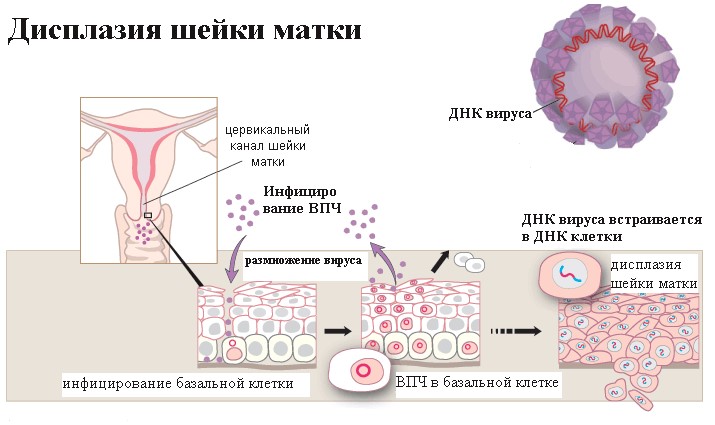
А теперь давайте обратим внимание на то, что написано в заключении. Если в заключении написано «на фоне метаплазии очаги дисплазии», перед нами дисплазия переходного эпителия. Так как в зоне трансформации идет непрерывный процесс интенсивного деления клеток, незрелые клетки менее защищены от заражения, и вирусу папилломы (причина дисплазии) как раз в области метаплазированного эпителия легче проникнуть в глубокий базальный слой и встроиться в ДНК клетки.
Именно поэтому шейку матку так тщательно осматривают и берут с нее анализ на цитологию – дисплазия обычно начинается в переходной зоне.
А теперь поговорим о том, что означает диагноз «интраэпителиальная дисплазия железистого эпителия шейки матки».
Что такое дисплазия цервикального канала и чем она опасна
«Интраэпителиальная дисплазия железистого эпителия шейки матки» – это так называемый «цитологический» или «гистологический» диагноз. Такое заключение пишет специалист в лаборатории после изучения вашего цитологического мазка или биопсии.
Он видит в микроскоп, что в клетках железистого эпителия происходит предраковая трансформация клеток.
Формулируя таким образом свое заключение, врач-морфолог подчеркивает, что процесс происходит не в зоне трансформации, а В ЦЕРВИКАЛЬНОМ КАНАЛЕ ШЕЙКИ МАТКИ.
Поэтому заболевание еще называют «цервикальная дисплазия», или «дисплазия канала».
Такой диагноз говорит о том, что при лечении его классическими методами вероятность рецидива заболевания приближается к 80%.
Классический метод лечения дисплазии называется конизацией шейки матки. Это операция, в ходе которой хирург удаляет кусочек эктоцервикса и эндоцервикса в форме конуса. Задача хирурга – удалить участок вместе с дисплазией.
Низкая (слева) и высокая (справа) конизация шейки матки.
Но такой способ лечения для диагноза «дисплазии цилиндрического эпителия» изначально порочен.
Дело в том, что при работе с цервикальным каналом хирург действует фактически вслепую. Он не видит зоны поражения, не может оценить ее размера, глубины и по факту удаляет ткани «на ощупь». Практика показывает, что после такого лечения частота рецидива дисплазии приближается к 80%.
Фактически, когда врач-морфолог в заключении описывает наличие проблемы в области железистого эпителия, он таким образом подчеркивает сложный характер расположения дисплазии и бесперспективность хирургической тактики лечения.
Этим недостатки хирургического метода не ограничиваются.
Во-первых, радикальность и как следствие, эффективность конизации – всегда сомнительна. Объясню почему. Крипты эндоцервикса достигают глубины 5 мм. У всех разная физиология, и хирург никак не может проверить, убрал ли он достаточно цилиндрического эпителия.
У нерожавших женщин глубокое удаление тканей чревато развитием осложнений, которые могут препятствовать зачатию, вынашиванию и родам (на эту тему читайте мою статью «Беременность после конизации шейки матки»). Хирурги знают об этом, и стараются проводить операцию максимально щадящим образом.
Определение границ изменённого дисплазией эпителия носит всегда субъективный характер. А при проведении конизации глубина конуса определяется хирургом «на глазок», здесь доказательная медицина не подсказывает хирургу как действовать. Глубина обычно определяется длиной электрода – «паруса», а не тяжестью диспластического процесса.
Недостаточно радикальная конизация, как следствие, вызывает закономерный рецидив.
Во-вторых, любое лечебное воздействие само по себе является для вируса провоцирующим фактором.
После лечения вирус начинает вести себя более агрессивно и приводит к быстрому рецидиву, который развивается по негативному сценарию: дисплазия 2 степени переходит в 3, а дисплазия 3 степени и рака ин ситу могут трансформироваться в инвазивный рак шейки матки.
В-третьих, хирургия делает вирус резистентным (устойчивым) К ЛЮБОМУ лечению, даже к фотодинамической терапии. Увы, и я, и коллеги часто наблюдаем это в своей практике.
При таком развитии событий рано или поздно возникнет необходимость в удалении матки. Именно поэтому при диагнозе «дисплазия эндоцервикса» я настоятельно не рекомендую делать конизацию, так как она не устраняет причину болезни.
Как избежать рецидива?
Избежать рецидива можно единственным способом – устранить измененные клетки вместе с причиной заболевания – вирусом папилломы человека.
К сожалению, механическое удаление в процессе конизации атипических клеток не приводит к выздоровлению. ВПЧ остается в цервикальном канале. В теории, вместе с очагами дисплазии удаляются и все зараженные ВПЧ клетки. Но на практике так не происходит.
Единственный метод, который позволяет убрать из цервикального канала ВПЧ и атипичные клетки, – это правильно и в полном объеме выполненная фотодинамическая терапия с соблюдением протокола проведения.
Цервикальная дисплазия шейки матки хорошо лечится методом фотодинамической терапии
Я не буду рассказывать о самой: фотодинамической терапии – об этом очень хорошо рассказывает это видео:
Фундаментальные исследования доказали, что лазерный свет глубоко проникает в ткани и запускает фотохимические реакции на глубине минимум 7 мм. Крипты (складки) цервикального канала имеют максимальную глубину 5 мм, поэтому даже самые глубоко залегающие атипические клетки попадают под лечебное воздействие.
При соблюдении протокола проведения ФДТ в ходе фотохимических реакций образуются активные токсичные формы кислорода, которые увеличивают реальную глубину лечебного воздействия до 1,5 см! Соответственно, фотодинамическое воздействие в полной мере оказывает необходимый лечебный эффект, и даже с запасом.
Положительный терапевтический результат процедуры достигается только при неукоснительном соблюдении протокола ФДТ, который включает в себя обязательное облучение и зоны эктоцервикса, и цервикального канала специальным цилиндрическим диффузором.
Этот диффузор вводится в полость цервикального канала на всю его глубину, и по периметру облучает все поле железистого эпителия.
Только такой подход позволяет полностью уничтожить патологические клетки и содержащийся в них вирус папилломы человека (ВПЧ) на всех участках шейки матки и говорить о качественно выполненном лечении.
При такой адекватно проведённой ФДТ ВПЧ уничтожаются в 93% случаев.
Хочу отметить, что до сих пор даже очень уважаемые мои коллеги допускают ошибки в обучении специалистов-гинекологов и не показывают им необходимость облучения цервикального канала при лечении дисплазии шейки матки.
В этом случае ФДТ не оказывает нужного лечебного воздействия. Воздействие осуществляется только в области эктоцервикса, а вся полость цервикального канала шейки матки остается не задействованной в лечении. Такой «урезанный» протокол ФДТ зачастую приводит к тем же печальным последствиям, что и конизация.
Я горжусь, что могу менять медицинскую практику вокруг себя в лучшую сторону. Так, методическое пособие для врачей ГНЦ лазерной медицины МЗ РФ «Фотодинамическая терапия фоновых и предраковых заболеваний шейки матки» от 2004 года не включало в себя важный этап обработки цервикального канала.
После моего выступления на конференции StatusPraesens «Перинатальная медицина: от прегравидарной подготовки к здоровому материнству и детству», 18–20 февраля 2016 года, отель «Санкт-Петербург», методические рекомендации подверглись пересмотру и теперь включают в себя обработку цервикального при лечении дисплазии канала шейки матки как обязательный этап.
Многие теперь стали использовать диффузор для облучения цервикального канала. Однако даже после этой революции многие используют его, не понимая, какая интенсивность света выходит из этого диффузора. А это важный параметр, от которого зависит эффективность проведённой фотодинамической терапии.
Многие также используют диффузоры многократно, хотя уже после одного облучения мощность инструмента падает, и необходимое лечебное воздействие не достигается. Но никто об этом не задумывается!
Прием ведет Афанасьев Максим Станиславович, акушер-гинеколог, онкогинеколог, онколог, иммунолог, доктор медицинских наук, профессор и член ученого совета Первого МГМУ им. И.М. Сеченова МЗ РФ, эксперт по лечению дисплазии шейки матки.
После лечения я поддерживаю обратную связь со всеми пациентками и решаю все возникающие вопросы. Гепатит и положительный ВИЧ статус не является противопоказаниями для лечения методом ФДТ.
Гинекологический мазок «на флору»: на что смотреть, и как понять
Большинству женщин мазок «на флору» знаком, как самый «простой» гинекологический анализ. Однако исследование куда «полезнее», чем может казаться. И всего несколько (а то и одно) отклонений способны подсветить значимые проблемы, еще до появления каких-либо симптомов. Так как же понять полученные результаты? Рассказываем по пунктам.
1. Эпителий
Как известно, любой живой объект в природе имеет ограниченный срок жизни, по истечении которого он погибает «от старости».
Эпителий в гинекологическом мазке – это и есть слущенные «старые» клетки слизистой оболочки влагалища, цервикального или уретры (в зависимости от оцениваемого локуса). Которые могут присутствовать в материале в умеренных количествах.
Превышение нормативных пределов («много» или «обильно») может указывать на:
Уменьшение или отсутствие эпителия в мазке – на атрофические изменения, недостаток эстрадиола или избыток андрогенов.
Кроме того, ввиду зависимости эпителия от уровня половых гормонов, его количество в материале может сильно меняться в зависимости от дня цикла, начиная с единичного «в поле зрения» в самом начале – до умеренного и даже большого количества ближе к овуляции и во время нее.
А появление в мазке так называемых «ключевых клеток» (эпителий, «облепленный» мелкими кокковыми бактериями) – является маркером бактериального вагиноза.
2. Лейкоциты
«Норма» лейкоцитов в мазке также сильно зависит от стадии цикла и уровня половых гормонов, а также исследуемого локуса.
Так, за «максимум» для:
Повышение показателя – очевидно, свидетельствует о воспалении, а полное отсутствие может иметь место в норме в самом начале цикла.
Слизь
Результат «отсутствует», «мало» или «умеренно» для этого показателя является нормой, что тоже связано с индивидуальными особенностями гормонального фона и циклом.
А вот «много» слизи в мазке – может свидетельствовать о том, что мазок взят в середине цикла, дисбиотических изменениях или избытке эстрогенов. Поэтому требует внимания специалиста или, как минимум, контроля в динамике.
Флора
Преобладающей флорой женских половых путей в норме у женщин репродуктивного возраста, как известно, являются лактобактерии (или палочки Дедерлейна). Количество которых может быть от умеренного до обильного, в том зависимости, в том числе, от фазы менструального цикла.
Выявление в мазке «смешанной, преимущественно палочковой» флоры – также является вариантом нормой. Правда, если эти самые палочки – «мелкие, полиморфные», то есть морфологически соответствуют лактобактериям.
Преобладание в мазке кокковой флоры, и, особенно, если ее количество «обильно» – признак выраженных дисбиотических нарушений. Что требует более детальной оценки качества микрофлоры и, что важно, соотношения ее представителей между собой (к примеру, анализ «Фемофлор-16». Поскольку ассоциировано со множеством репродуктивных патологий (в том числе и скрытого характера).
Патологические элементы
Присутствия мицелия грибов, трихомонад, диплококков (в том числе и возбудитель гонореи), лептотрикса, мобилункуса и прочих патогенных микроорганизмов в нормальном мазке не допускается, даже в минимальном количестве. А их выявление – серьезный повод незамедлительно обратиться за лечением.
Материал, полученный при гинекологическом, урологическом осмотрах
Поиск по алфавиту
Что такое Материал, полученный при гинекологическом, урологическом осмотрах?
Цитологическое исследование мазков шейки матки является высокоинформативным тестом для диагностики предрака и рака данной локализации и позволяет с большой точностью (95%-98%) отобрать группы больных для углубленного исследования, лечения и наблюдения. Критерием эффективности цитологического скрининга рака шейки матки служит снижение заболеваемости за счет увеличения количества ранних стадий уменьшения запущенных форм. Показатель заболеваемости на рак шейки матки в Украине за последние десять лет был стабильным (17,8 в 1990 г. И 17,7 на 100 тыс. женщин в 1999 г.). показатель смертности за этот период был стабильным (9,6 на 100 тыс. женщин в 1990 и 1999 гг.), что указывает на необходимость усовершенствования проведения скрининга.
Целью цитологического обследования является выявление фоновых, предраковых заболеваний и ранних форм рака шейки матки. Выявленные при этом цитологические изменения интерпретируются не всегда однозначно, иногда спорно, поскольку отсутствуют единые критерии оценки цитологического скрининга, что в значительной степени снижает эффективность и клиническую значимость цитологических исследований.
Цитологическому скринингу подлежат женщины, что впервые на протяжении года обратились в лечебно-профилактические учреждения, независимо от возраста и заболевания. Исключением являются те случаи, когда при первичном осмотре клинически заподозренный или установленный рак шейки матки. Такие цитологические мазки в тот же день отправляют в цитологическую лабораторию для срочного цитологического вывода (то есть женщина выводится из программы скрининга).
Классификация предопухолевых состояний и рака шейки матки
Формулировка цитологического заключения имеет важное значение для правильной оценки клиницистами полученных данных. Наибольшее распространение в мире получила классификация цитологических заключений по Папаниколау. Она включает 5 групп.
Почему важно делать Материала, полученный при гинекологическом, урологическом осмотрах?
Мазки пролиферативного типа.
Отмечаются чаще всего у женщин в первые пять лет после наступления менопаузы. Преобладают клетки поверхностного слоя с раздельным размещением клеток. Фон светлый, лейкоциты или отсутствуют, или наблюдаются в небольшом количестве.
Мазки пролиферативного типа отображают отсутствие прогестероной активности яичников при продолжительной продукции эстрогенов.
Мазки промежуточного типа.
Преобладают промежуточные клетки (до 90%), которые размещены пластами пластами, группами и отдельно. Скрученность краев клеток (как при прогестероновой стимуляции) не наблюдается. Поверхностные клетки часто окрашены в базофильные тона. Этот тип мазка встречается через 3-5 лет после наступления менопаузы.
Мазки смешанного типа.
В мазках отмечаются все виды клеток эпителия влагалищной части шейки матки: поверхностные, промежуточные и парабазальные. Их процентное соотношение может быть самым разным. Лейкоциты наблюдается в большом количестве, но иногда совсем отсутствуют. Мазки смешанного типа являются переходными к мазкам истинного атрофического типа.
Мазки атрофического типа.
Основную массу клеток этого типа мазка составляют парабазальные клетки. Чем больше выраженная атрофия эпителия шейки матки, тем больше в мазке парабазальных клеток с нижних слоев эпителия. В зависимости от степени атрофии увеличивается размер ядер в этих клетках. В мазке много лейкоцитов. В случаях Нерезко выраженной атрофии эпителия в мазках встречается до 50% промежуточных клеток. Мазки такого типа чаще всего встречаются после 5 лет менопаузы и свидетельствуют о резко сниженной продукции эстрогенов.
Мазки цитолитического типа.
В препаратах много отдельно размещенных «голых» ядер, частиц цитоплазмы разрушенных промежуточных клеток. Поверхностные клетки цитолизу не поддаются. Такие мазки могут соответствовать и лютеиновой фазе менструального цикла.
В период климакса и менопаузы происходит эпидермизация эндоцервикса, атрофия призматического эпителия и кистозное расширение желез. Поэтому в цитологических препаратах из цервикального канала могут отсутствовать клетки железистого эпителия.
В диагностике воспалительных процессов половых путей женщины важнейшую роль играет изучение микрофлоры отделяемого. С современных позиций нормальную микрофлору половых путей рассматривают как совокупность микробиоценозов, занимающих многочисленные экологические ниши на коже и слизистых оболочках. Микроорганизмы, составляющие нормальную микрофлору влагалища, находятся между собой в разнообразных взаимоотношениях (нейтрализм, конкуренция, комменсализм, синергизм, паразитизм и др.). Изменение численности того или иного вида микроорганизмов в соответствующем биотопе или появление несвойственных данному месту обитания бактерий служит сигналом для обратимых или необратимых изменений в соответствующем звене микроэкологической системы. Особенностью нормальной микрофлоры половых путей у женщин является ее многообразие. В таблице представлен видовой состав нормальной микрофлоры влагалища.
На фоне преобладания кислотопродуцирующих микрорганизмов создается оптимально кислая среда цервикально-вагинальной ниши, что и обуславливает равновесие между различными видами бактерий, колонизирующих женские половые пути. Нормальная бактериальная флора выполняет антагонистическую роль, препятствуя инвазии патогенных микроорганизмов, а любая инвазия в здоровый эпителий почти всегда сопровождается изменениями микрофлоры влагалища.
Видовой состав нормальной микрофлоры влагалища [Краснопольский В.И. и др., 1997]
Для оценки состояния микрофлоры влагалища в клинической практике длительное время использовалась бактериологическая классификация о четырех степенях чистоты с учетом количества лактобацилл, наличия патогенных бактерий, лейкоцитов, эпителиальных клеток.
Первая степень. В мазках эпителиальные клетки и чистая культура факультативных лактобацилл; реакция влагалищного содержимого кислая (рН 4,0-4,5).
Вторая степень. Небольшое количество лейкоцитов, палочек факультативных лактобацилл меньше, имеются другие сапрофиты, преимущественно грамположительные диплококки; реакция содержимого остается кислой (рН 5,0-5,5).
Третья степень. Большое количество клеток эпителия, лейкоциты. Факультативные лактобациллы в незначительном количестве, разнообразная кокковая флора; реакция содержимого слабокислая или основная (рН 6,0-7,2).
Четвертая степень. Клетки эпителия, много лейкоцитов, разнообразная гноеродная флора при полном отсутствии влагалищной палочки, реакция основная (рН выше 7,2).
Нарушение соотношения количественного уровня различных видов микроорганизмов или видового состава ассоциаций микробиотопов влагалища приводит к возникновению воспалительных процессов в последнем. К механизмам, изменяющим нормальную экосистему влагалища, относятся:
Для правильной интерпретации патологических изменений при воспалительных процессах в половых путях женщин важное значение имеет знание цитоморфологических особенностей нормальной слизистой оболочки влагалища.
Эпителий влагалища (многослойный плоский) на протяжении менструального цикла подвержен циклическим изменениям под влиянием воздействия половых гормонов. В многослойном плоском эпителии влагалища можно выделить следующие слои: поверхностный, промежуточный, внешний базальный и внутренний базальный. В первые дни после менструации остается около одной трети части влагалищного эпителия, затем на протяжении менструального цикла он снова восстанавливается.
В мазках из влагалища различают четыре вида клеток эпителия.
Клетки поверхностного слоя большие (35-30 мкм), полигональной формы, ядро маленькое (6 мкм), пикнотичное; чаще располагаются раздельно. В большом количестве встречаются главным образом с 9-го по 14-й день менструального цикла.
Клетки промежуточного слоя меньшие по размеру (25-30 мкм), форма неправильная, ядро более крупное, круглое или овальное; часто располагаются пластами. Встречаются во всех фазах менструально-овариального цикла.
Клетки парабазального слоя маленькие по размеру, округлой формы, с большим круглым центрально-расположенным ядром. Встречаются в небольшом количестве только во время менструации и появляются в мазках в период менопаузы или аменореи.
Клетки базальные (или атрофические) меньше парабазальных, округлой формы, с большим ядром, соотношение ядра и цитоплазмы 1:3. Появляются в период менопаузы и при послеродовой аменорее.
Воспалительные заболевания женских половых органов занимают первое место (55-70 %) в структуре гинекологической заболеваемости. Значительную долю в них занимают инфекции вульвы, влагалища и шейки матки. У женщин репродуктивного возраста вагиниты обусловлены наличием бактериального инфицирования (40-50 %), вульвовагинального кандидоза (20-25 %) и трихомониаза (10-15 %).
Все воспалительные процессы половых органов делят на неспецифические и вызванные инфекцией, передающейся половым путем.
Исследование влагалищного отделяемого играет важную роль в диагностике воспалительных заболеваний нижнего отдела половых органов. Общими признаками воспалительного процесса являются лейкоциты, нейтрофильные и эозинофильные, лимфоидные элементы и макрофаги.
Бактериальный вагиноз — неспецифический, похожий на воспалительный процесс, при котором во влалищном отделяемом не обнаруживают патогенные возбудители. В настоящее время бактериальный вагиноз рассматривается как дисбактериоз влагалища, в основе которого лежит нарушение микробиоценоза.
Наиболее информативным лабораторным методом диагностики бактериального вагиноза является обнаружение в мазках, окрашенных по Граму, ключевых клеток (слушенных клеток влагалища, покрытых большим количеством мелких грамотрицательных бактерий). Эти клетки выявляются у 94,2 % пациенток, в то время как у здоровых женщин они не определяются [Сметник В.П., Тумилович Л.Г., 1995]. Наиболее объективным способом идентификации ключевых клеток является исследование клеточных краев эпителия. Ключевыми являются эпителиальные клетки, края которых размыты, нечетко различимы ввиду прикрепления к ним бактерий. Кроме ключевых клеток, в пользу бактериального вагиноза при микроскопии с физиологическим раствором свидетельствует наличие мелких бактерий при отсутствии лактобацилл.
Концентрация различных факультативных (Gardnerella vaginalis) и анаэробных (бактероиды) бактерий при бактериальном вагинозе выше, чем у здоровых женщин. Фактически общая концентрация бактерий во влагалище возрастает до 10 11 в 1 мл. Большие концентрации этих бактерий влекут за собой изменения в состоянии влагалища. В отличие от пациенток с нормальной микрофлорой больные с бактериальным вагинозом имеют не факультативные, а анаэробные лактобациллы. Уменьшение количества факультативных лактобацилл приводит к снижению образования молочной кислоты и повышению рН. У больных бактериальным вагинозом рН влагалища находится в пределах 5,0-7,5.
Gardnerella vaginalis (выявляется у 71-92 % больных и составляет более 5 % всех представителей микрофлоры) и другие анаэробы способствуют интенсификации процессов отторжения эпителиальных клеток, особенно в условиях алкалоза, что приводит к образованию патогномоничных ключевых клеток.
Вследствие увеличения количества факультативных анаэробов при бактериальном вагинозе возрастает продукция аномальных аминов. Амины при увеличении вагинального рН становятся летучими, обусловливая типичный «рыбный запах» влагалищного отделяемого. Для его выявления в лаборатории проводят аминотест. При добавлении 10 % раствора КОН к капле влагалищного секрета появляется этот специфический запах (тест положительный).
При окраске мазков по Граму у больных бактериальным вагинозом в иммерсионном поле обнаруживают менее 5 лактобацилл и более 5 гарднерелл или других морфотипов.
Наличие в мазках из влагалища большого количества лейкоцитов не характерно для бактериального вагиноза.
Трихомониаз относится к специфическим воспалительным заболеваниям женских половых органов. Диагностика трихомониаза основана на бактериоскопическом обнаружении влагалищных трихомонад после окраски мазков по Граму, или в нативных препаратах. Следует отметить, что не всегда при микроскопическом исследовании сразу удается выявить трихомонады, поэтому необходимо брать материал для исследования повторно. В связи с воспалительным процессом в мазках встречаются эпителиальные клетки различной величины, клетки с увеличенным ядром, двуядерные клеточные элементы, очаговые скопления лейкоцитов в виде «пушечного ядра» на поверхности плоского эпителия.
Кандидоз половых органов вызывается дрожжеподобными грибами рода Candida. Для диагностики кандидоза проводят микроскопическое исследование взятого из очага поражения материала. При кандидозе гениталий в острый период заболевания лактобациллы во влагалищном отделяемом обнаруживаются в незначительном количестве или отсутствуют (в среднем составляют 16,6 % всей микрофлоры). У 75 % больных рН влагалища находится в пределах 5-5,5, что является весьма информативным для диагностики кандидоза. Присутствие мицелия и спор во влажных мазках, обработанных 10 % раствором КОН, подтверждает диагноз.
При каких заболеваниях делается Материал, полученный при гинекологическом, урологическом осмотрах?
Трихомониаз широко распространен среди женщин в возрасте 20-40 лет; реже обнаруживается у мужчин и исключительно редко у детей.
Хламидиоз. Бактериоскопическими методами диагностируется редко. Для диагностики применяется метод полимеразной цепной реакции.
Как проходит Материал, полученный при гинекологическом, урологическом осмотрах?
Отделяемое из уретры исследуют в основном для диагностики воспалительного процесса при негонококковых уретритах, гонорее, трихомониазе, хламидиозе, сифилисе и др. Кроме этого, исследование позволяет отдифференцировать ряд патологических и физиологических состояний, характеризующихся выделением из уретры (простаторея, сперматорея, уретрорея).
При исследовании отделяемого из уретры число и состав клеточных элементов зависят главным образом от остроты и продолжительности воспалительного процесса. Воспалительное состояние слизистой оболочки мочеиспускательного канала (уретрит) выражается наличием не менее 4 полинуклеарных нейтрофилов в поле зрения при иммерсионном увеличении [Swartz A. et al., 1978]. О глубине патологического процесса в уретре говорит преобладание в мазках-отпечатках цилиндрических и парабазальных клеток эпителия [Мавров И.И., 1979]. При первичном просмотре препаратов можно сделать следующие практические выводы:
Выявление воспалительного процесса в уретре требует установления его этиологического характера. Наиболее часто уретриты вызываются гонококками.
При исследовании мазков у больных гонореей в основном наблюдается бактериоскопическая картина трех видов: