В третьем законе эвальда говорится что
В третьем законе эвальда говорится что
Medical Faculty|Медицинский Факультет запись закреплена
I закон — реакции возникают только с того полукружного канала, который находится в плоскости вращения, несмотря на то что какое-то менее сильное смещение эндолимфы происходит и в каналах, расположенных на плоскости вращения. При этом проявляется регулирующее значение центральных отделов анализатора. Следовательно, реакция с полукружных каналов всегда возникает в плоскости вращения.
II закон — направлению движения эндолимфы всегда соответствует направление медленного компонента нистагма, направление отклонения конечностей, корпуса и головы. Следовательно, быстрый компонент нистагма будет направлен в противоположную сторону. Например, после вращения в кресле Барани по часовой стрелке (вправо) движение эндолимфы в горизонтальном полукружном канале после остановки будет продолжаться вправо. Согласно этому закону Эвальда, в данном случае поствращательный нистагм будет направлен влево, а отклонение конечностей, туловища и головы произойдет вправо.
III закон — движение эндолимфы в сторону ампулы (ампулопетально) в горизонтальном полукружном канале вызывает в значительной мере более сильную реакцию, чем движение эндолимфы к гладкому концу (ампу-лофугально). Из этого закона следует, что, поскольку после вращения вправо эндолимфа движется в правом горизонтальном канале ампулофугально, а в левом — ампулопетально, после вращения вправо возбуждается в основном левый лабиринт, а раздражением правого лабиринта при клиническом исследовании можно пренебречь.
Законы Эвальда и железные законы Воячека
1.Реакция возникает с того полукружного канала, который находится в плоскости вращения.
2.Направление движения эндолимфы соответствует направлению медленного нистагма (только для горизонтального канала).
3.Движение эндолимфы в сторону ампулы в горизонтальном канале вызывает более сильную реакцию, чем ее движение к гладкому концу.
1.Нистагм всегда бывает в плоскости вращения.
2.Нистагм всегда противоположен направлению сдвига эндолимфы.
21.Мезотимпанит. Патогенез, клиника, лечение.Хар-ся медленным, относ.благоприятным течением с преимущ-м поражением слиз.обол.бараб.полости, ее ср.и нижнего этажей. Жалобы:↓слуха(звукопроводящего апп-та) и гноетечение из уха. Перфорация расп-ся в натянутой части бараб.перепонки- ободковой или ценральный. Отделяемое-слизистое или слиз-гн., светлое, без запаха. Слиз.об.бараб.пол.утолщена, м.б.грануляции и полипы, спос.ув.кол-ва отделяемого. Периодически чередуются с обострениями. Э: переохл-е, попадание в ухо воды, пат.верх.дых.путей и др.сопут.заб-я. Обострение хар-ся ↑кол-ва гнойн.выделений, появл.боли в ухе, ↑Т тела. Ст.↓ зависит от нарушения сохр-ти цепи слух.косточек, их подвижности, ограничения подвижности основания стремени и мембраны окна улитки.
22. Кохлеарный неврит.Заболевание, характеризующееся тугоухостью (нарушается звуковосприятие) и ощущением шума в одном или обоих ушах. Этиология. Причины разнообразны.Важнейшие из них: инф заб (грипп, эпидемический паротит, эпидемический менингококковый менингит, тиф, корь, скарлатина и др.), атеросклероз, болезни обмена веществ и крови, интоксикация лекарственными препаратами (хинин, салицилаты, стрептомицин, неомицин и др.), никотином, алкоголем, минеральными ядами (мышьяк, свинец, ртуть, фосфор), шумовая и вибрационная травма. Диагноз ставят на основании аудиологического обследования. Отоскопическая картина без отклонений от нормы. Диф/диагностику проводят со смешанной и кохлеарной формой отосклероза. Лечение. При остром кохлеарном неврите больного следует срочно госпитализировать, чтобы принять все необходимые меры для восстановления слуха. При острой интоксикации слухового нерва назначают потогонные (пилокарпин), мочегонные и слабительные средства. Если неврит возник в результате перенесенного инфекционного заболевания или во время него, то назначают антибактериальные средства; внутривенные вливания раствора глюкозы. При так называемом хроническом кохлеарном неврите лечение малоэффективно. Назначают витамины В1,6,12, А, никотиновую кислоту, препараты йода, экстракт алоэ, АТФ, кокарбоксилазу, иглорефлексотерапию. Для умен шума в ушах применяют внутриносовую, интрамеатальную блокаду новокаином. При выраженном снижении слуха показано слухопротезирование.
26. Катар среднего уха. Причины, значение дисфункции слуховой трубы и аллергии в генезе заболевания. В его основе лежит дисфункция слуховой трубы. П/г заб-я: в рез-те патологии полости носа, околоносовых пазух, носоглотки(риниты, синуситы, адениоды) возникает воспаление или отек слиз.об.слуховой трубы и нар-ся ее проходимость. Разряжение давления ведет к увеличению кровенап-я сосудов слиз.об.ср.уха к образ-ю серозного экссудата. Клиника: ↓слуха и шумом в ухе, заложенность уха, переливание в нем (перемещением при повороте головы серозного экссудата). Общее состояние не изм-ся. Отоскопия: бледная или бл-роз.бараб перепонка, втянутость. Можно увидеть уровень экссудата в виде дугой, обращ.вогнутостью вверх, остающийся постоянным при наклоне головы больного вперед или назад. О.катаральный отит при устранении причин, выз-их нар-е проходимости слух.трубы, ч/з неск.дн. может закон-ся выздоровлением. Может перейти в хр. ст.-адгезивный(слипчивый) ср.отит, хар-ся образ-ем рубцов и спаек в бараб.полости, что спос-ет стойкому ↓слуха. Лечение. Устранение причин. В острой стадии-↓отечность слиз.об. пол.носа и носоглотки для чего назначают сосудосуживающие капли в нос, согревающий компресс на ухо, соллюкс, токи УВЧ и микроволновая терапия на область уха, эндауральный электрофорез лидазы или химотрипсина, продувание ушей. При отсутствии эффекта производят тимпанопункцию в задненижнем квадранте барабанной перепонки с отсасыванием экссудата. В хронической стадии для предупреждения адгезивного среднего отита важно добиться восстановления проходимости слуховой трубы, с этой целью при продувании уха через катетер в нее вводят гидрокортизон. Если таким путем восстановить проходимость трубы не удается, то проводят миринготомию-разрез бараб.перепонки при густом экссудате и в разрез вводят шунт (в виде катушки), который вставляют в парацентезное отверстие и оставляют до 1—2 мес (иногда и дольше, на усмотрение врача). Наличие шунта позволяет отсасывать экссудат (специальным наконечником под увеличением), вводить в среднее ухо раствор антибиотиков и гидрокортизона. Необходимо добиться проникновения этих препаратов через слуховую трубу в носоглотку (это отметит сам больной). Такое введение медикаментозных средств в среднее ухо проводят до нормализации отоскопической картины и ликвидации патологического процесса в слуховой трубе. По показаниям следует осуществлять санацию полости носа, придаточных пазух коса и глотки. При тимпанотомиии путем эндоаурального подхода раскрывают бараб.полость и рассекают имеющиеся в ней спайки и рубцы.
Все материалы представленные на сайте исключительно с целью ознакомления читателями и не преследуют коммерческих целей или нарушение авторских прав. Студалл.Орг (0.005 сек.)
Законы Эвальда и железные законы Воячека
1.Реакция возникает с того полукружного канала, который находится в плоскости вращения.
2.Направление движения эндолимфы соответствует направлению медленного нистагма (только для горизонтального канала).
3.Движение эндолимфы в сторону ампулы в горизонтальном канале вызывает более сильную реакцию, чем ее движение к гладкому концу.
1.Нистагм всегда бывает в плоскости вращения.
2.Нистагм всегда противоположен направлению сдвига эндолимфы
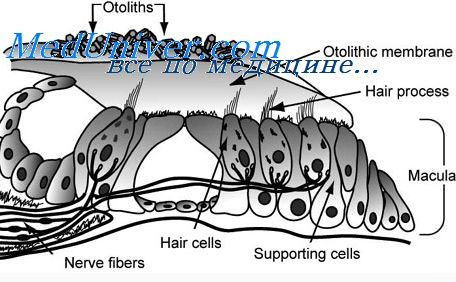
6(8).ВЕСТИБУЛЯРНЫЙ АНАЛИЗАТОР (ВА). (Орган равновесия). Представлен 3 перепончатыми полукруж каналами и 2 мешочками преддверия (саккулус и утрикуллус). В них заложениы периф рецепторы ВА. Ф-ия ВА нах в тесной связи с др анализаторами. Эта связь обеспечивает равновесие, движение, тонус мышц, ощущение силы тяжести, изменение скорости, ориентировку в пространстве. Раздражителем явл-ся угловое ускорение оттолитовых рецепторов→перемещ эндолимфы в полукруж каналах→смещение эндолимфы→раздражение переф рецепторов. Отолитов ап-т нах в тесной связи с полукруж каналами. Отолитова мембрана постоян оказывает некот давление на нейроэпит отолита. Этим поддержив ощущение правильного положения тела в пространстве. Утрикулус и саккулус тесно связаны между собой. Утрикулус имеет отношение к движению (сгибанию, разгибанию) в сагитальной плоскости, а саккулус – во фронтальной плоскости, а также движению конечностей взад-вперёд.
9.ВНУТРЕН УХО. (ВУ).Ребёнок рождается с формированыым ВУ, кот состоит из костного и заключённого в нём перепончатого лабиринта и явл органом равновесия. Оно представлено преддверием, 3 полукружными каналами и улиткой. М-ду костным и перепончатым лабиринтом имеется перилимфа. Жидкость в перепончат лабиринте- эндолиммфа. В наруж стенке преддверия нах вестибулярное окно. Внут стенка имеет 2 вдавления, где помещаются мешочки преддверия: саккулус (переднее), атрикулус (заднее). Полукруж каналы- горизонтальный, фронтальн, сагитальн.- взаимно перпендикулярны. Фронтальн и сагитальн сливаются в гладк ножку. В костных нах перепончатые полукруж каналы. В мешочках преддверия и ампулах полук каналов заложен переф рецептор вестибулярного анализатора. Верхушка улитки направлена к слух трубе, а основание к внут слух проходу. Улитка имеет 2,5 завитка. Спиральный орган располаг в перепончатом канале улитки. На основной его мембране нах волосковые опорные клетки, над ними покрывающая пластинка- центр слуха. Внутрен ухо: кровоснаб- внут слух артерии- основная артерия черепа.
10.ЗВУКОПРОВЕД И ЗВУКОВОРСПР.ЗВУКОПРОВЕД: ушная раковина→ наруж слух прохода→барабан перепонки→ слух косточки→ мембран окна улитки→ пери- и эндолимфы→раздраж клеток кортиева органа→базальная и нейсснерова мембрана. Звукопровед связано с ф-ей слух трубы, кот обеспеч выравнивание давления по обе стороны барабан перепонки. Во время глотания и зевания по слух трубе в барабан полость проходит наружный воздух. В случае превышения наруж давления над давлением в сред ухе барабан перепонка втягивается, вследствие чего звукопровед наруш-ся. ЗВУКОВОСПРИЯТ обеспеч-ся кортиевым органом, подкорковыми образ-ми и корковыми центрами слуха в коре височ доли. Колебания перилимфы, вызванные звук волной, передаются на основную мембрану и нах-ся на ней спиральный орган. Во время колебания волоск кл-ки спирального органа соприкас с покровной мембраной→физическая энергия колебаний превращ в пр-сс нерв возбужд-ия, кот передаётся ч-з кохлеарный нерв→центр отделы звук-го анализатора.
12.ВНЕЗАП НЕЙРОСЕНСОР ТУГОУХОСТЬ (НТ) И ГЛУХОТА. Причины НТ: инфец., эндокр заб-ия, интоксикации, травмы. НТ: у детей интокс-ию могут вызвать стрептомицин и др антибиотики (АБ). НТ может возник при адгезивном среднем отите, отосклерозе, воспалении среднего уха. Сниж слуха, шум в ушах; при пораж слух-го нерва обычно плохо слышат высокие, и низкие звуки. При пораж улитки вначале наруш восприятие высоких, а затем низк тонов. АБ, оказ-ие токсич д-ие на ухо, названы ототоксичными. Они медленно проник из крови во внут ухо и медленно вывод-ся, кумулируются. Медленнее всего из орг-ма вывод-ся неомицин. Чем меньше возраст б-го, тем более выражены и стойки изменения слуха. Применение АБ противопоказано в период 5-7мес беремен и за 3-6нед до родов. Степень ототоксического д-ия зависит от суточной и суммарной дозы. Клиника: небольш звон в ушах, проходящее головокружение, мелькание предметов, побледнение лица, учащение пульса. Лечение: вит В,Е,А, инъекции стрихнина, при шуме в ушах-внутриносовую новокаиновую блокаду; в/в 20%глюкоза, 1% АТФ. Электрофарез р-ром йодида калия на сосцевид отросток. ГЛУХОТА. Причины: ототоксич АБ, детские вирус инфекции, у новорожд-ых- заб-ие матери в период берем-ти и др как при НТ. Предрасполож-ть к снижению слуха может перед-ся по наследству. Глухота м.б. при врожд сифилисе, гемолит б-ни. Тугоухость м.б. временной, преходящей, стойкой, длительной. Слух счит-ся норм, если восприним шепотная речь низких тонов на расстоянии не менее 5-6м, а высоких- 20м. Стадии:1ст.: 20-40Дб, шепот 1.5-2м, разговор 3-6м; 2ст.: 40-60Дб, шепот- у ушной раковины или 0, разговор 3м-до ушной раковины; 3ст.:60-80Дб, шепот-0, разговор-гром речь у ушной раковины; 4ст.: более 80Дб, шепот-0, разговор- крик у ушной раковины. Лечение: устранение основной причины, спец обучение детей.
13.ОСТРый ОТИТ ПРИ ИНФЕКЦ.заболевании: часто бывает в раннем детском возрасте. Из-за отсутствия рефлекторного откашливания и отхаркивания при остр воспалениях слизистой оболочки носа и носоглотки секрет затекает через слуховую трубу в барабан полость. Почти во всех случаях начало внезапное, отмечаются боли в ухе, соответствующие изменения барабанной перепонки, появление гноя из уха. Возможен самопроизвольный разрыв барабанной перепонки с истечением экссудата. Проявления остр отита очень схожи. Чаще это некротический средний отит с деструкцией в среднем ухе, изменениями в слизист оболочке, слуховых косточек. Грипп часто вызывает остр отит. Возбуд-ем явл вирус. Хар-ны кровянистые пузырьки с геморраргич содержимым на барабан перепонке и стенках слух прохода. Пр-сс часто локализ в надбарабанном пространстве. Слух снижается- наруш звукопровед, а иногда и звуковосприят. Скарлатинанередко осложняется тем, что пат пр-сс из слух трубы легко распростр на среднее ухо и может вызвать значит изменения костных тканей слух ап-та. Возможны интоксикации, рвота, нистагм, головкруж, резк ↓ слуха. Корь, вызываемая вирусом, нередко ослож-ет остр средний отит, симптомы схожи со скарлатинозными. Протекает со значит костными разрушениями, токсическими повреждениями среднего и внутреннего уха. Туберкулёзный обусловлив Мс.tub., проникающие в ухо гематогенным путём. Хар-но длительный, вяло текущий гнойный пр-сс, перфорации барабанной перепонки без предшествующей боли и тем-ры. Мс.tub. обнаруж в отделяемом из уха.
14.ЭПИТИМПАНИТ. Хар-но тяж течение. Воспалит пр-сс в аттике сопровож-ся кариозными изменениями, иногда холеастеатомой, приводит к внутричереп осложнениям. Холестеатома разруш костную ткань, лабиринт, канал лицевого нерва и доходит до мозговых оболочек и сигмовидного синуса. Краевая перфорация барабанной перепонки локализ в её расслабленной части, где обнаруж грануляции, полипы, кариозный пр-сс. В промывочной жидкости из аттика м.б. видны чешуйки холестеатомы. Большие нагноившиеся холестеатомы чаще быв у детей. Эпитимпанит с типичной перфорацией барабан перепонки над боковым отростком молоточка следует отнести к первично-хр форме. Часто она сочетается с непроходимостью слух трубы вследствие втяжения ненатянутой части барабан перепонки в пространство Прусака. Развитию хр эпитимпанита и холестеатомы у детей способствуют перенесенный рецидивир-ий средний отит или наруш ф-ии слух трубы, задерживающие пневматизацию сосцевид отростка, вследствие чего остр пр-сс переходит в хр. Радикальную операцию произв-ят, когда деструктивный пр-сс в височ кости сопровожд-ся значит разруш-ем задней костной стенки слух прохода и крыши антрума.
В третьем законе эвальда говорится что
Первый закон: плоскость нистагма совпадает плоскостью вращения.
При вращении в той или другой степени раздражаются все полукружные каналы (более сильное раздражение испытывают, конечно, каналы, плоскость которых наиболее близко совпадает с плоскостью вращения). Все импульсы суммируются в центрах и нистагм во время вращения и после него всегда будет происходить строго в плоскости вращения. Поэтому нет необ чодимости для получения, например, горизонтального нистагма в установлении горизонтального канала строго в горизонтальной плоскости.
Направление медленного компонента нистагма имеет большое биологическое значение так как обеспечивает фиксацию поля зрения. Если, например, повернуть голову вправо, глаза медленно отходят влево (медленный компонент), обеспечивая фиксацию впереди находящихся предметов.
В таком же направлении движется п эидолимфа. Таким образом, направление медленного компонепта нистагма (как и защитных движений) во всех случаях без исключения совпадает с направлени м тока эндолимфы, причем это правило верно для любого канала. Так как эти закономерности не имеют исключения. их можно назвать железными законами нистагма В. И. Воячек).
Исходя из этих законов, нистагм во время правовращения (по часовой стрелке) будет наблюдаться вправо (ток эндолимфы и медленный компонент влево), а после остановки постнистагм будет наблюдаться влево (медленный компонент нистагма и защитные движения вправо).
При вращении с открытыми глазами наступает оптический нистагм, который совпадает по направлению с вестибулярным и имеет также зна чение для обеспечения лучшей фиксации предметов. Генез вестибулярного пистагма В. И.
Воячек объясняет тем, что при вращении по времени всегда совпадали ток эндолимфы и нистагм, вызванный оптической фикса цией предметов. Благодаря этому между ними установилась условная связь, почему даже одно перемещение лимфы (при вращении с закрытыми глазами) также стало вызывать нистагм.
В филогенезе условная связь закрепилась, и в настоящее время вестибулярный нистагм уже является безусловным (врожденным) рефлексом.
Нетрудно видеть, что при вращательной пробе ампулярный рецептор раздражается два раза, в начале и в конце вращения, когда имеет место положительное и отрицательное угловое ускорение. Во время равномерного вращения вестибулярный нерв не раздражается, что вполне гармонирует с элементарной теорией, согласно которой ток эндолимфы является раздражителем ампулярного снаряда. Обычно наблюдения за нистагмом производят после пассивного вращения (например, на центрифуге или кресле Барани с закрытыми глазами).
При вращении испытуемого со скоростью одного оборота (360°) в 2 секунды, т. е. с угловой скоростью в 180°, вначале наступает вращательный нистагм, который совпадает с направлением вращения и длится при продолжающемся равномерном движении около 25—40 секунд и затем прекращается, несмотря на продолжающееся вращение.
После остановки опять возникает нистагм (постнистагм) уже в противоположную сторону, который длится приблизительно столько же времени, как и вращательный (перротаторный) нистагм.
Очень интересные данные были получены при длительном вращении, причем движения глазных яблок записывались в течение самого вращения при помощи нистагмографии. В начале правовращения появляется энергичный нистагм в сторону вращения (вправо), но затем при совершенно равномерном движении, когда периферический аппарат уже не подвергается раздражению, появляется нистагм, направленный в обратную сторону, т. е. влево (так называемый инверсный нистагм).
Периодическая смена направления нистагма в более ослабленном виде может наблюдаться несколько раз. После остановки наблюдается постнистагм влево, но после известного срока у некоторых лиц наблюдается нистагм, направленный вправо,—так называемый постпостнистагм, описанный впервые Барани. Вестибулярная реакция имеет, таким образом, маятникообразный характер.
Закон Эвальда
Эвальду удалось в эксперименте запломбировать гладкий конец полукружного канала голубя, рядом с пломбой ввести в канал полую иглу и с помощью поршня шприца направлять движения эндолимфы в одну или другую сторону и регистрировать при этом характер возникающих реакций.
Первый закон Эвальда — реакции возникают только с того полукружного канала, который находится в плоскости вращения, несмотря на то что какое-то менее сильное смещение эндолимфы происходит и в каналах, расположенных на плоскости вращения. При этом проявляется регулирующее значение центральных отделов анализатора. Следовательно, реакция с полукружных каналов (нистагм, отклонение конечностей и т.д.) всегда возникает в плоскости вращения.
Второй закон Эвальда — направлению движения эндолимфы всегда соответствует направление медленного компонента нистагма, направление отклонения конечностей, корпуса и головы. Следовательно, быстрый компонент нистагма (или просто нистагм) будет направлен в противоположную сторону. Например, после вращения в кресле Барани по часовой стрелке (вправо) движение эндолимфы в горизонтальном полукружном канале после остановки будет продолжаться вправо. Согласно этому закону Эвальда, в данном случае и поствращательный нистагм будет направлен влево, а отклонение конечностей, туловища и головы произойдет вправо. Если с помощью электронистагмографии произвести регистрацию нистагма не после остановки, а в момент вращения вправо, то будет выявлен нистагм вправо. Это объясняется тем, что в период наращивания вращения вправо эндолимфа будет отставать от стенок канала, смещаясь в противоположную сторону, т.е. влево, следовательно, и медленный компонент нистагма будет направлен влево, а быстрый — вправо.
Третий закон Эвальда — движение эндолимфы в сторону ампулы (ампулопетально) в горизонтальном полукружном канале вызывает в значительной мере более сильную реакцию, чем движение эндолимфы к гладкому концу (ампу-лофугально). Из этого закона следует, что, поскольку после вращения вправо эндолимфа движется в правом горизонтальном канале ампулофугально, а в левом — ампулопетально, после вращения вправо возбуждается в основном левый лабиринт, а раздражением правого лабиринта при клиническом исследовании можно пренебречь. Однако при этом нужно иметь в виду, что реакции с менее раздражаемого лабиринта, хотя и незначительно, усиливают реакции второго лабиринта, кроме того, в вертикальных каналах эта реакция будет обратной.
10. Диагностика хронического гайморита
Диагноз ставят на основании жалоб больного, анамнеза и объективного исследования полости носа. Наличие гноя в среднем носовом ходе (под средней раковиной), который появляется вновь после вытирания и наклона головы кпереди с поворотом ее в противоположную исследуемой пазухе сторону, указывает на происхождение его из верхнечелюстной пазухи (симптом Заболоцкого—Десятковского— Френкеля). Облегчить отток гноя можно, смазав средний носовой ход сосудосуживающими средствами (3—5% раствор эфедрина или. 2—3% раствор кокаина с адреналином), или отодвинув среднюю раковину к носовой перегородке (средняя риноскопия), или методом отсасывания гноя. Отсасывание можно произвести резиновым баллоном с оливой во время глотания воды, предварительно анемизировав средний носовой ход. После этого можно прибегнуть иногда к зондированию выводного отверстия верхнечелюстной пазухи. Вытекание гноя мимо введенного зонда будет с несомненностью указывать на гнойное поражение пазухи. Однако эти приемы не всегда ведут к положительным результатам. Поэтому наличие в среднем носовом ходе острых воспалительных изменений слизистой оболочки или гноя в одинаковой мере может быть отнесено к поражению как верхнечелюстной, так и лобной пазухи и передних клеток решетчатого лабиринта.
Для установления окончательного диагноза требуется ряд дополнительных данных, получаемых путем просвечивания придаточных пазух носа (диафаноскопия), рентгенологического исследования, пробного прокола с последующим промыванием верхнечелюстной пазухи. Диафаноскопия производится электрической лампочкой Геринга, которую в темном помещении вводят в рот больного; при смыкании губ больного можно видеть, как обе половины лица просвечивают красным цветом одинаковой интенсивности. В случаях, когда имеются изменения в верхнечелюстной пазухе, соответствующая сторона лица будет затемнена, зрачок не светится и в глазу на пораженной стороне ощущения света у больного не будет, в то время как в норме исследуемый испытывает ощущение света в обоих глазах и оба зрачка будут ярко-красного цвета. Если получается разница в силе освещения обеих половин лица, то это может дать некоторые указания на поражение верхнечелюстной или решетчатой пазухи на затемненной стороне. С помощью этой же лампочки, надевая на нее металлический колпачск-гильзу с собирательной линзой й прикладывая ее к внутреннему углу глазницы, можно определить состояние лобной пазухи. Рентгеновский снимок придаточных пазух носа прежде всего позволяет судить о наличии пазух (иногда они могут полностью отсутствовать), их размерах и объеме. Чем больше объем пазух, тем резче бывает выражено просветление или так называемая пневматизация (воздушность) ее. Нарушение пневматизации, обусловленное патологическим процессом (серозный или гнойный экссудат), выражается на рентгенограмме затемнением, возникающим вследствие задержки лучей более плотной, чем воздух, средой. На этом основании удается определить наличие экссудата в пазухах, особенно в тех случаях, когда, правда, нечасто, бывает виден его уровень, и у некоторых больных распознать утолщение слизистой оболочки или полипы.
При трактовке рентгенограммы следует учитывать различие в величине пазух при сравнении одной и другой стороны. Так, малая по объему пазуха и в норме кажется менее прозрачной, а большая даже при патологическом состоянии может казаться мало затемненной. Данные, полученные при просвечивании как гайморовых, так и лобных пазух, не могут иметь абсолютной диагностической ценности. Неодинаковая величина пазух с обеих сторон, разница в толщине их костных стенок и не так уж редко встречающиеся другие анатомические варианты, как полное отсутствие лобных пазух, несколько снижают ценность этого метода исследования. Если в результате предшествовавших исследований не представляется возможным установить диагноз, то производит пробный прокол и промывание верхнечелюстной пазухи.
Диагноз хронического гайморита ставят на основании совокупности данных, характерных жалоб, объективного осмотра и дополнительных методов обследования (рентгенологическое исследование, диафаноскопии, пробный прокол и промывание верхнечелюстной пазухи). С точки зрения дифференциальной диагностики необходимо иметь в виду, что наличие гноя в среднем носовом ходе и образование полипов могут иметь место и при заболевании решетчатых и лобных пазух. В таких случаях после промывания верхнечелюстной пазухи и очистки полости носа обнаружение гноя при вторичном осмотре через 15—20 мин указывает на происхождение этого гноя из лобной пазухи или из клеток решетчатого лабиринта.
11. Носовые кровотечения
Среди спонтанных кровотечений из верхних дыхательных путей на первом месте по частоте стоят носовые кровотечения. Особенности строения слизистой оболочки носа, богатое ее кровоснабжение обусловливают частоту носовых кровотечений.
Однако не всякое кровотечение из наружных отверстий носа свидетельствует о носовом кровотечении. Последнее нередко может оказаться кровотечением из более глубоких дыхательных путей, а также из пищевода и желудка. Вместе с тем многие случаи носовых кровотечений у детей и у больных, ослабленных или находящихся в обморочном состоянии, могут оставаться незамеченными, если кровь через хоаны стекает в глотку и заглатывается или аспирируется. В таких случаях кровавая рвота или выбрасываемая при кашле кровь нередко является первым признаком носового кровотечения.
Местные причины носовых кровотечений. Травматические повреждения носа занимают первое место среди местных причин носовых кровотечений. Почти все травмы носа сопровождаются носовыми кровотечениями. К легким травмам носа следует отнести царапины и ссадины, наносимые пальцами больного, при удалении плотно приставших корок у входа в нос, особенно на носовой перегородке. Такие корки обычно образуются при атрофическом рините, главным образом при rhinitis sicca anterior. Зуд, которым сопровождается это заболевание, побуждает больных удалять эти корки ногтем пальца, внесенная при этом инфекция ведет к изъязвлению слизистой оболочки, иногда даже к перихондриту и ограниченному некрозу хряща, в отдельных случаях и к прободению носовой перегородки.
Причинами, предрасполагающими к носовым кровотечениям, могут быть острые и хронические насморки (в особенности атрофические), иногда искривление носовой перегородки, аденоиды. Сильный кашель, сморкание и чиханье усиливают возможность носовых кровотечений.
Инородные тела также могут быть причиной кровотечения как в момент внедрения вследствие повреждения слизистой оболочки, так и после длительного пребывания их в полости носа, когда в результате продолжительного раздражения слизистой оболочки носа образуются грануляции, которые могут быть источником кровотечения.
Хирургические вмешательства в полости носа почти всегда сопровождаются носовыми кровотечениями, которые в редких случаях могут быть очень обильными и даже угрожать жизни больного.
Кровотечения вследствие изъязвлений в полости носа также нередки. Изменения слизистой оболочки носа с изъязвлениями иногда могут наблюдаться у рабочих хромового производства при недостаточной охране труда и у лиц, имеющих дело с крепкими кислотами (серная, хлористоводородная, азотная).
Изъязвившиеся инфильтраты слизистой оболочки носа туберкулезного или сифилитического характера обычно не дают обильных кровотечений. Последние проявляются лишь в виде небольшой примеси крови к выделениям из носа. Однако возможность тяжелых. кровотечений не исключена и при язвенных поражениях слизистой оболочки носа.
Кровотечения из носа—частый спутник некоторых доброкачественных и злокачественных новообразований полости носа. Из доброкачественных опухолей наиболее частой причиной кровоточивости является кровоточащий полип носовой перегородки. Кровотечения из носа могут наблюдаться и при других доброкачественных опухолях носа (папилломы, лимфомы, ангиомы, кавернозные ангиомы и т. д.), особенно при неосторожном исследовании и зондировании полости носа. К серьезным следует отнести кровотечения, которые часто наблюдаются при ангиофибромах носоглотки, развивающихся у лиц мужского пола в молодом возрасте (от 12—13 до 25—26 лет). Они отличаются выраженной кровоточивостью независимо от величины новообразования и места его расположения. Кровотечение возникает внезапно, иногда во время сна, и нередко является первым клиническим симптомом этого заболевания. Повторные кровотечения могут вести к вторичной анемии.
Кровотечения при злокачественных новообразованиях чаще наблюдаются в виде примеси крови в выделениях из носа, приобретающих сукровичный характер, с неприятным запахом, реже они бывают профуз- ными. Первый тип кровотечений преимущественно наблюдается при раковых опухолях, второй—при саркомах, хотя и здесь могут быть исключения.
Общие причины носовых кровотечений. К этим причинам относятся изменения в сосудистой системе и в составе крови.
Многие острые инфекционные заболевания (брюшной и возвратный тифы, грипп, скарлатина, натуральная оспа, малярия и др.) вследствие перегревания организма и наступающих сосудистых изменений могут сопровождаться обильными кровотечениями.
Кровотечения при артериальной гипертонии чаще бывают повторными, иногда это первые признаки основного заболевания.
В тех случаях, когда кровотечения не обильны, некоторые авторы предлагают рассматривать их как «саморегулирование» организмом артериального давления через как бы открывающийся предохранительный клапан.
Но так как эти кровотечения нередко бывают из задних отделов полости носа и иногда возникают при разрыве крупных ветвей основной небной артерии, то они могут вызвать резкую анемию.
Склонность к кровотечениям отмечается при тяжелых анемиях, септических состояниях, интоксикациях, гипо- и авитаминозах, кахексии и т. д.
Носовые кровотечения часто наблюдаются при пороках сердца с нарушением компенсации, при эмфиземе легких и других заболеваниях и состояниях, ведущих к застою в кровеносной системе (например, при заболеваниях печени, селезенки, беременности и т. д.). Носовые кровотечения, возникающие у лиц с циррозом печени, иногда бывают очень обильны, трудно останавливаются и нередко служат одним из ранних проявлений болезни. Заболевания печени нередко сопровождаются нарушением гемостатических функций и рецидивирующими носовыми кровотечениями. Обычно в таких случаях лечение, направленное на восстановление функции печени, дает благоприятный эффект и в отношении прекращения кровотечений, что подтверждает патогенез этих геморрагий.
Застойные явления в области головы, сопровождающиеся носовыми кровотечениями, наблюдаются при опухолях на шее, частом кашле (коклюш) и др.
Наиболее серьезными носовые кровотечения бывают при геморрагических диатезах (гемофилия, болезнь Верльгофа, геморрагическая тромбастения, геморрагический васкулит, болезнь Рандю — Ослера).
Патогенез кровоточивости при различных формах геморрагического диатеза неодинаков. При одних формах кровоточивость обусловлена нарушениями в системе свертывания крови (отсутствие или низкое содержание одного или нескольких факторов, участвующих в процессе свертывания крови), при других—нарушениями в тромбоцитарном аппарате (количественные, качественные и функциональные изменения в тромбоцитах), наконец, в третьих—нарушениями в сосудистой стенке (врожденная геморрагическая телеангиэктазия, или болезнь Рандю— Ослера, эндоваскулиты, геморрагический васкулит и др.). Следует особенно выделить болезнь Рандю — Ослера—семейный геморрагический ангиоматоз, начинающийся у взрослого и достигающий наибольшей тяжести к 50—60 годам. Носовые кровотечения при этой болезни ведут к смерти свыше чем у 10% больных.
Носовыми кровотечениями, а также кровотечениями из других отделов верхних дыхательных путей нередко сопровождаются заболевания органов кроветворения (лейкоз, гемоцитобластоз и др.).
Особую группу носовых кровотечений составляют так называемые викарные и конкомитирующие (сопровождающие) кровотечения, которые либо наступают взамен отсутствующих менструаций, либо сопровождают их. Они чаще всего бывают при аменорее или гипомен- струальном синдроме в подростковом возрасте или у девушек. Нередко носовые кровотечения отмечаются у больных, страдающих геморроидальными кровотечениями.
Немаловажное значение в возникновении носовых кровотечений имеют пребывание в условиях пониженного атмосферного давления (у летчиков и альпинистов) и ряд других метеорологических факторов.
Увеличение частоты кровотечений из верхних дыхательных путей в зимне-весенние месяцы может быть обусловлено сезонными колебаниями резистентности капилляров в связи с недостаточным обеспечением организма аскорбиновой кислотой.
Среди общих причин кровотечений из верхних дыхательных путей следует также иметь в виду, что за последние годы в связи с широким применением антикоагулянтов (дикумарин, фенилин, неодикумарин, или пелентан, и. др.) и индивидуально повышенной чувствительностью, а также возможной передозировкой препарата могут возникнуть осложнения в виде геморрагического диатеза, когда наряду с кровоизлияниями в кожу, слизистые оболочки и внутренние органы, могут наступить кровотечения из области рта, носа и носоглотки.
Симптомы носовых кровотечений бывают крайне разнообразны. Кровотечение в одних случаях начинается внезапно, без видимой причины, иногда во сне. В других случаях больные отмечают продромальные явления: головную боль, разбитость, головокружение или шум в ушах. Обычно источник кровотечения находится в одной половине носа, но затекающая в носоглотку кровь может вытекать и из другой половины. Кровь большей частью чистая, ярко-красного цвета. Кровотечение иногда останавливается самопроизвольно, но нередко продолжается в течение длительного времени, обескровливая больного, вызывая падение пульса, общую слабость, обморок. Обильные, часто повторяющиеся кровотечения могут вести к вторичной анемии.
У детей, находящихся на постельном режиме по поводу основного (чаще инфекционного) заболевания, и у больных в бессознательном состоянии можно недооценить серьезность кровопотери, так как вытекающую кровь они частично могут проглатывать и лишь незначительная ее часть может вытекать из носа. Нарастающее побледнение, слабый частый пульс и кровавая рвота обычно указывают на продолжающееся кровотечение. Поэтому во всех случаях носовых кровотечений необходима повторная фарингоскопия, пока не будет уверенности, что кровь не затекает в глотку.
Диагноз носового кровотечения особых трудностей не представляет. Сложнее установить источник кровотечения. Чтобы определить, из какой половины носа происходит кровотечение, слегка наклоняют голову больного вперед. При этом более четко выявляется кровоточащая половина носа. Обильно вытекающая кровь из носа часто затрудняет осмотр слизистой оболочки и маскирует место кровоточащего сосуда. В таких случаях при откидывании головы больного несколько кзади иногда облегчается определение кровоточащего участка. Если в переднем отделе носовой перегородки источник кровотечения не обнаружен, то необходимо осторожной временной тампонадой (тампонами, смоченными в растворах перекиси водорода, адреналина, эфедрина или тромбина) приостановить или уменьшить кровотечение. Быстро, но осторожно извлекая тампон, стараются осмотреть более глубокие отделы полости носа и обнаружить кровоточащий участок. В тех случаях, когда в полости носа не удается обнаружить кровоточащий участок, необходимо выяснить, носовое ли это кровотечение, так как вытекающая кровь из носа может иметь своим источником и более глубокие дыхательные или пищеварительные пути. Однако надо иметь в виду, что, кроме наружных кровотечений, протекающих явно, могут наблюдаться (хотя и в небольшом проценте случаев) так называемые скрытые кровотечения, когда кровь, стекая по задней стенке глотки, попадает в пищевод и желудок. В гаких случаях нередко первым симптомом является кровавая рвота из переполненного желудка, симулирующая желудочное кровотечение (hasmatemesis).
Носовые кровотечения могут возникать из любых участков слизистой оболочки носа, но в 90—96% случаев они исходят из передненижней части носовой перегородки, примерно на 1 см отступя от внутреннего края входа в нос (так называемый киссельбахов участок)—кровоточивая зона носовой перегородки.
Кровотечения чаще являются результатом эрозии или разрыва артериальных веточек или анастомотической сети артериальных капилляров вследствие их ломкости или атероматозного уплотнения.
Кровотечения из передней решетчатой артерии обычно бывают в области переднего конца средней раковины. Иногда при этом кровь затекает в верхнечелюстную пазуху.
Лечение носовых кровотеченийзаключается в различных способах остановки уже имеющегося кровотечения и в предупредительных мероприятиях. Последние должны быть направлены на лечение основных заболеваний, о которых кратко говорилось выше.
Остановка носового кровотечения. Самая частая локализация носовых кровотечений—передненижняя часть носовой перегородки. Поэтому при небольшом кровотечении наиболее простым способом остановки является прижатие пальцем крыла носа к носовой перегородке. Если такой прием оказывается недостаточным, в передний отдел носовой полости вводят шарик стерильной ваты или марли, смоченный в растворе перекиси водорода. Этот шарик больной может ввести себе сам, через крыло носа прижать к носовой перегородке и держать его в течение некоторого времени (10—15 мин). Небольшие кровотечения таким образом легко останавливаются. В случаях, когда такие меры не обеспечивают остановки кровотечения, прибегают к передней тампонаде полости носа.
Передняя тампонада полости носа произврдится при помощи коленчатого пинцета, носового корнцанга или щипцов Гартмана.
При кровотечениях из передних отделов носа можно ограничиться введением тампона только в передние отделы. При кровотечениях из средних и задних отделов носа, а также тогда, когда первый вид тампонады не дает эффекта, следует проводить тампонаду всей полости носа. Длинными марлевыми тампонами Шириной 1—1,5 см последовательно выполняют все углубления носовой полости: задние отделы полости носа, нижний и средний носовые ходы и общий носовой ход. Этот способ остановки кровотечения имеет некоторые недостатки, так как удаление тампона даже с максимальной осторожностью может вызвать отхождение образовавшихся тромбов, повреждение слизистой оболочки.
Чтобы избежать этих неприятных последствий, рекомендованы различные варианты применения передней тампонады (смачивание тампона раствором перекиси водорода, раствором тромбина, сывороткой крови или стерильным вазелиновым маслом).
Эту же цель преследует несколько иная методика передней тампонады носа. При этом с помощью носовых щипцов в полость носа глубоко вводят полоску марли в виде петли, концы которой остаются снаружи. Пространство внутри этой петли плотно выполняется кусочками марли.
Для того чтобы при передней тампонаде полости носа тампон не попадал в носоглотку, можно к его заднему концу привязать шелковую нитку, которую натягивают во время тампонады. В дальнейшем она удерживает тампон от попадания в носоглотку.
М. П. Мезрин (1937) предложил пневматический тампон, который одновременно заменяет переднюю и заднюю тампонаду. К катетеру Нелатона диаметром 3—4 мм шелковыми лигатурами привязывают два баллончика. При вдувании воздуха через катетер оба баллончика (через отверстие в стенке катетера) раздуваются одновременно и плотно закрывают вход и выход из полости носа. Большинство авторов рекомендуют, в особенности при повторных кровотечениях, прижигать кровоточащее место. Для этого сначала стараются уменьшить или приостановить носовое кровотечение, прижимая к кровоточащему месту сухие или смоченные раствором перекиси водорода тампоны. Одновременно кладут резиновый пузырь со льдом на затылок, что рефлекторным путем способствует уменьшению кровотечения. Затем смазывают кровоточащий участок 3—5% раствором кокаина (или 1% раствором дикаина) с адреналином. Еще лучше приложить к нему на 5—10 мин небольшой кусочек ваты, смоченной в том же растворе, после чего можно приступить к прижиганию.
Прижигания могут быть произведены нитратом серебра, трихлоруксусной или хромовой кислотой, а также гальванокаутером. Нитрат серебра применяют напаянным на конец зонда в виде так называемой ркемчужины. Головку пуговчатого зонда нагревают над пламенем спиртовки и на короткое время опускают. в кристаллический порошок нитрата серебра; на головке зонда тотчас образуется плотная жемчужина.
Избыток нитрата серебра на слизистой оболочке нейтрализуют изотоническим раствором натрия хлорида, а избыток кислот 2% раствором гидрокарбоната натрия.
Применяя гальванокаустику, необходимо соблюдать определенные правила (см. Насморк гипертрофический, лечение).
В последнее время успешно применяют криотерапию и лазер, особенно при рецидивирующих кровотечениях.
Небольшие кровотечения из кровоточивого участка носовой перегородки могут быть остановлены введением 4—5 мл 0,5—1% раствора новокаина под слизистую оболочку носовой перегородки у места кровотечения.
Задняя тампонада носа применяется лишь в тех случаях, когда другие способы остановки кровотечения неэффективны. Производят ее следующим образом. Тампон для задней тампонады носа готовят из марли, сложенной туго в несколько слоев, соответственно объему носоглотки, и перевязывают его вдвое сложенной толстой шелковой нитью крест-накрест. Оставляют три длинные нити. Затем берут тонкий резиновый катетер или тонкий буж, который по нижнему носовому ходу проводят до носоглотки и далее продвигают до среднего отдела глотки. Когда конец катетера покажется из-за мягкого неба, его захватывают корнцангом или пинцетом, выводят изо рта и привязывают к нему двумя нитями заранее приготовленный тампон. После этого катетер вместе с нитями выводят обратно из носа, а также при помощи пальца вводят за мягкое небо в носоглотку, где его плотно прижимают к хоанам. Затем туго натягивают выведенные из носа нити, производят переднюю тампонаду носа и обе нити завязывают над марлевым валиком, прижатым к входу в нос. Оставленный во рту третий конец нитки от тампона или обрезают на 2—3 см ниже мягкого неба, или обматывают его вокруг ушной раковины и приклеивают липким пластырем к щеке. Этот конец нитки понадобится при удалении тампона. Если нитка отрезана, то для удаления тампона ее захватывают корнцангом.
В большинстве случаев тампоны как после передней, так и после задней тампонады удаляют через 1—2 сут, так как пропитанный кровью тампон и сгустки крови в носоглотке представляют хорошую питательную среду для развития микробов, которые в таких случаях очень легко попадают через слуховую трубу в среднее ухо и вызывают острый гнойный отит с возможными внутричерепными осложнениями.
Наибольшую опасность представляет длительное пребывание тампонов у тяжелобольных, когда просматривается начало острого отита из-за тяжести основного заболевания и желания по возможности меньше тревожить больного, только что перенесшего тяжелую кровопотерю. При намечающихся осложнениях в случае надобности лучше сделать заднюю тампонаду повторно, чем оставлять на продолжительное время первоначально введенный тампон.
Хирургические способы остановки носовых кровотечений.Для борьбы с кровотечениями из носа в тех случаях, когда нельзя остановить кровотечение с помощью прижигания, передней или задней тампонады, предложен ряд хирургических вмешательств.
К легким хирургическим вмешательствам следует отнести: введение под слизистую оболочку кровоточащего участка носовой перегородки 0,5— 1% раствор новокаина или склерозирующих веществ (0,5— 1 мл 5% раствора дигидрохлорида хинина), разрезы слизистой оболочки без отсепаровки или с отсепаровкой ее, подслизистая резекция носовой перегородки, выскабливание сосудистых грануляций. Более серьезное хирургическое вмешательство—перевязка приводящих сосудов на протяжении (наружная и внутренняя сонные артерии, решетчатые артерии и внутренняя челюстная артерия).
С целью уменьшить кровоснабжение кровоточащего участка носовой перегородки вводят под слизистую оболочку 1—2 мл 0,5% раствора новокаина с адреналином, по возможности с отслаиванием слизистой оболочки. Этот прием иногда дает разительный эффект, особенно у молодых лиц в тех случаях, когда повторными неудачными прижиганиями не удавалось добиться остановки кровотечения; при этом образовывались кровоточивые грануляции с явлениями воспаления, которые поддерживали кровотечение.
Более эффективными методами являются разрезы слизистой оболочки, которые предлагалось производить в области кровоточивой зоны с отслойкой слизистой оболочки или без нее с целью прерывания и тромбозирования сосудов указанной области.
В тех случаях, когда обычные мероприятия при носовых кровотечениях в виде прижиганий кислотами или гальванокаутером и т. д. не достигают цели, рекомендуется также отделять слизистую оболочку носовой перегородки от хряща, как это делается при резекции перегородки.
При обильных, рецидивирующих кровотечениях преимущественно из передних отделов носа, особенно при геморрагических диатезах, наряду с медикаментозным лечением, применяется носовая дермопластика по Саундерсу. При этом удаляется слизистая оболочка (с сохранением надхрящницы и надкостницы) переднего отдела носовой перегородки, бокового (треугольного) хряща, нижней носовой раковины и переднего отдела дна полости носа и замещается расщепленным кожным лоскутом из заушной области. Для фиксации лоскута используют склеивающую ткань в виде высококонцентрированного фибриногена человека. Метод особенно эффективен при широком доступе и более протяженной дермопластике. При изменении слизистой оболочки задних отделов полости носа и повторном вмешательстве подход осуществляется с помощью боковой ринотомии. В настоящее время успешно применяется замещение слизистой оболочки амнионом.
Наиболее серьезную проблему представляют профузные, рецидивирующие кровотечения из задних отделов полоста носа, особенно при болезни Рандю — Ослера. Показаны перевязка внутренней челюстной артерии (в крылонебной ямке), дермопластика по Сауцдерсу путем боковой ринотомии. Наиболее эффективна суперселективная ангиография с эмболизацией ветвей наружной сонной артерии (особенно в ургентных случаях).
При профузных носовых кровотечениях, когда не удается остановить их всеми перечисленными способами, перевязывают наружную, а в редких случаях—даже внутреннюю или общую сонную артерию.
Биологические и. фармакологические средства. При любом носовом кровотечении необходимо стремиться остановить его с помощью наиболее простых и наименее травматичных методов. Широко используется местное применение различных медикаментозных средств. Однако в ряде случаев эта меры оказываются недостаточными.
При носовых кровотечениях, причиной которых являются общие заболевания организма, наряду с местными мероприятиями для остановки кровотечения необходимо лечение основного заболевания; оно имеет своей целью повысить свертываемость крови, улучшить резистентность стенок капилляров, нормализовать сердечно-сосудистую деятельность и т. д.
При наличии спонтанных или послеоперационных кровотечений вначале применяют местные средства остановки кровотечений, а затем при необходимости используют и общие мероприятия. Общее лечение по возможности должно быть направлено на основную причину заболевания.
Биологические препараты могут быть применены местно, а также парентерально или в/в. Местно широко используют плазму крови, которой смачивают тампоны перед введением их в полость носа. Еще большее распространение имеют сухая плазма крови и различные препараты, изготовляемые из нее: гемостатаческая губка, фибринные пленки, так называемый сухой тромбин, биологический антисептический тампон (БAT), и др. Порошком сухой плазмы крови густо припудривают кровоточащий участок после предварительной очистки от сгустков крови и анестезии раствором кокаина с адреналином или же к кровоточащему участку прижимают тампон, обильно смоченный раствором Тромбина. (Стерильный препарат тромбин представляет собой белый порошок, выпускаемый в стеклянных флаконах или в ампулах, легко растворимый в изотоническом растворе натрия хлорида с образованием мутного опалесци- рующего раствора.)
Цитратную плазму крови человека и животных в готовом виде под названием препарата вивокола применяют для смачивания марлевых тампонов при носовых кровотечениях или в виде сгустка (после прибавления 5% раствора хлорида кальция) прикладывают к кровоточащим местам. Тампоны после очистки носа от сгустков крови вводят на 3—5 мин, после чего кровотечение обычно останавливается.
Особенно эффективны эта препараты при обильных капиллярных кровотечениях, при обширных кровоточащих участках на слизистой оболочке носа, как это наблюдается при различных геморрагических диатезах (гемофилия, болезнь Верльгофа, геморрагическая тромбастения, геморрагический васкулит и др.), а также при лейкозах, апластаче- ской анемии, сепсисе, болезни Боткина, циррозе печени и других заболеваниях.
В таких случаях назначают препараты, уменьшающие проницаемость и ломкость капилляров (аскорбиновая кислота по 1 г 3 раза в день после еды, рутин по 0,02—0,05 г 2—3 раза в сутки, аскорутин по 1 таблетке 2 раза в день).
Витамин К (викасол) целесообразно назначать при кровотечениях, связанных с гипопротромбинемией (Vikasoli 0,015 г по 1 таблетке 2 раза в день).
В борьбе с вторичной инфекцией при повторной тампонаде носа хорошим средством может служить гемостатическая губка в смеси с антибиотиками и сульфаниламидами. Этой губкой широко пользуются также при кровотечениях после тонзиллэктомии, операции на верхнечелюстной полости и других хирургических вмешательств.
С целью остановки кровотечения в ряде случаев применяют глюкокортикоидные препараты. Хороший эффект дает аминокапроновая кислота (капли в нос). Препарат относится к лизоцимам, угнетает фибринолиз, является ингибитором плазминогена и плазмина.
В общей хирургии в борьбе с паренхиматозными кровотечениями, например при операциях на печени, часто используют биологические способы остановки кровотечений—прикладывают сальник, фасции, жировую и мышечную ткань к кровоточащему участку. Эти способы могут быть применены и при кровотечениях из верхних дыхательных путей при заболеваниях крови, характеризующихся пониженной свертываемостью.
Повышают свертываемость крови также экстракты печени и селезенки. Переливания крови и плазмы показаны лишь при очень больших кровопотерях с целью замещения потерянного объема крови и эритроцитов.
При кровотечениях вследствие телеангиэктазий, помимо средств, применяемых в порядке первой помощи, рекомендуют метилтестостерон (по 0,005 г на прием 2—-3 раза в день под язык, до полного растворения).
Хлорид кальция назначают в 10% растворе ежедневно по 3—5 столовых ложек в течение 3—5 дней или в/в 10—15 мл (вводить медленно) 5 или 10% раствора.
Прогноз носовых кровотечений, когда они не обильны, повторяются редко и не отражаются на общем состоянии, в большинстве случаев благоприятен, особенно у молодых лиц. Частые и обильные кровотечения могут повести к анемии.
12. Строение и функции кортиева органа
Кортиев орган — рецепторная часть слухового анализатора, расположенная внутри перепончатого лабиринта. В процессе эволюции возникает на основе структур органов боковой линии.
Воспринимает колебания волокон, расположенных в канале внутреннего уха, и передаёт в слуховую зону коры больших полушарий, где и формируются звуковые сигналы. В кортиевом органе начинается первичное формирование анализа звуковых сигналов.