диагноз акс что это значит
Ишемическая болезнь сердца
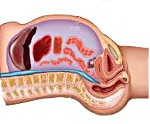
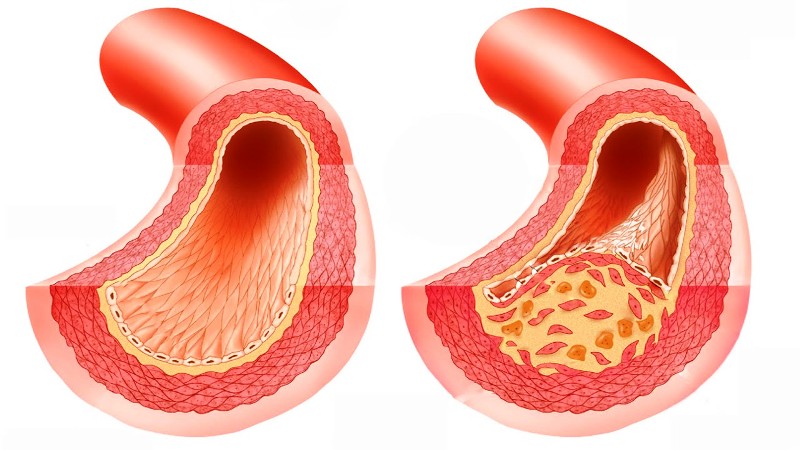
Ишемия сердца (ИБС) — нарушение кровоснабжения сердечной мышцы, связанное с поражением коронарных артерий. Состояние протекает в острой и хронической форме, от чего зависит клиническая картина заболевания.
Для такого раздела медицины, как кардиология ишемическая болезнь сердца — давно изученное состояние, поэтому лечение не вызывает затруднений. Квалифицированный медицинский персонал “Клиники АВС” окажет лучшую медицинскую помощь, специалисты укажут, какие клинические рекомендации при ишемической болезни сердца следует соблюдать, чтобы не допустить обострения болезни.
Общие сведения
Здесь мы видим средние цены в клиниках, которые размещаются в районе указанных станций метро, но в соответствии с Федеральным законом «О Рекламе», мы не указываем названия клиник.
Причины и факторы риска
Также ИБС ишемическая болезнь сердца возникает на фоне тромбоэмболии или спазма коронарных артерий, которые зачастую развиваются на фоне атеросклероза.
Классификация
Симптомы ИБС
Клинические проявления во многом зависят от формы патологии. В целом хроническая ишемическая болезнь сердца отличается волнообразным протеканием: периодическое обострение и стихание симптоматики. Примерно треть пациентов не ощущают беспокоящих проявлений. Однако со временем патология прогрессирует и начинают беспокоить:
Если игнорировать симптомы ИБС, болезнь приобретает хроническую форму, при которой дополнительно возможна отечность ног.
Осложнения
Многие пациенты, которые страдают от ишемии, протекающей в легкой форме, со временем перестает воспринимать заболевание как угрозу, что очень зря. Вряд ли они догадываются, чем опасна ишемическая болезнь сердца. Патология склонна прогрессировать и без лечения приводит к тяжелым последствиям.
Хроническая ишемическая болезнь сердца вызывает инфаркт, при котором развивается отмирание тканей сердечной мышцы. Также болезнь грозит внезапной коронарной смертью, при которой происходит полная остановка сердца. Патология может спровоцировать ухудшение работы сердца и снижение его способности перекачивать кровь.
Диагностика
Диагностика включает комплекс мероприятий. Врач опрашивает пациента относительно беспокоящих симптомов и характера их протекания (с чем связаны обострения, как часто беспокоят), изучает анамнез (болел ли пациент ишемией ранее, проводилось ли лечение, какие хронические заболевания имеет и пр.).
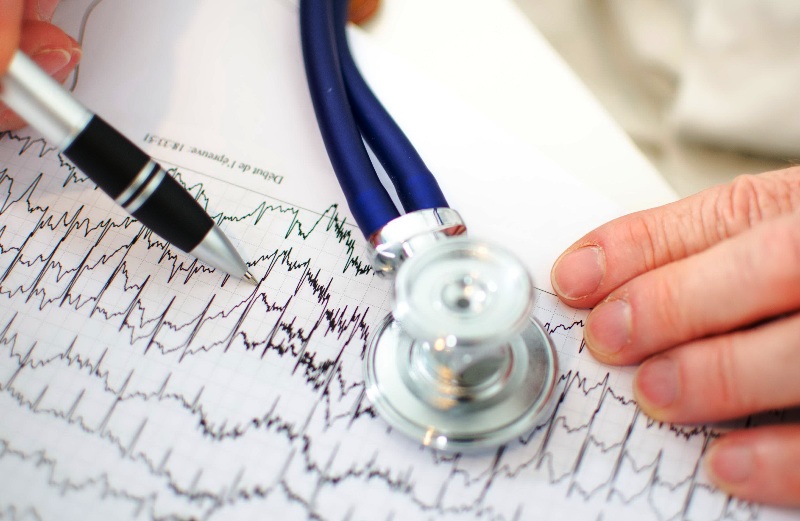
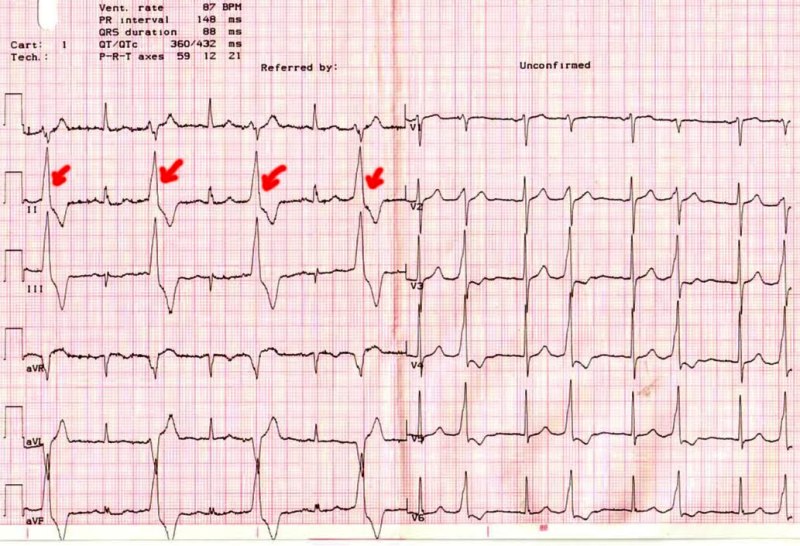
Важное значение в диагностике патологии имеет ЭКГ. Методика позволяет обнаружить нарушения нормального функционирования сердца. ЭхоКГ помогает определить размеры органа, состояние клапанов, полостей, оценить сократительную способность, наличие акустических шумов. Иногда проводят эхокардиографию с физической нагрузкой. Метод позволяет выявить латентную форму ИБС.
Чтобы определить состояние сосудов назначается коронарография. Она помогает установить степень окклюзии, стеноза, проходимости сосудов. Визуализировать сердце в разных плоскостях позволяет МРТ.
Лечение ИБС
Терапия ИБС должна быть комплексной. Пациенту назначается немедикаментозное лечение с коррекцией образа жизни и питания. Больному следует уменьшить физическую активность, чтобы не повышать потребность миокарда в кислороде. Также необходима диета, которая улучшит показатели крови, снизит вероятность отложений на стенках сосудов и уменьшит нагрузку на сердечную мышцу. Пациенту нужно ограничить соль, жиры, быстрые углеводы. Важно следить за калорийностью потребляемой пищи.
Также может быть назначена лекарственная терапия: антиагреганты (повышают текучесть крови), бета-адреноблокаторы (для снижения частоты сокращений сердца) и гипохолестеринемические средства (снижают холестерин в крови). Если нет ограничений к применению, то могут назначить нитраты (для снижения болевого симптома), диуретики (для снижения АД, устранения отеков) и пр. Если терапевтический эффект отсутствует или недостаточно выражен, имеется высокий риск развития инфаркта при ишемической болезни сердца, то показана операция.
Процедуры, проводимые в лечении ИБС:
Прогноз ишемической болезни сердца и профилактика
ИБС имеет благоприятный прогноз ишемической болезни сердца при раннем обращении к врачу и своевременном лечении. Каждый случай индивидуален и зависит от степени поражения миокарда, первопричины патологии (сахарный диабет, расстройства жирового обмена и пр.). Иногда достаточно приема медикаментов, ЗОЖ и ПП. В иных ситуациях требуется операция. Важно чтобы клинические рекомендации при ишемической болезни сердца относительно образа жизни соблюдал каждый пациент: не курил, не употреблял спиртное, следил за весом, питанием, психологическим здоровьем, контролировал АД и при беспокоящих симптомах обращался к врачу.
Если вас беспокоят боли в сердце, вы находитесь в зоне риска развития патологии, то не откладывайте поход к врачу. Кардиологи “Клиники АВС” окажут профессиональную помощь в лечении ИБС и помогут установить первопричину патологии, чтобы сделать лечение максимально эффективным.
Атеросклеротическая болезнь сердца
Что такое атеросклеротическая болезнь сердца? Патология представляет собой сужение просвета аорты и коронарных сосудов вследствие отложения на внутренних стенках холестериновых бляшек. В результате ограничивается приток крови к органу, нарушается кровоснабжение. Если своевременно не распознать патологию и не начать лечение, то пациент рискует столкнуться с серьезными осложнениями, которые в ряде случаев заканчиваются летальным исходом.
Специалисты кардиологического отделения «Клиники АВС» помогут остановить прогрессирование болезни. В нашем лечебно-диагностическом учреждении работают узкопрофильные специалисты различных кардиологических направлений (терапевты-кардиологи, ангиологи, кардиохирурги, аритмологи). Внушительный практический опыт врачей и современное высокоинформативное оборудование позволяет поставить верный диагноз в кратчайшие сроки и разработать схему лечения индивидуально для каждого пациента.
Причины и факторы риска
Накопление липидов на стенках сосудов, сужение их просвета, вплоть до полного перекрытия и расстройство гемодинамики провоцирует развитие гипоксии тканей сердца. ИБС атеросклеротическая болезнь сердца, а также атеросклеротический кардиосклероз, инфаркт миокарда, аневризма сосудов — распространенные осложнения патологии. В конечном итоге она нередко приводит к инвалидизации, преждевременной смерти.
Заболевание относится к полиэтиологическим, т. к. развитию патологии способствует сразу несколько факторов, но основополагающий — повышенный уровень холестерина в крови. Достаточно часто такое состояние наблюдается у лиц с избыточной массой тела, серьезными погрешностями в питании (избыток животных жиров), нарушениями обмена веществ (сахарный диабет).
В группе риска лица с артериальной гипертензией (АГ), генетической предрасположенностью, алкогольной или никотиновой зависимостью, низкой двигательной активностью, частыми инфекционными заболеваниями, а также пациенты, принимающие препараты, влияющие на реологические свойства крови (повышающие ее сгущение), возраст после 45 лет.
Стадии, симптомы и диагностика заболевания
Симптомы атеросклеротической болезни сердца проявляются при значительном перекрытии просвета сосудов. В этом случае нарушается кровоснабжение сердца, нарушается его функционирование. У пациента наблюдается аритмия, приступы боли в левой стороне грудной клетки, которые усиливаются после физической нагрузки или нервного напряжения. Атеросклеротическая болезнь сердца с АГ сопровождается отдышкой, нехваткой воздуха, головокружением, беспокойством, потерей сознания.
Из-за длительного нарушения гемодинамики развивается сердечная недостаточность. Сопутствующим заболеванием может стать ХОБЛ, которое усугубляет состояние пациента и повышает риск летального исхода.
Чтобы поставить диагноз левожелудочковая атеросклеротическая болезнь сердца врачи «Клиники АВС» собирают анамнез. При первичном осмотре лечащий специалист расспрашивает о жалобах, проводит физиакальную диагностику, ставит предварительный диагноз. Для его уточнения назначает ряд диагностических исследований:
Методы лечения
После получения данных обследований лечащий специалист составит индивидуальную схему лечения, учитывая симптоматику, состояние здоровья пациента и особенности протекания патологии.
Лечение атеросклеротической болезни сердца может ограничиться диетой или же быть медикаментозным или хирургическим. Диета уместна на начальной стадии болезни. Пациенту даются рекомендации относительно рациона, в основе которых: ограничение жиров животного происхождения, увеличение потребления клетчатки, овощей.
Прогноз
Прогноз зависит во многом от стадии развития болезни. Чем раньше будет выявлена патология и начато лечение, тем выше продолжительность жизни и шансы на восстановление нормального функционирования сердца.
Врачи «Клиники АВС» настоятельно рекомендуют не откладывать визит к врачу не только, когда боль в сердце становится постоянной, но и в профилактических целях. Наш медицинский центр оснащен современным оборудованием, которое способно выявить мельчайшие патологические изменения в органе, что дает огромное преимущество в скорости постановки диагноза и начале лечения.
«Клиника АВС» — это медицинские услуги европейского уровня, комфортные условия и компетентный персонал. Мы работаем для тех, кто заботится о своем здоровье, о здоровье своих близких и выбирает лучшее.
Абдоминальный компартмент-синдром
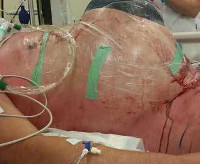
Абдоминальный компартмент-синдром – это комплекс патологических изменений, которые возникают на фоне стойкого повышения внутрибрюшного давления (ВБД) и вызывают развитие полиорганной недостаточности. Наблюдается после операций, при тяжелых повреждениях и заболеваниях органов брюшной полости, забрюшинного пространства, реже – при экстраабдоминальной патологии. Проявляется сердечной, почечной, дыхательной недостаточностью, нарушениями работы печени и ЖКТ. Основу ранней диагностики составляют повторные измерения ВБД, дополнительно используются данные инструментальных и лабораторных исследований. Лечение – срочная оперативная декомпрессия, инфузионная терапия, ИВЛ.
МКБ-10
Общие сведения
Абдоминальный компартмент-синдром (АКС) – грозное осложнение, встречающееся при тяжелых заболеваниях, травматических повреждениях и хирургических вмешательствах. Первые сообщения об отрицательном влиянии увеличенного интраабдоминального давления на состояние больных появились в конце XIX века, но патогенез АКС и значение синдрома как причины смертности были установлены только в 80-х годах прошлого века.
По разным данным, патология диагностируется у 2-30% больных, прооперированных по поводу травм живота. Среди пациентов, находящихся на момент поступления в критическом состоянии и нуждающихся в проведении реанимационных мероприятий, значимое повышение внутрибрюшного давления обнаруживается более чем в 50% случаев, клинические признаки АКС выявляются примерно в 4% случаев. Без лечения летальность составляет 100%.
Причины
Брюшная полость представляет собой замкнутое пространство, ограниченное костными и мягкотканными структурами. В норме давление в ней близко к нулю. При ожирении и в период беременности данный показатель повышается, однако из-за медленного развития изменений организм больного постепенно приспосабливается к этому состоянию. При быстром увеличении ВБД организм пациента не успевает адаптироваться к изменениям, что влечет за собой нарушения деятельности различных органов. Вероятность формирования АКС возрастает при наличии следующих факторов:
Разнородность провоцирующих факторов является причиной возникновения компартмент-синдрома при широком круге заболеваний и состояний, в том числе, не связанных с абдоминальной патологией. Наиболее частыми причинами АКС становятся тяжелые травмы живота, внутрибрюшные кровотечения различного генеза, пересадка печени, перитонит, острый деструктивный панкреатит, множественные переломы тазовых костей, обширные ожоги, инфузионная терапия шоковых состояний. Реже синдром наблюдается при кишечной непроходимости, после пластики грыжи, при проведении перитонеального диализа.
Патогенез
При повышении интраабдоминального давления нарушается кровоток в брюшной полости, это провоцирует повреждение слизистой желудка и кишечника вплоть до формирования участков некроза, прободения полого органа и развития перитонита. Расстройства кровообращения в сосудах печени становятся причиной омертвения более чем 10% гепатоцитов и соответствующих изменений печеночных проб.
Страдает барьерная функция кишечника, что проявляется контактным, лимфогенным и гематогенным распространением бактериальных агентов. Увеличивается вероятность возникновения инфекционных осложнений. Сдавление прооперированных органов потенцирует несостоятельность анастомозов.
Диафрагма смещается кверху, это вызывает повышение давления в плевральной полости и расстройства воздухообмена. Возникает дыхательный, а в последующем – метаболический ацидоз. Формируется респираторный дистресс-синдром. Нарушается снабжение миокарда кислородом. Из-за сдавления крупных венозных стволов повышается центральное венозное давление, уменьшается венозный возврат к сердцу, развивается внутричерепная гипертензия, обусловленная затруднением оттока крови из головного мозга.
Вследствие сдавления почек ухудшается кровообращение в почечной паренхиме, нарушается клубочковая фильтрация, образуются очаги некроза. Поражение почечной ткани провоцирует повышение содержания гормонов, участвующих в регуляции функции почек. У части больных наблюдается острая почечная недостаточность с олигурией или анурией.
Классификация
Устойчивое повышение ВБД носит название интрабрюшной гипертензии. Для определения тактики лечения используют классификацию Берча с соавторами, в которой выделяется четыре степени этого состояния: 12-15, 16-20, 21-25 и более 25 мм рт. ст. АКС ассоциируется с интраабдоминальным давлением, составляющим 20 мм рт. ст. или более, точные показатели, при которых наступают жизнеугрожающие изменения, пока не установлены. С учетом этиологического фактора различают три варианта абдоминального компартмент-синдрома:
Симптомы АКС
Клинические проявления патологии неспецифичны, включают нарушения со стороны разных органов и систем, свидетельствующие о развитии и прогрессировании полиорганной недостаточности. Данные о первых симптомах разнятся. Одни исследователи указывают, что синдром манифестирует напряжением брюшных мышц, увеличением объема живота, которые сочетаются с дыхательными расстройствами, уменьшением диуреза. Другие специалисты полагают, что дыхательные нарушения и олигурия опережают абдоминальную симптоматику.
Осложнения
Характерными осложнениями компартмент-синдрома, возникшего после хирургических вмешательств, являются несостоятельность швов и анастомозов, нагноение ран. Возрастает вероятность образования внутрибрюшных абсцессов, перитонита, сепсиса. После проведения декомпрессионной лапаротомии у 90% больных формируются грыжи и кишечные свищи, у 22% образуются множественные лигатурные свищи.
Из-за нарушения функции легких повышается риск пневмонии. У некоторых пациентов с явлениями ОПН в отдаленном периоде развивается хроническая почечная недостаточность. Увеличивается продолжительность лечения основных заболеваний, отмечаются худшие функциональные исходы при травмах.
Диагностика
Из-за неспецифичности проявлений и других возможных причин полиорганной недостаточности диагностика данного состояния на основании клинических симптомов вызывает существенные затруднения. С учетом тяжести патологии и ее угрозы для жизни больного оптимальным вариантом считается периодическое профилактическое измерение ВБД у лиц с риском развития компартмент-синдрома.
В случае наличия лапоростомы, дренирования брюшной полости, выполнения перитонеального диализа либо лапароскопии возможны прямые измерения показателя, но из-за сложности и инвазивности эти методы применяются редко. Обычно используются следующие диагностические процедуры:
Лечение абдоминального компартмент-синдрома
Основным методом лечения АКС считается хирургическая декомпрессия, но показания к вмешательству пока точно не определены. В клинической практике часто используется алгоритм, согласно которому при 1 и 2 степени интраабдоминальной гипертензии рекомендуется наблюдение и коррекция инфузионной терапии, при 3 – декомпрессивная лапаротомия на фоне интенсивной терапии, при 4 – неотложная оперативная декомпрессия и реанимационные мероприятия.
При наличии асцита на начальном этапе возможно проведение пункции брюшной полости, лапароцентеза либо лапароскопии с последующим дренированием. Хирургическую декомпрессию выполняют в условиях операционной или отделения интенсивной терапии. Применяют поперечный или срединный разрез. В дальнейшем осуществляют ведение методом «открытого живота». При нормализации ВБД, отсутствии отека внутренних органов и окружающих тканей рану ушивают на 1-8 сутки. В остальных случаях производят отсроченное закрытие лапаростомы. Для снижения риска развития грыж устанавливают сетчатые трансплантаты.
Оперативные мероприятия осуществляют на фоне контроля жизненных показателей, ИВЛ, стимуляции диуреза, коррекции обменных расстройств, предупреждения сердечно-сосудистого коллапса вследствие снижения периферического сосудистого сопротивления, профилактики сердечных нарушений, обусловленных поступлением лактата и калия в кровоток после устранения ишемии.
Прогноз и профилактика
Прогноз при абдоминальном компартмент-синдроме определяется своевременностью проведения лечебных мероприятий. При оперативной декомпрессии в течение первых 6 часов после появления признаков АКС (до формирования развернутой картины полиорганной недостаточности) выживаемость составляет 80%. При поздних вмешательствах погибает 43-65% пациентов. При отсутствии мероприятий по декомпрессии летальность достигает 100%.
Профилактика включает врачебную настороженность при поступлении больных с риском формирования АКС, регулярное измерение ВГД, адекватную респираторную поддержку, корректную инфузионную терапию. Некоторые авторы предлагают не накладывать швы на апоневроз при тяжелых травмах живота и других патологиях, провоцирующих АКС, однако эта мера не всегда оказывается эффективной.
Что такое АКС ИБС и каковы его симптомы
Ишемическая болезнь сердца (ИБС) по своей патофизиологической природе представляет собой несоответствие между потребностями мышц миокарда и количеством крови, передаваемым коронарной артерией.
Что значит АКС
При ИБС можно часто увидеть приписку АКС (абдоминальный компартмент-
синдром). Это ишемические изменения, которые провоцируют атеросклеротический кардиосклероз. Проходит он годами, незаметно. Когда сердечная мышца подвергается существенным изменениям, этот недуг дает о себе знать.
Симптоматика может отличаться, в зависимости от характера протекания процесса. Если имеют место очаговые симптомы, это мерцательная аритмия, экстрасистолия и брадикардия. При диффузном обнаруживаются слабость сердечной мышцы и глухие тоны. На ЭКГ фиксируется изменение зубца Т возможна ишемия передней стенки, снижение вольтажа зубцов, смещение оси влево, блокада и аритмии. При помощи УЗИ появляются большие размеры сердца, расширение полостей, тонкие стенки. Выброс снижается. Одновременно с этим наблюдается недостаточность клапанов, митрального и аортального. На рентгене видна кардиомегалия. Примечательно, что в официальной классификации ишемии отсутствует АКС.
При этом в МКБ-10 нет такого понятия. На самом деле не обязательно, чтобы человек жаловался на боль, так как атрофия может быть абсолютно естественной и не дающей себе никак знать. Изменения миокарда могут произойти с возрастом.
Причины
Они могут скрываться в повреждении артерий и миокардиальной структуры. Что сюда относится:
Факторы со стороны миокарда:
Говоря об ишемической болезни сердца и атеросклерозе, необходимо указать факторы риска развития последних. Факторами риска атеросклероза являются ситуации, на которые нельзя влиять: генетическая предрасположенность, возраст, мужской пол. Есть и изменяемые ситуации. В свою очередь, изменяемыми факторами являются факторы первого порядка или наиболее важные:
Факторы риска второго порядка:
Какие изменения происходят при болезни?
Нарушения, вызванные атеросклерозом коронарных сосудов, выражаются в сокращении просвета сосудов до их полной окклюзии и создании условий тромбоза в атеросклеротических бляшках, которые нестабильны.
Когда они не имеют большого размера, они не вызывают никаких симптомов. С увеличением их размера, вызванного действием факторов риска, просвет сужается до такой степени, что появляется ишемическая боль.
В зависимости от тяжести повреждения коронарной артерии, наблюдается несколько степеней тяжести:
Каковы симптомы?
Основной симптом — боль в груди в результате обратимой ишемии миокарда. В свою очередь, стенокардия разделяется на стабильную, при которой обострения происходят регулярно и по типичному механизму. Симптом проходит после соответствующего лечения или прекращения физической активности и эмоционального напряжения. Для нестабильной стенокардии симптоматика характеризуется увеличением интенсивности боли и частоты приступов, также наличием дрожи в покое. Любая первичная стенокардия рассматривается как нестабильная.
Изменения сердца происходят абсолютно естественно, так как возможности организма страдают по мере его старения. Ишемия задней стенки сердца часто поражает область левого желудочка, как наиболее нагруженную зону. Также может быть установлена ишемия нижней стенки сердца.
Как производится диагноз?
В первую очередь можно поставить электрокардиографическую запись (ЭКГ), поскольку важно сравнить записи, сделанные в покое с теми, которые осуществляются после физических упражнений.
В таких записях удается зарегистрировать соответствующие изменения. Их удается зафиксировать ультразвуком, а также радиоизотопными исследованиями. Диагноз окончательно диагностируется с помощью рентгена и коронарографии. Через специальный доступ контраст вводится в коронарные артерии, тем самым выявляя состояние артериальной проходимости. Это исследование является инвазивным.
С чем все начинается?
Определенные болезни и состояния могут предрасполагать к боли в груди:
Основной группой препаратов для лечения стабильной стенокардии являются нитропрепараты. Рассматривать можно бета-блокаторы и антагонисты кальция. Тромбоэмболии следует предотвращать тромбоцитарными антиагрегантами.
Как защитить сердце?
Исключая факторы риска возникновения атеросклероза, обеспечивается первичная профилактика ишемической болезни сердца.
Каковы рекомендации после установки стента?
В случае возникновения проблем, для предотвращения осложнений требуется вторичная профилактика, которая включает следующие меры:
Недуг характеризуется накоплением жировых отложений в коронарных артериях. Эти отложения могут накапливаться в детском возрасте, но процесс развивается с возрастом.
Факторы риска развития:
Классификация клинических форм:
Симптомы зависят от тяжести заболевания. У некоторых пациентов нет жалоб. У них имеется так называемая «тихая ишемия миокарда», у других есть эпизоды умеренной боли в груди, чаще всего связанные с физическими нагрузками. У отдельных людей обнаруживается тяжелая и длительная боль в груди. Когда есть жалобы, они могут ощущаться иначе, чем у любого пациента. Наиболее распространенные жалобы включают:
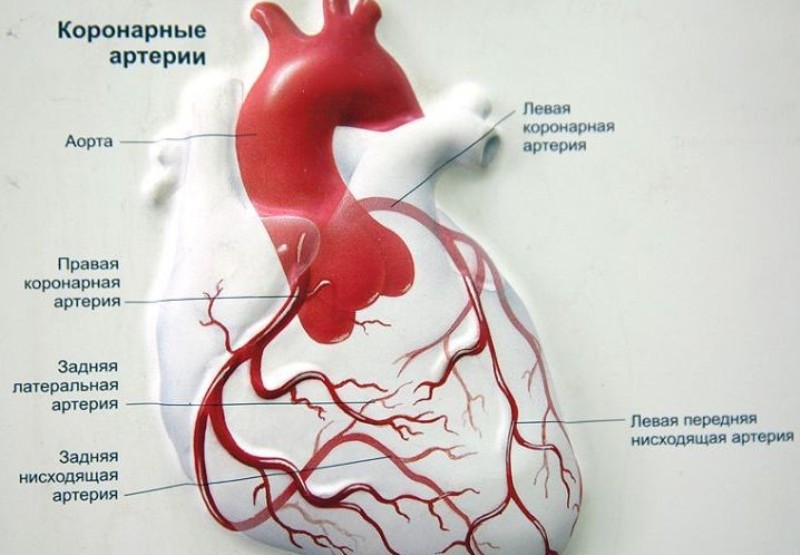
Что такое коронарные артерии?
Коронарные артерии доставляют кровь в сердечную мышцу. Как и все другие ткани в организме человека, сердечная мышца нуждается в кислороде для функционирования, а для его обеспечения необходим кислород. Коронарные артерии делятся на 2 основных типа: левая, правая.
Левая коронарная артерия поставляет кровь в левую сторону сердца, а ее ветвь — боковую стенку и нижнюю область. Правая коронарная артерия поставляет кровь в правый желудочек, правый атриум (предсердие), синусовый узел (необходим для контроля сердечного ритма) и атрио-вентрикулярный узел (отвечает за электрическую проводимость).
Фактически ишемия передней стенки сердца проявляет себя теми же симптомами, что и поражение нижней стенки желудочка. Примечательно, что инфаркт сможет локализоваться в перегородочной области нижней камеры сердца.
Почему коронарные артерии так важны?
Атеросклероз (накопление бляшек) на внутренней стороне артерии, вызывающей сужение просвета, является наиболее распространенной причиной сердечных заболеваний.
Как диагностировать ИБС?
В дополнение к подробной истории болезни и детальному физическому обследованию проводятся и некоторые из следующих тестов:
Методы лечения
Они будут предложены вашим кардиологом в зависимости от:
Лечение может включать:
Лекарства, используемые для лечения:
Инвазивные методы лечения — чрескожная ангиопластика
Эта процедура проводит «расширение» или «открытие» суженной или закупоренной коронарной артерии и восстанавливает приток крови к сердечной мышце. Есть несколько способов для ее осуществления — они часто объединены в одну процедуру:
Диагностика стабильной ИБС
Для диагностики стабильной ИБС имеется ряд рекомендаций.
Прежде всего, осуществляется сбор информации и физический осмотр для оценки вероятности ИБС. В первом эпизоде криза следует отличать стабильную стенокардию от нестабильной.
Тип дальнейшего исследования следует выбирать в ходе обсуждения между пациентом и клиницистом, и пациент должен быть проинформирован о преимуществах и возможных рисках и стоимости тестов.
Широким применением в диагностике ишемической болезни сердца отличаются функциональные неинвазивные тесты:
Рекомендуется проводить функциональные тесты у пациентов с симптомами ХОБЛ>, 5%. При более низком риске существует высокая частота ложных срабатываний.
У больных с умеренным и высоким риском ишемической болезни сердца ЭКГ неинформативно, а потому тест с нагрузкой для них лучше. Тем, для кого невозможна нагрузка (например, из-за заболевания опорно-двигательной системы), рекомендуются эхокардиография или радионуклидное исследование. Повторение функциональных исследований не рекомендуется, кроме случаев изменения клинического статуса.
Коронарная ангиография используется для неинвазивной оценки коронарной анатомии. Метод имеет высокую чувствительность (93-97%) и специфичность (80-90%) для выявления обструктивной болезни коронарных артерий. На точность исследования влияют качество изображения, коронарная кальцификация и индекс массы тела (ИМТ).
Основным преимуществом над функциональными неинвазивными исследованиями является высокая отрицательная прогностическая ценность исследования обструктивной болезни коронарной артерии.
Данные следует интерпретировать вместе с теми, что были получены после функциональных тестов, так как не каждое обструктивное коронарное поражение приводит к ишемии, а с другой стороны, ишемия миокарда может присутствовать, и никакого существенного стеноза при этом не обнаруживается.
Некоторые исследователи используют метод для оценки риска у бессимптомных пациентов, согласно новым данным, частота ложноотрицательных результатов высока, особенно у молодых пациентов с обструкцией коронарных сосудов, но с бляшками на стадии кальцинации.
Пациентам с подтвержденной болезнью коронарной артерии или инфарктом миокарда (ИМ), рекомендуется Допплер-эхокардиография в покое для оценки функции левого желудочка, а именно систолической и диастолической функции. Метод применяется и для обнаружения повреждения миокарда, клапанов сердца, перикарда.
Исследование также полезно для бессимптомных пациентов с высоким риском ИБС (диабет, гипертония) и в условиях аномальной ЭКГ. Исследование радионуклидов применимо к оценке состояния у пациентов с перенесенным ИМ, когда нет признаков сердечной недостаточности или повреждения клапанов.
Допплерография в комбинации с УЗИ не рекомендуются пациентам с нормальной ЭКГ без симптомов ИМ или сердечной недостаточности. Также не обязательно регулярно проводить эти исследования у пациентов, у которых нет клинического статуса.
Несмотря на растущие возможности неинвазивной диагностики, коронарная ангиография остается «золотым стандартом», поскольку она обеспечивает точную оценку наличия и степени коронарной болезни и позволяет планировать чрескожную или хирургическую реваскуляризацию.
Такой ангиографии в качестве первого диагностического теста подвергаются пациенты с ИБС, вероятной остановкой сердца или угрожающей жизнью желудочковой аритмией.
После подтвержденной ИБС проведение инвазивных функциональных тестов рекомендуется, когда преимуществ от нее больше, чем рисков.
Лечение стабильной ИБС
Сегодня практикуется набор рекомендаций для терапевтического подхода при ишемической болезни сердца. Цель терапии при стабильной ишемической болезни сердца состоит в том, чтобы уменьшить вероятность осложнений этой болезни. Также надо обеспечить улучшение состояния здоровья и функциональных возможностей.
Первоначальные рекомендуемые меры сосредоточены на пациенте и направлены на изменение вредных факторов:
Чтобы контролировать липидный статус, прежде всего, предписываются меры по изменению образа жизни — ежедневная физическая активность и снижение веса. Рекомендуется диета с уменьшенным потреблением насыщенных жиров (<,7% калорий) и трансжирных кислот (<,1% от количества калорий) и поддержание холестерина ниже 5,2 ммоль/л.
При отсутствии противопоказаний рекомендуется использовать статины в средней или высокой дозировке. Те, кто не переносят терапию статинами, могут лечиться секвестрантами желчных кислот или ниацином.
Артериальная гипертензия является важным независимым фактором риска сердечно-сосудистых событий. Лечение начинается с общего образа жизни и питания — увеличение физической активности, снижение потребления алкоголя и соли, увеличение потребления свежих фруктов и овощей и продуктов с низким содержанием жиров.
У пациентов с ИБС и АГ более 140/90 мм рт.ст., антигипертензивная терапия должна начинаться после проведенной диеты или в дополнение к диетическим мерам. Конкретно антигипертензивная терапия может включать ингибиторы АПФ и / или бета-блокаторы, тиазидный диуретик, антагонист кальция. Она должна учитывать индивидуальные характеристики пациента.
При диабете с ИБС контроль гипергликемии необходим для ограничения прогрессирования сердечно-сосудистых заболеваний и предотвращения осложнений. Для пациентов с диабетом 2 типа уровень гликированного гемоглобина должен поддерживаться ниже 7%.
Целевые значения между 7 и 9% подходят для пожилых пациентов с установленной гипогликемией и наличием микрососудистых и макрососудистых осложнений. Для достижения целевых уровней рекомендуется начать фармакотерапию. При ИБС противопоказано лечение росиглитазоном — это лекарство в недавнем прошлом запрещено в ЕС.
Пациентам с ИБС рекомендуется выполнять ежедневные физические упражнения. Им стоит сосредоточиться на аэробных упражнениях (30-60 минут). Также рекомендуется увеличить физическую активность в повседневной жизни — ходить, работать в саду или дома. Для пациентов с повышенным риском рекомендуется сердечная реабилитация.
Вес тела и окружность талии следует измерять при каждом клиническом обследовании, и врач должен поощрять снижение веса для поддержания значений ИМТ в пределах 18,5-24,9 кг / м2 и окружности талии 102 см (мужчинам) и 88 см (женщинам). Первоначальная цель состоит в том, чтобы уменьшить вес на 5-10%.
Прекращение курения и предотвращение пассивного воздействия сигаретного дыма рекомендуется всем пациентам с ИБС.
Специальные программы, психологическая и фармакологическая помощь и правильный уход являются подходящими. Также рекомендуется избегать воздействия загрязненного воздуха.
Хотя рандомизированные исследования у пациентов с ИБС показывают лучшую выживаемость для тех, кто употребляет алкоголь, употребление алкоголя не следует поощрять у лиц с абстиненцией.
Депрессия часто сопровождает ИБС — она встречается у примерно 1/5 пациентов с ангиографически подтвержденной болезнью коронарных артерий и у тех, кто испытал ИМ. Вот почему обязательным является скрининг на депрессию у пациентов и соответствующие терапевтические меры.
Медикаментозная терапия
Несколько групп препаратов доказали свою ценность для снижения осложнений ИМ и стабильной ИБС.
Антиагрегационная терапия (за исключением противопоказаний) показана у всех пациентов из-за ключевой роли агрегации тромбоцитов в тромботическом процессе разрыва атероматозной бляшки.
При отсутствии противопоказаний рекомендуется использовать аспирин по 75-162 мг / день (чаще всего используется 100 мг, что считается низкой дозой) у всех пациентов с ИБС. Когда имеются противопоказания для его приема, указывается клопидогрель (75 мг).
Активация симпатических бета-рецепторов связана с повышением частоты сердечных сокращений. Это ускоряет атриовентрикулярную проводимость, увеличивает сократимость и приводит к употреблению большего объема кислорода миокардом.
Отвечая на этот патогенетический механизм, бета-блокатор снижает частоту и тяжесть кризов и улучшает симптомы даже под действием физических упражнений. Имеются убедительные доказательства того, что бета-блокаторы значительно снижают смертность и повторную заболеваемость ишемией коронарных артерий.
Терапию бета-блокаторами следует начинать и продолжать в течение трех лет у всех пациентов с нормальным уровнем тромбоцитов и с острым коронарным синдромом.
При фракции выброса левого желудочка <,40% и в случае перенесенного ИМ, при отсутствии противопоказаний, также применяется бета-блокатор. Есть данные по снижению смертности у больных после использования бисопролола, карведилола и метопролола сукцината.
Продолжительная терапия также может использоваться у всех других пациентов с коронарным или другим сосудистым заболеванием.
Исследования показали, что бета-блокаторы более эффективны, чем антагонисты кальция для контроля симптомов стенокардии и нормализации реваскуляризации.
Добавление бета-блокатора к дигидропиридиновой терапии антагонистом кальция (амлодипин) снижает вероятность индуцирования тахикардии. Сопутствующий бета-блокатор с верапамилом или дилтиаземом увеличивает риск нарушений проводимости.
Бета-блокаторы используются в сочетании с нитратами. Нитраты усиливают симпатический тон и, следовательно, приводят к тахикардии, на которую может повлиять включение бета-блокатора в терапию. Клинические исследования показали, что эта комбинация лучше влияет на контроль стенокардии по сравнению с монотерапией одним из двух классов лекарств.
Относительными противопоказаниями (за исключением сосудорасширяющих свойств) являются бронхоспазм, легочная гипертензия. Из-за их способности маскировать гипогликемические симптомы, бета-блокаторы следует использовать с осторожностью у пациентов с диабетом 2 типа.
Важно знать, что резкое прекращение терапии бета-блокаторами может привести к феномену отскока, который связан с повышенным риском острого ИМ. Если необходимо уменьшение действия, рекомендуется снижение используемой дозы в течение 1-3 недель, в течение которых соответствующее введение нитроглицерина осуществляется сублингвально.
Селективными средствами улучшения симптомов при стабильной ИБС являются бета-блокаторы. Когда они противопоказаны или вызывают неприемлемые побочные эффекты, рекомендуются антагонисты кальция или нитраты длительного действия.
Те же лекарства следует использовать, когда эффект для контроля симптомов бета-блокаторной терапии не устраивает. Было показано, что все пациенты с ИБС для немедленного контроля стенокардии должны получать сублингвальный нитроглицерин (таблетка или спрей).
Долгосрочные недигидропиридиновые антагонисты кальция (верапамил, дилтиазем) являются решением для ответа на исходный симптом вместо бета-блокаторов.
В случае непереносимости / противопоказаний к терапии бета-блокаторами при симптоматическом лечении успешно вводили ранолазин. Его использование в комбинации с бета-блокаторами также эффективна для облегчения симптомов при монотерапии недостаточна.
Длительное лечение препаратами нитратов приводит к эндотелиальной дисфункции и развития толерантности, чтобы избежать которых необходимо обеспечить введение этих препаратов с интервалом в 1 день.
Ангиотензин-превращающий фермент рекомендуется для всех пациентов с ишемической болезнью сердца (если нет противопоказаний) с сопутствующей артериальной гипертонией, сахарным диабетом. Непереносимость ИАПФ требует применения блокаторов рецепторов альдостерона.
У пациентов с хроническими состояниями, таких как стабильная ИБС, грипп является предпосылкой для увеличения осложнений и госпитализации. Ежегодно рекомендуется вакцина против гриппа.
Частота ИМ и осложнений не уменьшается с применением различных добавок (витамины С, Е, В6, В12, бета-каротин, фолиевая кислота, коэнзим Q10, хром селен и т.д.).
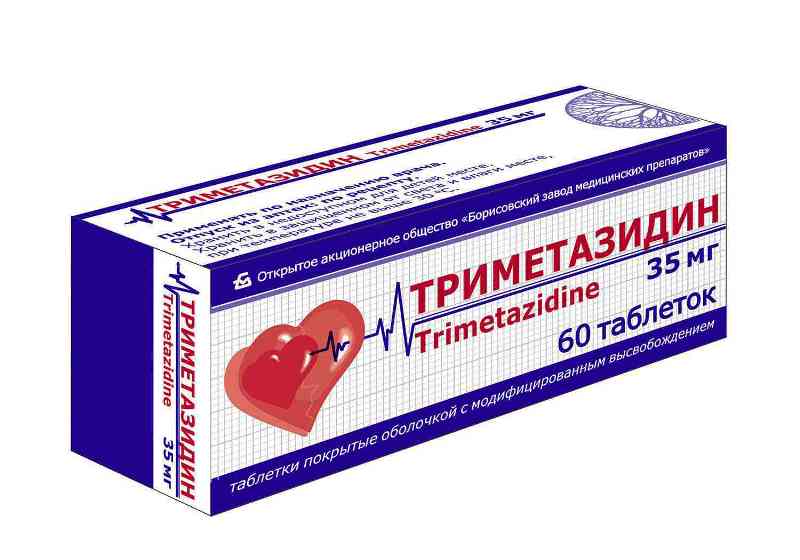
Есть препараты, которые не разрешены в США, но доступны в Европе. Среди них Триметазидин — улучшает клеточную толерантность к ишемии путем ингибирования метаболизма жирных кислот и вторичной стимуляции метаболизма глюкозы. В условиях хронической гипоперфузии миокарда он стимулирует энергетическую эффективность миоцитов.
Нет доказанного антиишемического механизма действия у триметазидина, но у пациентов с ишемической болезнью сердца отмечается улучшение коронарного кровотока, и задержка наступления ишемии при физической нагрузке. Такая особенность приводит к уменьшению выраженности стенокардии и потребности в приеме нитратов.
Эти положительные эффекты от применения триметазидина подтверждены в большом количестве клинических испытаний и среди разных групп пациентов:
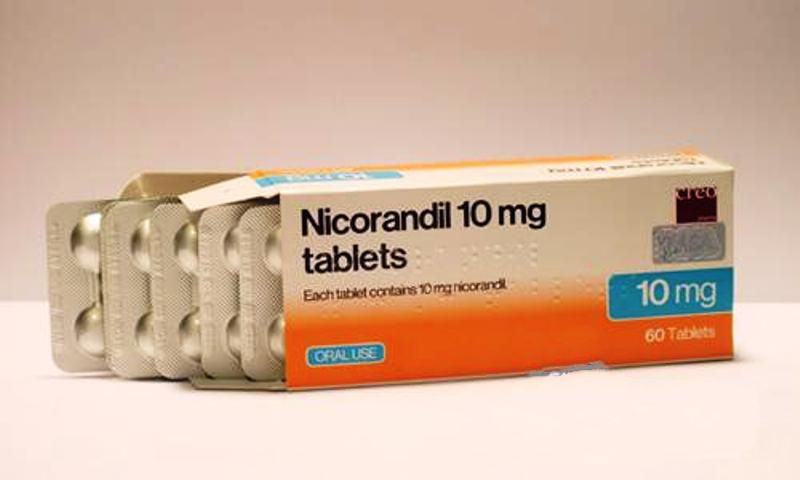
Никорандил — вызывает коронарную артериальную и венозную вазодилатацию, не влияет на сократительную способность сердца и проводимость и демонстрирует эффективность профилактики тромбоза и контроля симптомов, сравнимую с действием нитратов, бета-блокаторов и антагонистов кальция.
Большое исследование показало относительное снижение в 17% случаев осложнения и госпитализации. Бывают некоторые побочные эффекты (слабость, головная боль). Есть возможность развития толерантности при длительном применении.
Некоторые специфические методы лечения, такие как:
Иглоукалывание не влияет на снижение симптомов и риск.
Реваскуляризация
При обсуждении с пациентом предстоящей процедуры реваскуляризации необходимо уточнить цель: улучшить симптомы, снизить риск осложнений или риск, связанный с запланированной процедурой.
Для пациентов, в отношении которых производится обход к ветви левой коронарной артерии или в случае сложного заболевания коронарных сосудов, целесообразно обсуждение и планирование лечения. Для этих пациентов решение о типе реваскуляризации должно быть принято после расчета показателя операционного риска.
Коронарная реваскуляризация улучшает выживаемость при значительном стенозе. Аортокоронарное шунтирование рекомендуется для пациентов с 50% стенозом. ЧКА (чрескожная коронарная ангиопластика) может быть альтернативой у пациентов с коронарной болезнью, предполагающих процедуру низкого риска <,22 или высокий хирургический риск.
Чрескожное вмешательство также предпочтительнее при инфаркте миокарда, так как может выполняться быстрее, чем КР (коронарная реваскуляризация).
Пациенты со стабильной стенокардией, незащищенным стенозом, низким хирургическим риском не рекомендуются для процедуры ЧКВ. В этих случаях ангиопластика может нанести вред.
Коронарная хирургия также рекомендуется пациентам, если у них обнаружены:
ЧКА улучшает выживаемость у пациентов с 2 или 3 сосудами, пораженными ишемической болезнью. Есть сведения также, что хирургическая или чрескожная реваскуляризация способны улучшить выживаемость у пациентов, перенесших КШ и имеющих ишемию передней стенки левого желудочка.
Для того, чтобы облегчить симптомы стенокардии показаны КШ и ЧКА, но только если имели место значительный стеноз, развившийся несмотря на оптимальную медикаментозную терапию, или когда она дает непереносимые побочные эффекты. Для улучшения симптоматики КШ проводится у пациентов с тройным поражением сосудов.
В случаях предшествующей коронарной хирургии и симптоматической стенокардии, больше рекомендуется ЧКА, чем повторная операция. Пациенты без анатомически или функционально значимых стенозов не должны подвергаться реваскуляризации.
Особое внимание в рекомендациях уделяется возможности пациента принимать антиагрегационную терапию после чрескожной реваскуляризации и стентирования. В случаях, когда ожидается слабое соблюдение предписаний или непереносимость двойной антиагрегационной терапии, пациенту противопоказана ЧКА.
Гибридная реваскуляризация (со стентированием одной и более коронарной артерии) является методом выбора для восходящей аорты, сосудов, непригодных для обхода.
Несколько клинических центров предлагают возможность выполнить эту процедуру (требуется операционная комната, оборудованная всем необходимым для эндоваскулярных вмешательств и кардиохирургии). Ставится аортокоронарный шунт на основную область поражения, а остальные артерии стентируются в течение срока от двух часов до двух дней.
Видео «Популярно об ишемическоя болезни сердца»
В этом видео рассказывается что такое ИБС, как она диагностируется и лечится.