В животе как будто что то лопнуло
Боль внизу живота
Началась ужасная боль внизу живота, будто щас там все лопнет
Болит я прям чувствую, с двух сторон что-то(яичники?)
8 день задержки, хгч отрицательный, 2.36
Разогнуться больно, отдает в задний проход
За пару дней до задержки был грибок во влагалище, выпила таблетку Дифлюкан, все прошло
Были коричневый выделения и кровь выходила, каплями, мало
К какому врачу идти? Что сдавать? Что это может быть?
Сейчас я ещё заболела насморком, думаю, что это не связано с болями внизу живота
+ До этого весь день побаливал правый бок
Хронические болезни: Нет
На сервисе СпросиВрача доступна консультация гинеколога по любой волнующей Вас проблеме. Врачи-эксперты оказывают консультации круглосуточно и бесплатно. Задайте свой вопрос и получите ответ сразу же!
УЗИ в ближайшее время сделать, нужно понимать картину.
Ранее не было проблем?
Инфекции влагалища не дают такой картины, как Вы описываете.
На данный момент уже не важно ставили Вам подозрение на кисту или нет. Что было, то уже прошло.
Либо в ближайшее время самостоятельно посетить клинику ( врача гинеколога) и сделать Трансвагинальное УЗИ органов малого таза.
Картина сразу будет понятна и дальнейшая тактика определена.
Без УЗИ сейчас невозможно что-то сделать.
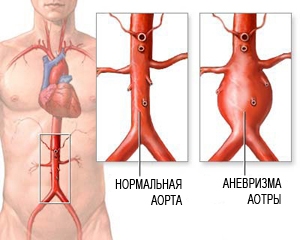
Аневризма аорты брюшной полости
Аневризма брюшного отдела аорты — это расширение и истончение стенок самого главного сосуда тела человека. Это грозное заболевание поначалу себя никак не проявляет. При прогрессировании болезни и отсутствии своевременного лечения, может случиться разрыв аорты, и как следствие, массивное кровотечение, которое нередко заканчивается летальным исходом. Своевременное обращение к специалисту, качественная консультативная, диагностическая и хирургическая помощь позволяет предотвратить прогрессирование заболевания и обеспечить профилактику опасного для жизни осложнения — разрыва аневризмы.
Что такое аорта
Стенка аорты состоит из трех слоев: внутренний (интима), средний (медиа), наружный (адвентиция).
Аневризма аорты брюшной полости
Чем опасна аневризма аорты
Аневризма аорты представляет большой риск для здоровья, так как она может разорваться. Разорванная аневризма может вызвать массивное внутреннее кровотечение, которое, в свою очередь, приводит к шоку или смертельному исходу.
Аневризма аорты брюшной полости может вызывать и другие серьезные проблемы для здоровья. В мешке аневризмы часто формируются сгустки крови (тромбы) или происходит отрыв частей аневризмы, которые с током крови продвигаются по ветвям аорты к внутренним органам и конечностям. Если один из кровеносных сосудов становится блокированным, это может вызывать выраженную боль и приводить к гибели органа или потери нижней конечности. К счастью, если диагностировать аневризму аорты на ранних стадиях, то лечение может быть своевременным, безопасным и эффективным.
Виды аневризм аорты
Выделяют «истинную» и «ложную» аневризмы аорты. Истинная аневризма развивается вследствие постепенного ослабления всех слоев стенки аорты. Ложная аневризма, как правило, является результатом травмы. Она формируется из соединительной ткани, окружающей аорту. Полость ложной аневризмы заполняется кровью через возникшую в стенке аорты трещину. Сами стенки аорты в формировании аневризмы не участвуют.
В зависимости от формы выделяют:
Причины и факторы риска развития аневризмы брюшной аорты
Причины развития аневризм брюшной аорты весьма разнообразны. Самой частой причиной развития аневризмы является атеросклероз. На долю атеросклеротических аневризм приходится 96% от общего числа всех аневризм. Помимо этого заболевание может быть как врожденными (фибромускулярная дисплазия, кистозный медионекроз Эрдгейма, синдром Марфана и др.), так и приобретенным (воспалительные и невоспалительные). Воспаление аорты возникает при внедрении различных микроорганизмов (сифилис, туберкулез, сальмонеллёз и пр.) или как результат аллергическо-воспалительного процесса (неспецифический аортоартериит). Невоспалительные аневризмы наиболее часто развиваются при атеросклеротическом поражении аорты. Реже являются результатом травмы её стенки.
Факторы риска развития аневризмы
Симптомы и признаки аневризмы брюшной аорты
У большинства пациентов аневризмы брюшной аорты протекают без каких-либо проявлений и являются случайной находкой при обследованиях и операциях по другому поводу.
Важное значение имеют косвенные признаки аневризмы брюшной аорты:
Предвестниками разрыва может быть усиление болей в животе.
При разрыве аневризмы, пациент внезапно ощущает усиление или появлении боли в животе, иногда «отдающую» в поясницу, паховую область и промежность, а также выраженную слабость, головокружение. Это симптомы массивного внутреннего кровотечения. Развитие такой ситуации опасно для жизни! Пациенту нужна экстренная медицинская помощь!
Диагностика аневризм брюшной аорты
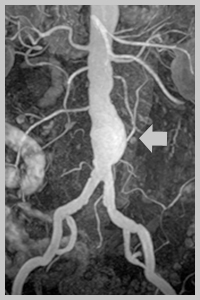
Методы диагностики аневризмы брюшной аорты
При необходимости исследуется брюшной и грудной отдел аорты.
Методы лечения аневризмы аорты
Существует несколько методик лечения аневризмы аорты. Важно знать преимущества и недостатки каждой из этих методик. Подходы к лечению аневризм брюшного отдела аорты:
Наблюдение за пациентом в динамике
При размере аневризмы менее 4,5 см. в диаметре пациенту рекомендовано наблюдение сосудистого хирурга, т. к. риск операции превышает риск разрыва аневризмы аорты. Таким пациентам должны проводится повторные ультразвуковые исследования и/или компьютерная томография не реже 1 раза в 6 месяцев.
При диаметре аневризмы более 5 см. хирургическое вмешательство становится предпочтительным, так как с увеличением размеров аневризмы повышается риск разрыва аневризмы.
Если размер аневризмы увеличивается более чем на 1 см. в год, риск разрыва возрастает и хирургическое лечение также становиться предпочтительным.
Открытое хирургическое вмешательство: резекция аневризмы и протезирование аорты
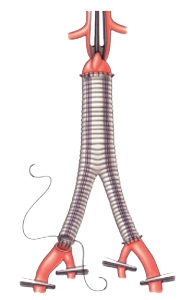
Операция выполняется под общим наркозом. Суть операции в удалении аневризматического расширения и замещение его синтетическим протезом. Средний показатель смертности при открытых вмешательствах составляет 3-5 %. Однако, может быть выше при вовлечении в аневризму почечных и/или подвздошных артерий, а также в силу имеющейся у пациента сопутствующей патологии. Наблюдение в послеоперационном периоде осуществляется один раз в год. Отдаленные результаты лечения хорошие.
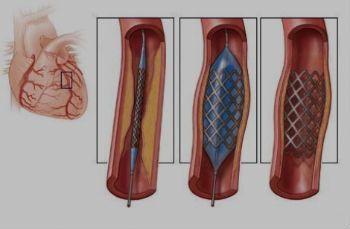
Эндоваскулярное протезирование аневризма аорты: установка стент-графта
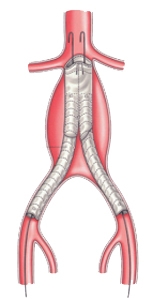
В конечном счете аневризма «выключается» из кровотока и риск ее разрыва становится маловероятным. После эндопротезирования аорты пациент наблюдается в стационаре 2-4 дня и выписывается.
Эта методика позволяет снизить частоту ранних осложнений, сократить сроки пребывания пациентов в стационаре и уменьшить показатель смертности до 1-2%. Наблюдение в послеоперационном периоде осуществляется каждые 4-6 месяцев с использованием ультразвуковых методик, КТ-ангиографии, рентгенконтратной ангиографии. Эндоваскулярный метод лечения, безусловно, менее травматичный. Ежегодно, только в США, проводится около 40 000 подобных операций.
Таким образом, выбор методики лечения аневризмы брюшного аорты основывается на индивидуальных особенностях пациента.
Не допустить разрыва аорты
Структура статьи
В переводе с греческого
Диагноз называется аневризма брюшного отдела аорты. Аневризма по гречески – «расширение». Кровь, бегущая по аорте, создает пульсирующее давление на стенки и, если стенки утратили эластичность, они в каких-то местах растягиваются, аорта расширяется, на одной из ее сторон могут образоваться «мешки», которые иногда прорываются. В брюшном отделе аорты это случается гораздо чаще, чем в каком-либо другом.
Причиной аневризмы может быть врожденная слабость соединительной ткани. Влияет на растяжение стенок гипертония, при ней давление в сосудах превышает норму. Осложняет ситуацию атеросклероз, при одном из его видов стенки сосудов деградируют, а сами сосуды расширяются.
Аневризма развивается с возрастом и чаще обнаруживается у людей после 60 лет, в основном у мужчин. Женщины от этого заболевания страдают реже, потому что реже болеют атеросклерозом, их от него защищают гормоны.
Случайная находка
Сложность диагностики этой болезни в том, что на первой стадии никаких признаков нездоровья нет. Единственный симптом, на который можно обратить внимание, это пульсация в животе. Как будто там бьется сердце. Разрыв аорты чаще происходит внезапно, без каких-либо предупреждающих признаков, и в половине случаев заканчивается фатально.
Сейчас большинство пациентов с таким диагнозом – военные. Все они, и те, кто еще служит, и те, кто уже на пенсии, регулярно проходят диспансеризацию. Во время таких профилактических осмотров и обнаруживается болезнь. Жаль, что диспансеризация у нас не распространяется на всех граждан. Тогда было бы меньше внезапных смертей от аневризмы.
Две методики
Предупредить разрыв аорты можно с помощью операции. До 1995 года в России их делали только одним способом: вскрывали брюшину, вырезали деформированный участок аорты и вместо него ставили протез из прочного синтетического материала размером со здоровую аорту. Полный курс выздоровления после такой операции занимает 2-3 месяца. Успех лечения состаляет 90%.
С 91-го года появилась возможность делать операции эндоваскулярным способом, то есть внутрисосудистым. Как это выглядит? В бедренных артериях делаются надрезы, через них хирурги вводят составные части протеза, упакованные в доставляющее устройство диаметром 7-8 мм (а нормальная ширина аорты у нас – 2 см), и протягивают эти части по пути, длинной в 30-40 см, до нужного отдела брюшной аорты. И уже там, внутри аорты, собирают протез. Эндопротез состоит из сетчатого каркаса, поддерживающего диаметр сосуда, и тонкого синтетического материала, не пропускающего кровь. Все эти манипуляции проводятся под контролем рентгеноскопии.
Фантастика? Хирурги говорят: «Методика простая». Правда, эндопротезы в России не выпускаются, и стоят они недешево, изготавливаются по индивидуальным меркам на Западе. А квот на такие щадящие, нетравматичные, современные операции нет, государство их не оплачивает. Поэтому до сих пор до 90% операций при анервизме аорты у нас выполняется открытым хирургическим способом.
Плюсы и минусы
Впрочем, у каждого способа протезирования есть свои плюсы и минусы. Попробуем их перечесть.
Открытая хирургическая операция.
Минусы:
— Тяжелый наркоз, который плохо переносят как раз пожилые люди.
— Большой объем операции.
— Большие кровопотери, переливание крови.
— Долгий послеоперационный период.
— При ишемической болезни сердца требуется предварительное коронарное стентирование или шунтирование, иначе сделать открытую операцию на аорте невозможно.
Плюсы:
— Протез, заменивший часть аорты, более надежный, может «проработать» дольше, чем эндопротез, укрепляющий стенки аорты изнутри.
— Больной нуждается в менее частом и тщательном наблюдении после операции, чем пациент с эндопротезом.
Минусы:
— Операция не возможна при очень извилистых сосудах и при очень большом участке растяжения аорты.
— Требуется постоянное наблюдение врачей после операции, и, при необходимости, могут потребоваться повторные манипуляции по укреплению стенок аорты.
— Аорта может вновь расшириться, если больной не будет следить за артериальным давлением, не будет лечить гипертонию и принимать препараты от атеросклероза.
В общем, больному и врачу, выбирая метод, есть над чем подумать.
Записала Марина МАТВЕЕВА АиФ-Здоровье от 16. 07. 2009 г.
Панкреатит
Панкреатит – это воспаление поджелудочной железы (органа, ответственного за выработку пищеварительного сока).
Поджелудочная железа в организме человека выполняет очень важную функцию: вырабатывает ферменты, которые, попадая в тонкий кишечник, активируются и участвуют в переваривании белков, жиров и углеводов. Орган вырабатывает гормон инсулин, который регулирует уровень глюкозы в крови.
Формы панкреатита
Острая – характеризуется острой опоясывающей болью в верхней части живота. Часто боль появляется после употребления жирной пищи или алкоголя. Неприятные ощущения могут быть как едва заметными, так и нестерпимыми с иррадиацией в лопатку или грудину. Наблюдается тошнота, рвота, нарушение стула. Из-за затрудненного оттока желчи кожа принимает желтоватую окраску.
Хроническая – основная локализация боли находится на верхней части брюшной стенки с иррадиацией в спину, грудную клетку (левую часть), нижнюю часть живота. Неприятные ощущения возникают после приема жирной тяжелой пищи, алкогольных напитков, постоянных стрессов.
Развитие хронического панкреатита характеризуется тошнотой, потерей аппетита, вздутием живота, нарушением стула, иногда рвотой.
Хроническая форма патологии отличается от острой периодами ремиссии и обострения. С течением заболевания периоды обострения становятся все чаще, возможно развитие кишечных расстройств, нарушения нормального пищеварения, снижение массы тела.
Хронический панкреатит часто дает осложнения (желудочные кровотечения, рак, кисты и абсцессы, поражение печени, сахарный диабет, энтероколит). Вот почему к заболеванию нужно относиться серьезно и при малейшем подозрении на развитие воспаления, обратиться к врачу.
Причины развития панкреатита
Болезнь развивается из-за поражения тканей поджелудочной железы. Это происходит по следующим причинам:
злоупотребление алкоголем и табаком
травмы живота, хирургические вмешательства
неконтролируемый и долговременный прием медикаментов: антибиотиков, гормональных препаратов, кортикостероидов, некоторых диуретиков
интоксикация пищевыми продуктами, химическими веществами
неправильный рацион питания с преобладанием острой и жирной еды и с большими перерывами между приемами пищи
Симптомы панкреатита

Боль – интенсивная, постоянная, характер болевых ощущений описывается больными как режущий, тупой.
Высокая температура тела, высокое или низкое давление – самочувствие пациента быстро ухудшается из-за стремительного развития воспалительного процесса.
Бледный или желтоватый цвет лица.
Тошнота и рвота – появляется сухость во рту и белый налёт, приступы рвоты не приносят облегчения. Самый правильный шаг в этот момент – голодать, любой приём пищи может только ухудшить ситуацию.
Диарея или запор – стул при остром панкреатите чаще всего пенистый, частый со зловонным запахом, с частицами не переваренной пищи. Бывают и наоборот запоры, вздутие, затвердение мышц живота, что может быть самым первым сигналом начинающегося острого приступа панкреатита.
Вздутие живота – желудок и кишечник во время приступа не сокращаются.
Одышка – появляется из-за потери электролитов при рвоте.
Хронический панкреатит характеризуется следующими признаками:
Боль в животе – может быть опоясывающей или иметь чёткую локализацию с иррадиацией в спину. Появляется после принятия пищи.
Интоксикация организма – появляются общая слабость, снижение аппетита, тахикардия, повышение температуры тела, снижение артериального давления.
Эндокринные нарушения – кетоацидоз, сахарный диабет, склонность к гипогликемии. Также могут появиться ярко-красные пятна в области живота, спины, груди, которые не исчезают при надавливании.
При длительном течении заболевания у больного постепенно возникает анемия, потеря массы тела, сухость кожи, ломкость волос и ногтей, симптомы авитаминоза, повышенная утомляемость.
Первая помощь при приступе панкреатита
Чтобы снизить болевые ощущения, можно использовать грелку, наполненную холодной водой. Её нужно приложить на область живота, а именно на эпигастральную область (область под мечевидным отростком, соответствующая проекции желудка на переднюю брюшную стенку). Это позволяет снизить интенсивность болей, немного убрать отек и воспаление.
Больному необходимо соблюдать больничный режим. Это позволит уменьшить приток крови к органу, а значит уменьшит воспаление.
Запрещено принимать пищу. Процесс переваривания может вызвать более сильные боли, появиться тошнота и рвота. А диета уменьшит выработку ферментов, усиливающих воспалительную реакцию и боли. Придерживаться голодания нужно 3 суток. Можно пить чистую воду без газов.
Нужно обязательно вызвать врача для осмотра, даже если больной точно не уверен, что это приступ острого панкреатита. Как мы уже знаем, эта патология может затихнуть, а затем стремительно рецидивировать. В это время можно выпить обезболивающий препарат, чтобы снизить неприятные ощущения.
Диагностика заболевания к частной медицинской клинике «Медюнион»
Диагностировать это заболевание не составляет труда, так как первые признаки говорят сами за себя. Однако, чтобы назначить адекватное лечение, нужно обязательно определить форму заболевания. Для этого врач проводит лапароскопию – метод, позволяющий осмотреть с помощью специального инструмента брюшную полость изнутри.
При подозрении на острый панкреатит проводятся лабораторные анализы:
Общий анализ крови
Биохимический анализ крови
УЗИ, МРТ или рентгенография органов брюшной полости
Компьютерная томография по показаниям
При хронической форме проводятся те же исследования, однако анализы лучше брать в период обострения заболевания.
Лечение острого панкреатита
При обнаружении острого панкреатита пациента нужно немедленно госпитализировать. Лечение должно проходить в условиях стационара, так как это состояние является весьма опасным.
Для снятия боли принимают спазмолитики, в сложных случаях проводят откачивание содержимого желудка для снятия нагрузки на железу.
При обострении панкреатита больные нуждаются в госпитализации с ежедневным в течение первой недели контролем параметров крови, водного баланса, числа лейкоцитов, уровня ферментов в сыворотке крови. В первые 1–3 дня рекомендуются голод, прием щелочных растворов каждые 2 часа.
Во время обострения хронического панкреатита пациенту показана терапия, аналогичная острому процессу. Пациент должен на протяжении всей жизни соблюдать диету и принимать препараты из группы спазмолитиков и препараты, нормализирующие секреторную функцию органа.
Самое главное при хронической форме заболевания поддерживать диету, которая предполагает исключение из рациона жирной и жареной пищи. При малейшем нарушении режима у больного могут начаться неприятные ощущения и тошнота. При интенсивных болях врач назначает спазмолитики. Коротким курсом может применяться антисекреторная терапия.
Диета при панкреатите

Также необходимо ограничить потребление соли, питаться небольшими порциями по 6 раз в день. Блюда всегда должны подаваться в тёплом виде. Необходимо исключить все продукты с высоким содержанием экстрактивных веществ или эфирных масел (рыбные, мясные бульоны, какао, кофе и др.), свежих ягод, овощей, зелени, фруктов, плодов, кислых соков, газированных напитков, маринадов.
Где пройти лечение панкреатита в Красноярске?
Если вы или ваши близкие страдаете от воспаления поджелудочной железы, обратитесь за помощью в медицинский центр «Медюнион». Мы занимаемся диагностикой и лечением любых заболеваний в Красноярске. Мощное оборудование для проведения КТ, МРТ и рентгена, опытные врачи, которые при необходимости проведут первичный осмотр на дому, ждут вас в «Медюнион». Чтобы узнать подробности или записаться на прием, позвоните по телефону 201-03-03.
Сюрпризы желчного пузыря
Гастроэнтеролог, гепатолог GMS Clinic Сергей Вялов дал интервью интернет-порталу stopkilo.net и рассказал о проблемах и лечении желчного пузыря.
Введение
Желчный пузырь является одним из «особенных» органов, способных в прямом смысле готовить сюрпризы. Такие сюрпризы представляют собой неожиданный приступ сильных болей в животе справа где-то под ребрами, который мы называем «желчная колика».
Желчный пузырь служит чем-то вроде резервуара, собирающего и хранящего желчь до нужного момента, а затем выбрасывает ее для нужд пищеварения. Если желчь начинает плохо «храниться» или «застаиваться», то изменяется ее состав. Дальше все зависит от того, насколько далеко зашел процесс.
Но начинается все с нарушения нормальных сокращений желчного пузыря — он сокращается либо слишком быстро и сильно, либо слишком слабо и медленно. Оба этих нарушения приводят к неправильному желчевыделению и изменению состава желчи, а в долгосрочной перспективе — к образованию камней.
Ощущения, расположенные вверху живота (в области желудка) или под ребрами справа чаще всего связаны с заболеванием желудка или желчного пузыря, а в редких случаях даже кишечника. Отличить их друг от друга самостоятельно очень сложно. При осмотре живота врач с легкостью определяет, что именно привело к появлению симптомов. Подсказать может связь с приемом пищи: при появлении симптомов после еды вероятнее всего проблема связана с желчным пузырем или желудком. Если симптомы с приемом пищи четкой связи не имеют, есть основания предполагать проблему с кишечником.
Симптомы
Типичными симптомами заболевания желчного пузыря являются дискомфортные или болезные ощущения вверху живота или под ребрами справа, чаще связанные с приемом пищи. У многих людей появляются легкая тошнота, горький привкус во рту, тяжесть под ребрами или ноющее ощущение. Наиболее часто они возникают при провокации желчного пузыря жирной, жареной, острой или копченой пищей. Однако могут развиваться и через несколько дней после приема антибиотиков, противогрибковых и противовирусных препаратов.
Хронический холецистит развивается долго и медленно, чаще проявляет себя дискомфортом и болями. Острый холецистит имеет более сильные симптомы, может даже подниматься температура, боли заставляют сидеть согнувшись и держаться за правый бок, иногда даже отдают в спинную. И хочется пойти ко врачу. Чаще всего эти симптомы достаточно типичны у большинства людей.
Холецистит, по своей сути, представляет собой воспаление желчного пузыря, которое сопровождается и нарушением его сокращений, и нарушением желчевыделения.
Именно нарушение нормального желчевыделения и приводит к повышению давления в пузыре, концентрированию и сгущению желчи. Она начинает собираться в сгустки, появляются хлопья и комки, которые кристаллизуются в виде камней в пузыре. Если холецистит не лечить, он может перейти в острый или в пузыре появятся камни. Мы называем эту последовательную смену стадий «желчным континуумом».
Образ жизни в значимой степени НЕ влияет на состояние желчного пузыря или развитие в нем воспалительного процесса. Большее значение имеет питание, а также прием лекарств, которые выводятся вместе с желчью.
Важным является взаимосвязь стресса и повышенной тревожности с сокращениями желчного пузыря. Очень часто эмоциональный срыв или нервный период могут приводить к развитию заболевания.
Рекомендации
При заболеваниях желчного пузыря рекомендуется стол № 5. Он используется также при лечении болезней печени и поджелудочной железы. Питание при болезнях желудка или кишечника отличается от питания, необходимого при болезнях желчного пузыря. Основные ограничения касаются жирной, жареной, острой и копченой пищи, а также алкоголя. Мы разработали специальное приложение для телефона «Стол № 5», в котором подробно освещены вопросы питания.
Холодом и голодом лечат острейший период острого панкреатита, который иногда возникает из-за желчнокаменной болезни. Поэтому и существует такой стереотип. Также голод иногда используют при желчной колике. При обострении холецистита (не остром холецистите!) стандартом лечения являются лекарства, восстанавливающие сокращения желчного пузыря и препараты урсодеоксихолевой кислоты (урсосан). В начальном периоде обострения используются спазмолитики (мебеверин, дротаверин, гимекромон). Далее возможно использование прокинетиков (итомед), но они не применяются при желчнокаменной болезни, только на ранних стадиях. Эти препараты нормализуют желчевыделение. Использовать желчегонные без результатов УЗИ категорически запрещено!
Данная рекомендация не является руководством по лечению — лечение должен назначить врач после осмотра!
В некоторых случая, действительно, болезни других органов могу приводить к развитию холецистита. Дуоденит является наиболее частым заболеванием, которое за счет отека «выхода» желчевыводящих путей приводит к нарушению выделения желчи. Это повышает давление в желчном пузыре, способствует воспалению или возникновению камней. Также способствует холециститу и дисфункции желчного пузыря избыток бактерий в кишечнике, так называемый избыточный бактериальный рост. Данное состояние может возникать после пищевых отравлений, при долго существующих запорах или длительной диарее, а также при воспалительных заболеваниях кишечника и дивертикулярной болезни.